原发性开角型青光眼与24 h眼灌注压的相关研究
陈冉冉,廖宇洁,朱皓皓
复旦大学附属上海市第五人民医院眼科,上海 200240
青光眼是一组不可逆性严重危害人视功能的疾病,在青光眼中,原发性开角型青光眼发病隐匿,进展缓慢[1-2]。尽管眼压是青光眼发病和进展的最主要危险因素[2],但临床工作中,会遇到部分病人尽管眼压明显下降至正常水平,但病情仍在进展,因此推测,除眼压外,还有其他因素导致青光眼进展。越来越多的临床研究[3-7]表明,眼灌注压异常,包括低SOPP(systolic ocular perfusion pressure,收缩眼灌注压)、DOPP(diastolic ocular perfusion pressure,舒张 眼 灌 注 压 )、MOPP(mean ocular perfusion pressure,平均眼灌注压)和不稳定的MOPP,可能与青光眼的发病和进展相关,推测认为,这可能与眼压和内源性血管因素之间相互作用相关[8],这些病人对轻微的眼压升高甚至在正常水平下的眼压升高也易造成青光眼性视神经病变。眼灌注压由血压与眼压组成,而眼压、血压具有波动性[9-11],24 h眼压和血压同步监测可以观察青光眼不同时段的眼压、血压、眼灌注压情况,反映整体眼内视网膜供血情况。本研究通过对原发性开角型青光眼和正常人进行24 h血压和眼压连续监测,探讨两组间眼灌注压的结果是否存在差异及具体差异表现,进而探讨原发性开角型青光眼发展的危险因素。
1 资料与方法
1.1 研究对象
选取2017年3月—2021年11月在复旦大学附属第五人民医院眼科就诊的原发性开角型青光眼患者25例和健康志愿者25例。原发性开角型青光眼患者为观察组,其中男12例,女13例,年龄27~67岁,平均(50.68±11.54)岁;健康志愿者为对照组,其中男11例,女14例,年龄24~70岁,平均(51.16±13.78)岁。纳入标准:观察组纳入标准:(1)有典型的视盘损害特征(弥漫性或局限性盘缘缺失、视杯扩大、视盘出血和双眼C/D比差值≥0.2)。(2)有典型的与视盘损害相应的视野缺损(旁中心暗点、鼻侧阶梯或弓形暗点等)。(3)至少4次不同时间点眼压测量值>21 mmHg。(4)房角镜检查房角开放。对照组纳入标准:(1)至少4次不同时间点眼压测量值<21 mmHg。(2)房角镜检查房角开放。(3)正常可信的视野结果。(4)视盘无异常。(5)无青光眼家族史。排除标准:(1)眼部手术史和继发性青光眼。(2)高血压、心脏病、糖尿病史。(3)激素治疗史。(4)使用血管活性药物史。
本研究中POAG患者均未使用抗青光眼药物或已经历药物洗脱期。本研究遵循《赫尔辛基宣言》,已经通过了复旦大学附属上海市第五人民医院伦理委员会审批[伦审(083)]。所有受试者均知情并在知情同意书上签字。两组受试者的年龄、性别、角膜厚度等一般资料比较,差异无统计学意义(P>0.05)。
1.2 测试流程
所有受检者在参与研究前规律生活,入院参与同步眼压和血压监测期间避免大幅度手臂动作,血压测量时避免测上肢肢体打弯和晃动。24 h眼压监测使用非接触式眼压计(TOPCON,规格型号:CT-80A)自第1日10:00—第2日8:00每隔2 h测眼压1次,均采取坐位测量,取3次测量平均值,眼压值均取右眼测量值。24 h血压监测使用全自动动态血压计 监 测 仪(A&DCO,LTD,日 本 ,型 号 :TM-2430),测量血压,血压测量时间点与眼压测量时间点相同。
1.3 收集结果
收集两组受检者24 h血压、眼压结果,并根据公式计算MOPP、SOPP、DOPP。平均眼灌注压(MOPP)=2/3平均血压(MAP)-眼压(IOP);平均血压(MAP)=舒张压(DBP)+1/3(收缩压-舒张压);收缩眼灌注压(SOPP)=收缩压(SBP)-眼压(IOP);舒张眼灌注压(DOPP)=舒张压(DBP)-眼压(IOP)。
1.4 统计学分析
采用SPSS 18.0软件进行统计分析。计量资料采用均值±标准差()表示,用独立样本t检验;计数资料用百分率(%)表示,组间比较采用χ2检验。相关性分析采用Pearson相关分析法。P<0.05为差异有统计意义。
2 结果
2.1 两组24 h平均眼灌注压比较情况
两组24 h平均眼灌注压的比较情况见表1。观察组日间、夜间、全天MOPP均值均较对照组低,差异有统计学意义(均P<0.05)。观察组日间、夜间、全天MOPP波动值均较对照组高,差异有统计学意义(均P<0.05)。
表1 观察组和对照组平均眼灌注压(mmHg,)Tab.1 MOPP in observation group and control group(mmHg,)
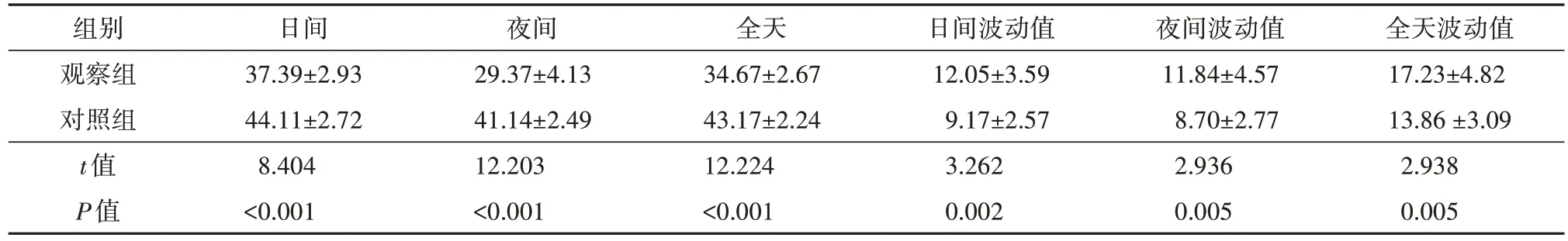
表1 观察组和对照组平均眼灌注压(mmHg,)Tab.1 MOPP in observation group and control group(mmHg,)
组别观察组对照组t值P值日间37.39±2.93 44.11±2.72 8.404<0.001夜间29.37±4.13 41.14±2.49 12.203<0.001全天34.67±2.67 43.17±2.24 12.224<0.001日间波动值12.05±3.59 9.17±2.57 3.262 0.002夜间波动值11.84±4.57 8.70±2.77 2.936 0.005全天波动值17.23±4.82 13.86±3.09 2.938 0.005
2.2 两组24 h收缩眼灌注压比较情况
两组24 h收缩期眼灌注压的比较情况见表2。观察组日间、夜间、全天SOPP均值均较对照组低,差异有统计学意义(均P<0.05)。观察组夜间、全天SOPP波动值均较对照组高,差异有统计学意义(均P<0.05),而日间SOPP波动值两组比较差异无统计学意义。
表2 观察组和对照组收缩眼灌注压(mmHg,)Tab.2 SOPP in observation group and control group(mmHg,)
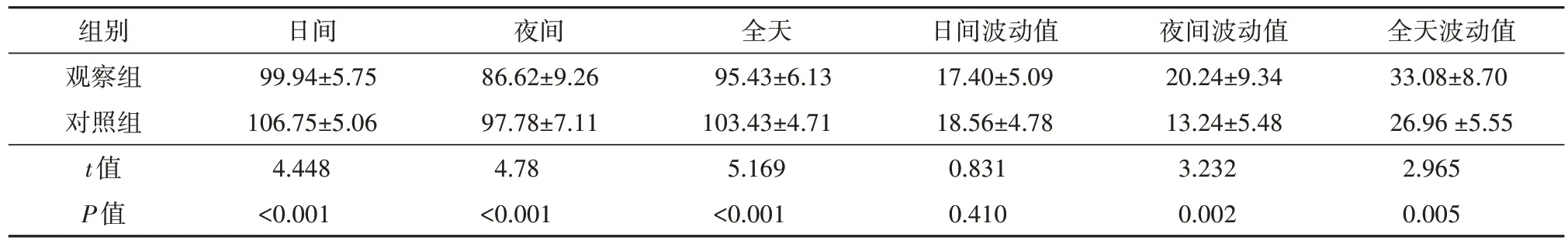
表2 观察组和对照组收缩眼灌注压(mmHg,)Tab.2 SOPP in observation group and control group(mmHg,)
组别观察组对照组t值P值日间99.94±5.75 106.75±5.06 4.448<0.001夜间86.62±9.26 97.78±7.11 4.78<0.001全天95.43±6.13 103.43±4.71 5.169<0.001日间波动值17.40±5.09 18.56±4.78 0.831 0.410夜间波动值20.24±9.34 13.24±5.48 3.232 0.002全天波动值33.08±8.70 26.96±5.55 2.965 0.005
2.3 两组24 h舒张眼灌注压比较情况
两组24 h舒张期眼灌注压的比较情况见表3。观察组日间、夜间、全天DOPP均值均较对照组低,差异有统计学意义(均P<0.05)。观察组夜间、全天DOPP波动值均较对照组高,差异有统计学意义(均P<0.05),而日间DOPP波动值两组比较差异无统计学意义。
表3 观察组和对照组舒张眼灌注压(mmHg,)Tab.3 DOPP in observation group and control group(mmHg,)
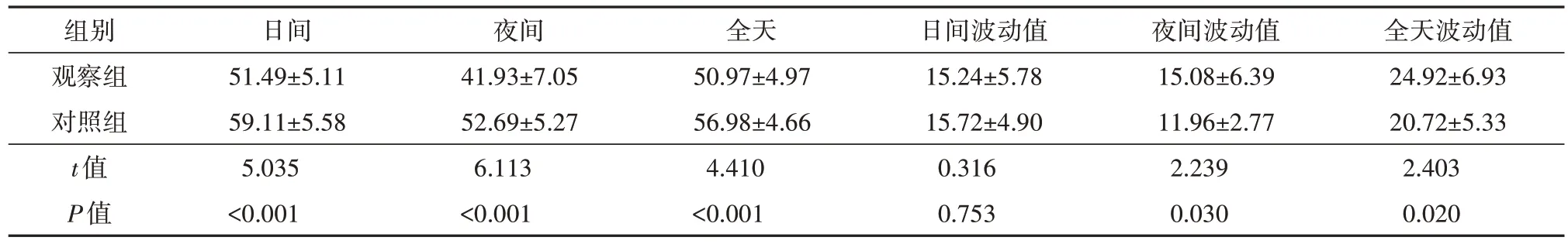
表3 观察组和对照组舒张眼灌注压(mmHg,)Tab.3 DOPP in observation group and control group(mmHg,)
组别观察组对照组t值P值日间51.49±5.11 59.11±5.58 5.035<0.001夜间41.93±7.05 52.69±5.27 6.113<0.001全天50.97±4.97 56.98±4.66 4.410<0.001日间波动值15.24±5.78 15.72±4.90 0.316 0.753夜间波动值15.08±6.39 11.96±2.77 2.239 0.030全天波动值24.92±6.93 20.72±5.33 2.403 0.020
2.4 眼灌注压参数和视野相关参数关系分析
观察组的平均视野平均缺失(mean defect,MD)为(-7.47±4.18)dB,平均图形标准差(pattern standard deviation,PSD)为(8.48±4.01)dB,全天MOPP波动值为(25.72±7.76)mmHg。全天MOPP波动值与MD呈负相关性(r=-0.802,P<0.001),与PSD呈正相关性(r=0.722,P<0.001),见图1。余眼灌注压参数如夜间MOPP波动值、全天SOPP波动值、全天DOPP波动值等与MD、PSD无相关性。
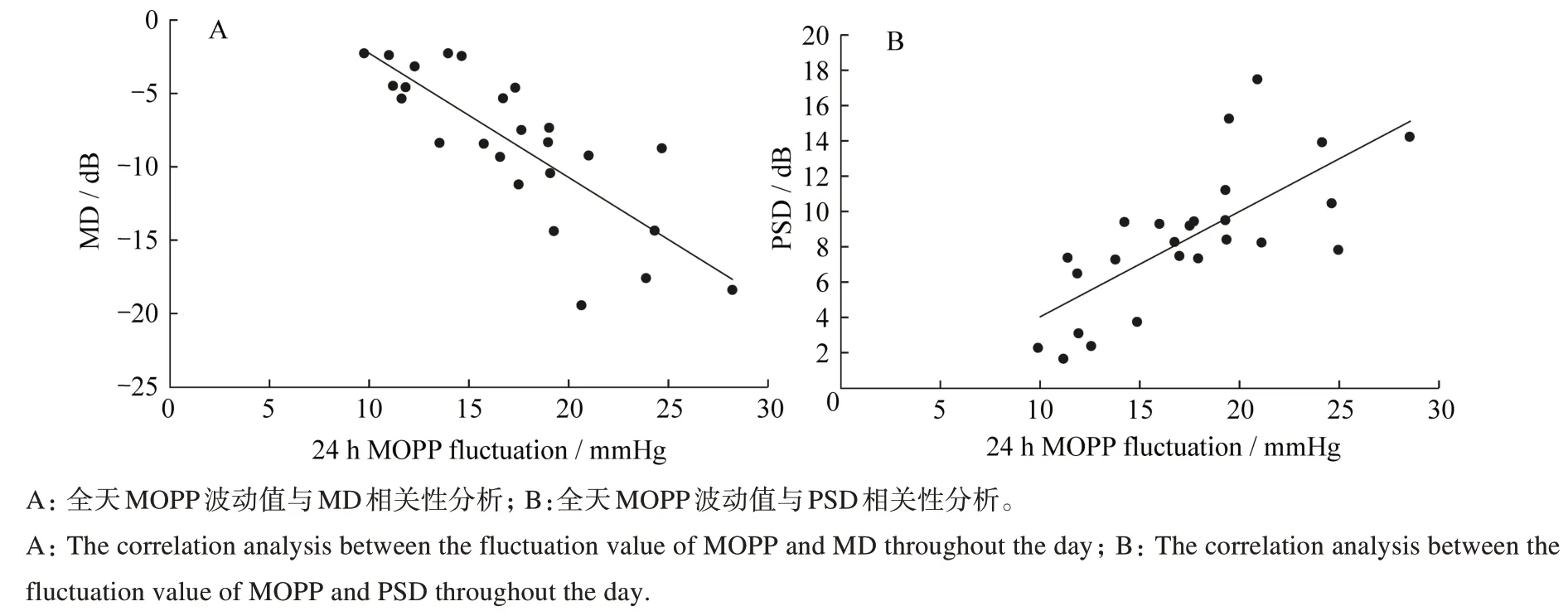
图1 全天MOPP波动值与MD、PSD相关性分析Fig.1 Correlation analysis between 24h-MOPP fluctuation and MD or PSD
3 讨论
青光眼是临床常见的眼科疾病,对患者视功能造成不可逆的损伤[1]。关于原发性开角型青光眼发病机制的研究,主要集中在血管因素和机械因素[12-14],其中血管因素包括全身性低血压、血流减少和血管调节异常等。有研究[13,15-16]结果发现正常人视乳头血流量并未和灌注压下降成正比,提示正常人视乳头存在自身调节能力,而原发性开角型青光眼患者其血流量下降和眼灌注压几乎成正比关系,提示其可能缺乏视乳头血流量自身调节能力。全身性的低血压可以造成低眼灌注压,进而使眼部血流减少,血管调节异常使眼部血流减少时眼灌注压也不能维持正常水平而出现下降。这些研究结果提示,对于POAG患者,低眼灌注压可能会导致视乳头局部供血紊乱,引起视乳头缺血缺氧。眼灌注压包括平均眼灌注压(MOPP)、收缩眼灌注压(SOPP)、舒张眼灌注压(DOPP)。由上文关于MOPP、SOPP、MOPP计算公式可知,血压下降或眼压升高,可造成低眼灌注压。
由于正常人血压和眼压存在昼夜节律,因此单一测量眼压、血压而计算得出的眼灌注压并不能全面的反应昼夜眼灌注压波动情况。正常人血压波动常表现为双峰一谷,双峰分别是(6:00~10:00)、(16:00~20:00),各有一个小高峰,而(2:00~4:00),血压明显下降[9-10]。眼压也具有昼夜节律,研究[11]表明眼压具有夜高昼低的趋势。夜间血压明显下降,为谷值,而夜间眼压却上升。结合上述分析,由眼灌注压计算公式可推测,夜间眼灌注压下降。研究结果也得出相似的结论,观察组和对照组的夜间MOPP、SOPP、DOPP均值均较日间低。
本研究结果显示观察组在MOPP、SOPP和DOPP全天、日间、夜间均值均较对照组低,比较差异有统计学意义,而眼灌注压是决定眼部血流量的一个重要因素,这些结果提示POAG患者眼部血流量较正常人减少,血流量的减少使其视神经血液供应减少,可能造成视乳头缺血-再灌注损伤。Varshav等[16]研究发现:MOPP、SOPP、DOPP降低与POAG风险增加密切相关,MOPP低于50 mmHg时,其相对风险为6.27,DOPP低于55 mmHg时,其相对风险为5.3。Ch'ng等[3]研究发现:MOPP与AGIS评分严重程度存在显著显著相关性,早期和轻度青光眼组MOPP水平较中重度青光眼组更高,终末期青光眼组MOPP波动更大,SOPP和DOPP持续性的偏低。Vawda等[5]研究发现,增加MOPP和SOPP,视神经头-视网膜神经纤维层厚度(optic nerve headretinal nerve fibre layer,ONH-RNFL)和神经节细胞复合体(ganglion cell complex GCL)厚度降低的风险将降低。不同的研究结果提示青光眼患者眼灌注压水平较正常人偏低,而偏低的眼灌注压可能与青光眼疾病进展有关。根据眼灌注压计算公式可知,低血压可能造成低眼灌注压,Vawda等[5]研究发现,收缩压和舒张压均与青光眼严重程度存在相关性,终末期青光眼组的收缩压水平在各组中始终最低,早期和轻度青光眼组的舒张压水平较中重度青光眼高。因此对于POAG患者,临床上可能不仅需要关注降低眼压,血压情况也值得关注,特别是对于眼压控制较好,而视功能损害仍在进展的患者,可能存在血压下降造成的眼灌注压下降,如较低的平均动脉压,会造成平均眼灌注压下降。
本研究结果显示:观察组MOPP、SOPP和DOPP夜间和全天波动值均较对照组大,观察组日间MOPP波动幅度也较对照组大,全天MOPP波动值与MD存在负相关性(r=-0.802,P<0.001),与PSD存在正相关性(r=0.722,P<0.001),这些结果说明观察组眼灌注压波动较对照组大,而大幅度的眼灌注压波动可能是青光眼患者视野损伤的危险因素。虽然我们的研究结果中两组眼压均值差异比较有统计学意义,而平均动脉压差异比较无统计学意义,但2组平均眼灌注压波动幅度比眼压波动幅度大。眼灌注压随收缩压、舒张压和眼压波动而波动,虽然较大的昼夜眼压波动是青光眼进展的危险因素之一[11],但血压波动也是一样,视盘属于终末器官之一,非生理性的血压波动是多个终末器官受损的危险因素[9-10]。因此眼灌注压是单纯受眼压、血压还是眼压血压共同影响需进一步研究探讨。Dinakaran 等[17]研究发现,POAG 组 MOPP 全天波动值与 MD 存在弱正相关性。Baek 等[18]研究发现,POAG 组IOP、MOPP 和视网膜血管密度日间波动幅度较正常组大。这可能和原发性开角型青光眼的眼部血管自动调节能力下降相关,对于有调节能力的血管床,一定范围内的灌注压波动不会造成血流量变化,但血管自动调节下降的血管床,很小的灌注压改变就可能引起血流量变化[13,15-16]。这些研究结果提示,眼压波动可能不能完全反映眼血流量的波动,因此,在临床工作中,应注意青光眼患者的眼灌注压波动情况。
综述所述,眼压并不是青光眼发展的唯一危险因素,血流异常在青光眼疾病进展中可能也有重要作用。24 h 眼压和血压同步监测提供了多种参数,包括平均眼灌注压、收缩眼灌注压、舒张眼灌注压和眼灌注压波动等,可用于评估视盘的灌注情况,为诊断和评估青光眼疾病进展提供参考价值。

