危重孕产妇急性心肌损伤的特点及危险因素
刘晓江 赵慧颖 王光杰 张晓红 刘国莉 安友仲
北京大学人民医院1重症医学科,2产科(北京 100044)
近几十年来,虽然孕产妇的死亡率在逐渐下降,但围产期合并症的比例仍居高不下。伴随高龄和既往有剖宫产病史的产妇比例随之增加,可引起围产期妊高症、妊娠糖尿病、胎盘置入和产后大出血等合并症的比例升高,继而造成产妇生命体征不稳和器官功能不全,并需要进入重症监护室(intensive care unit,ICU)进行治疗[1-4]。非心脏术后心肌损伤(myocardial injury after noncardiac surgery,MINS)是指非心脏术后的心肌损伤,诊断标准为肌钙蛋白高于正常[5-6]。约8%左右的非心脏术后患者会发生MINS,其中近60%未满足急性心肌梗死(acute myocardial infarction,AMI)的诊断标准,80%以上无明显心肌缺血的症状。然而,MINS 和AMI 均与死亡率明显相关,可显著增加心脑血管事件的发生率[6-8]。本课题组既往对近10年危重孕产妇病例资料的总结发现,心肌损伤与机械通气时间延长存在显著相关性[9]。另一项多中心观察性研究表明,先兆子痫与产后心肌损伤有显著关联[10]。综上所述,探查危重产妇心肌损伤的发生及其危险因素,对于预防心肌损伤、减少并发症和提高救治成功率等方面具有重要意义。
1 资料与方法
1.1 研究对象选择2009年1月1日至2019年12月31日所有收住入北京大学人民医院ICU 的孕产妇患者。
1.1.1 纳入标准所有从妊娠开始至产后42 d 内收住入ICU 并接受机械通气的危重孕产妇。
1.1.2 排除标准年龄<18 岁;放弃治疗者;入ICU 后24 h 内死亡者。
1.1.3 患者基线资料共有143 例接受机械通气治疗的危重孕产妇收入我院ICU。其中7 例患者(4.9%)转入时处于孕期,其余136 例(95.1%)为产后。患者的平均年龄(31.5 ± 5.1)岁,平均孕周(33.2 ± 6.3)周。有90 例患者(62.9%)因产科因素转入ICU,其中大部分为产后出血(50例,35%),子痫或先兆子痫有27 例(18.9%),还包括宫内感染8 例(5.6%)、妊娠急性脂肪肝3 例(2.1%)及其它原因2 例(1.4%)。非产科因素患者包括脓毒症10 例(7.0%)、血液系统疾病16 例(11.2%)、免疫系统疾病7 例(4.9%)、急性胰腺炎5 例(3.5%)、胃肠道穿孔5 例(3.5%)及其他原因10 例(7.0%)。其中61 例(42.7%)患者出现了急性心肌损伤,定义为心肌损伤组,余为非心肌损伤组。
1.2 伦理学本研究符合医学伦理学标准,本研究为回顾性研究,所用资料为既往存档的数据,已获得医院伦理委员会批准(审批号:2020PHB 196-01)。
1.3 观察指标
1.3.1 临床资料年龄;孕前BMI;动脉血pH 值、二氧化碳分压(PaCO2)、氧合指数(PaO2/FiO2)、血乳酸、白细胞、血红蛋白、血小板、谷草转氨酶(AST)、胆红素、白蛋白、肌酐(入住重症监护24 h内的最差值);急性生理学与慢性健康状况评分Ⅱ(APACHEⅡ);入住12 h 内最高体温;是否存在需要血管升压药物的低血压。
1.3.2 妇产科相关指标孕周;入住ICU 病因;子痫/子痫前期病史;剖宫产;手术时间;术中出血量。
1.3.3 结局指标心肌损伤;本研究依据我院TnI正常参考值,将TnI ≥34 pg/mL 定义为心肌损伤,TnI 值留取收住重症监护24 h 内的最差值。
1.3.4 预后相关指标ICU 住院时间;住院时间;机械通气时间;死亡情况。
1.4 研究分组根据是否为心肌损伤,分为心肌损伤组和非心肌损伤组。
1.5 统计学方法采用Stata 15.1 软件对数据进行统计学分析,计量资料以均数±标准差表示,组间比较采用独立样本t检验;计数资料比较采用χ2检验;多因素分析采用logistic 回归分析,并保留回归模型的预估值;用受试者工作特征曲线(ROC)评价独立危险因素对心肌损伤的预测价值;P<0.05为差异具有统计学意义。
2 结果
2.1 心肌损伤组和非心肌损伤组患者预后指标的比较心肌损伤组患者的ICU 住院时间、机械通气时间、住院总时间显著高于非心肌损伤组。住院死亡情况:纳入患者共死亡4 例,其中心肌损伤组死亡3 例(5.2%),非心肌损伤组死亡1 例(1.2%,P=0.155)(表1)。
霍德斯承认,就像真正的战争一样,同疾病进行的战争所持续的时间可能会比任何人先前想象的时间,或担心将会持续的时间还要长。但是,这并不意味着向阿尔茨海默病发起全面攻势是错误的。霍德斯说:“如果到2025年还没有实现我们想达到的目标,我不会就此作罢,不会以宣布失败而告终。”
2.2 心肌损伤组和非心肌损伤组患者各项指标的单因素分析比较两组患者的各项临床指标,发现AST、肌酐、白蛋白、血红蛋白、乳酸、入住12 h 最高体温、低血压需要升压药物、手术时间、术中出血量等进行组间比较时,差异有统计学意义(P<0.05)。年龄、BMI、APACHEⅡ评分、总胆红素、白细胞、血小板、pH、PaCO2、PaO2/FiO2、孕周、子痫/子痫前期、剖宫产等在两组间的差异无统计学意义(P>0.05,表1)。
表1 心肌损伤组和非心肌损伤组各项指标的单因素分析Tab.1 Univariate analysis of variables in the myocardial injury group and the non-myocardial injury group±s
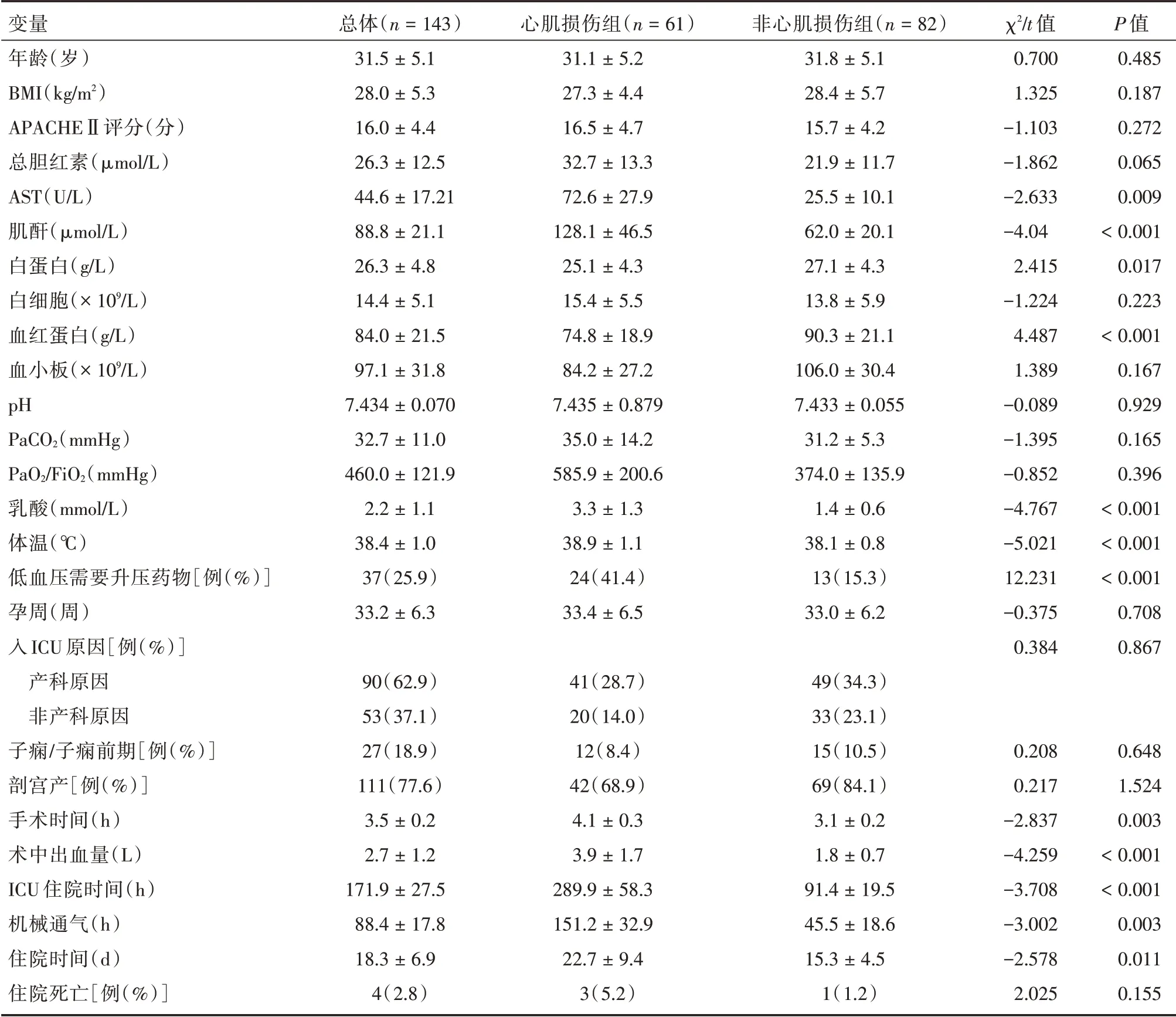
表1 心肌损伤组和非心肌损伤组各项指标的单因素分析Tab.1 Univariate analysis of variables in the myocardial injury group and the non-myocardial injury group±s
变量年龄(岁)BMI(kg/m2)APACHEⅡ评分(分)总胆红素(μmol/L)AST(U/L)肌酐(μmol/L)白蛋白(g/L)白细胞(×109/L)血红蛋白(g/L)血小板(×109/L)pH PaCO2(mmHg)PaO2/FiO2(mmHg)乳酸(mmol/L)体温(℃)低血压需要升压药物[例(%)]孕周(周)入ICU 原因[例(%)]产科原因非产科原因子痫/子痫前期[例(%)]剖宫产[例(%)]手术时间(h)术中出血量(L)ICU 住院时间(h)机械通气(h)住院时间(d)住院死亡[例(%)]总体(n=143)31.5±5.1 28.0±5.3 16.0±4.4 26.3±12.5 44.6±17.21 88.8±21.1 26.3±4.8 14.4±5.1 84.0±21.5 97.1±31.8 7.434±0.070 32.7±11.0 460.0±121.9 2.2±1.1 38.4±1.0 37(25.9)33.2±6.3心肌损伤组(n=61)31.1±5.2 27.3±4.4 16.5±4.7 32.7±13.3 72.6±27.9 128.1±46.5 25.1±4.3 15.4±5.5 74.8±18.9 84.2±27.2 7.435±0.879 35.0±14.2 585.9±200.6 3.3±1.3 38.9±1.1 24(41.4)33.4±6.5非心肌损伤组(n=82)31.8±5.1 28.4±5.7 15.7±4.2 21.9±11.7 25.5±10.1 62.0±20.1 27.1±4.3 13.8±5.9 90.3±21.1 106.0±30.4 7.433±0.055 31.2±5.3 374.0±135.9 1.4±0.6 38.1±0.8 13(15.3)33.0±6.2 χ2/t 值0.700 1.325-1.103-1.862-2.633-4.04 2.415-1.224 4.487 1.389-0.089-1.395-0.852-4.767-5.021 12.231-0.375 0.384 P 值0.485 0.187 0.272 0.065 0.009<0.001 0.017 0.223<0.001 0.167 0.929 0.165 0.396<0.001<0.001<0.001 0.708 0.867 90(62.9)53(37.1)27(18.9)111(77.6)3.5±0.2 2.7±1.2 171.9±27.5 88.4±17.8 18.3±6.9 4(2.8)41(28.7)20(14.0)12(8.4)42(68.9)4.1±0.3 3.9±1.7 289.9±58.3 151.2±32.9 22.7±9.4 3(5.2)49(34.3)33(23.1)15(10.5)69(84.1)3.1±0.2 1.8±0.7 91.4±19.5 45.5±18.6 15.3±4.5 1(1.2)0.208 0.217-2.837-4.259-3.708-3.002-2.578 2.025 0.648 1.524 0.003<0.001<0.001 0.003 0.011 0.155
2.3 危重孕产妇发生心肌损伤的多因素分析将单因素分析中有意义(P<0.05)的变量(AST、肌酐、白蛋白、血红蛋白、乳酸、入住12 h 最高体温、低血压需要升压药物、手术时间、术中出血量)进行多因素logistic 回归分析,结果发现早期肌酐水平、乳酸水平和术中出血量为危重孕产妇发生心肌损伤的潜在独立危险因素(表2)。
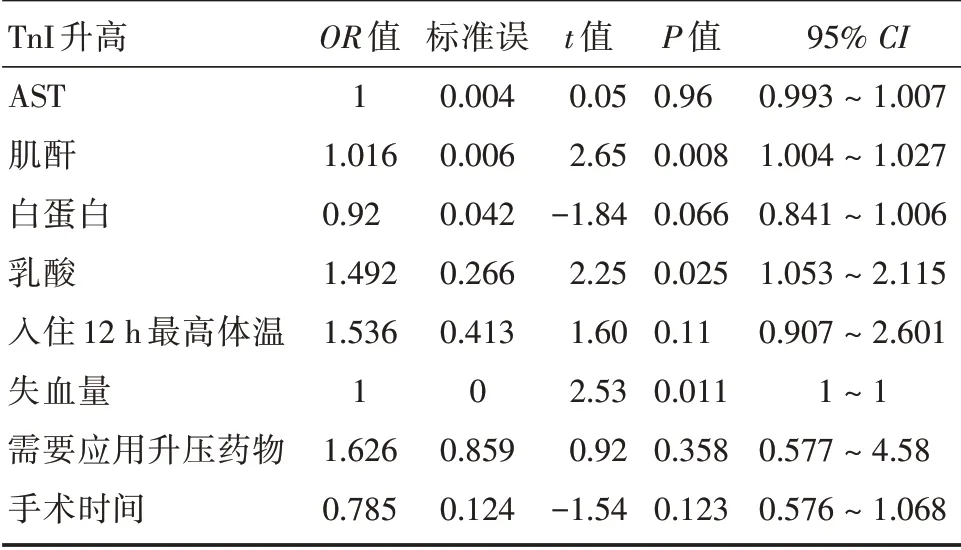
表2 危重孕产妇发生心肌损伤的多因素分析Tab.2 Multivariate analysis of myocardial injury in critically ill obstetric patients
2.4 危险因素对危重孕产妇发生心肌损伤的预测价值将上述logistic 回归分析的预估值进行ROC曲线分析,由图可见ROC 曲线下面积为0.853,标准误为0.033,95%CI为0.789~0.917,故考虑本研究所建多因素分析模型结果对于危重孕产妇发生心肌损伤的预测价值较高(图1)。
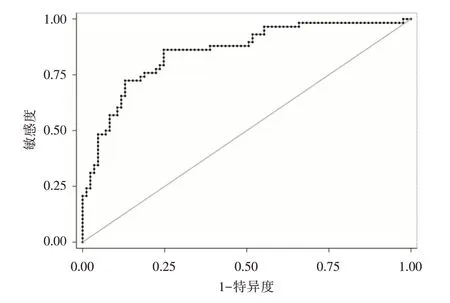
图1 独立危险因素和logistic 回归模型预测危重孕产妇发生心肌损伤的ROC 曲线Fig.1 Risk factors and logistic regression model for predicting ROC of myocardial injury in critically ill obstetric patients
3 讨论
本研究发现:(1)心肌损伤的发生率在接受机械通气治疗的危重孕产妇中约为43%;(2)心肌损伤组患者的机械通气时间、ICU 住院时间及住院时间显著高于非心肌损伤组,住院死亡率在两组间虽不存在统计学显著性差异,但心肌损伤组死亡率更高;综合上述结果可见心肌损伤组的危重孕产妇预后更差;(3)早期肌酐水平、乳酸水平和术中出血量显示为危重孕产妇发生心肌损伤的独立危险因素。
全世界范围内每年大约有28.7 万例孕产妇死亡,孕产妇死亡率不但是一项医疗指标,而且是一项社会指标[11]。伴随我国高龄孕产妇数量将逐渐增多,孕产妇的救治对我国医疗卫生事业带来了新的压力与挑战[12],国外亦然[13-14]。围术期心血管事件是非心脏手术术后发病率、死亡率升高的主因,据报道每10 万次分娩中妊娠期AMI 的发生率在3 至100 次,然而孕产妇尤其是危重孕产妇作为特殊群体,国内外相关的研究报道数量却仍然有限[15-16],临床也缺乏对于妊娠期重症疾病的认识和相关参数的界定[17]。但相对令人欣慰的是,从已有经验判断,妊娠相关重症疾病的预后通常优于年龄相符的非妊娠重症患者[18]。
正常孕期的生理变化可能会加重既有疾病并暴露潜在未识别的冠脉血管异常,其诊断需要对潜在危险因素具有高度警惕并进行仔细评估[19]。在ICU 中,患者很少表现出缺血相关症状,若仅于存在症状体征或临床疑诊时才进行检测的话,常常会漏诊心肌梗死事件[20]。而对于心梗患者,越早介入干预获益越大[21]。相关报道描述,心脏病相关孕产妇死亡呈升高趋势,心肌梗死已成为孕产妇死亡的主因之一,女性在妊娠期发生急性心肌梗死的风险较同龄非孕期女性增加3~4 倍[22]。此外,孕产妇心功能受损影响妇儿双方的生命安全,在大量输血时监测孕产妇心肌损伤情况有重要临床意义[23]。
急性肾损伤(AKI)后,经由慢性肾损伤的介导,心血管疾病的风险会潜在提升,这是一项众所周知的心血管疾病危险因素[24]。AKI 与心衰风险及死亡率的升高有关联,相关动物实验发现AKI 可通过半乳糖结合蛋白-3 依赖性通路诱发远期心功能不全、损伤及纤维化[25]。有研究描述AKI 与更高的心血管事件风险之间存在独立性关联,尤其是出院后发生的心力衰竭[26]。GAMMELAGER 等[24]的研究报告指出,从AKI 临床分期2~3 期中存活的重症患者,其出院后3年内发生心力衰竭和心肌梗死的风险会升高;即便对1 期AKI 的患者而言,心力衰竭事件同样十分明显。ZHAO 等[27]的临床研究表明,术后AKI 是非心脏手术重症患者发生心肌损伤的独立危险因素。YE等[28]对于心脏术后患者的研究认为,心脏手术术后48 h 所测定的血肌酐数值可以提示预后。
乳酸作为一种能量来源、糖原异生前体和信号分子,其穿梭理论适用于多种领域,比如运动营养学与水合反应、酸中毒与登革热的复苏、创伤性脑损伤的治疗、血糖维持、炎症消除、心衰与心梗的心脏支持,以及改善认知等[29]。MASYUK 等[30]的研究显示,重症患者24 h内血乳酸差值(Δ24Lac)越低,其临床预后越差。目前临床缺乏有关血乳酸与心肌损伤之间关系的研究,ZHANG 等[31]在关于冠脉搭桥患者的研究中,将高乳酸血症的量级与时间间隔纳入考量,自创了“标准化乳酸载荷”概念,并求取其自然对数值(Lln),发现该值与术后AKI 存在独立相关性。借此可间接推测,血乳酸与心肌损伤之间可能存在潜在关联,但仍需要进行进一步临床研究予以佐证。
缺血对于心肌的损伤无需赘述。外周血管、颈动脉和冠状动脉疾病患者拥有共通的缺血性心脏病发病机制,且对于这部分患者,大约50%~70%为缺血性心脏病,15%~30%患有心绞痛,20%~60%存在无症状性心肌缺氧,30%~50%既往有心肌梗死病史[32]。而对于产妇来说,即便有重症监护室的支持,产后出血在全球范围内,都是产妇发病率和死亡率的主要原因,发达国家亦然;在治疗产后大出血引发的失血性休克时,应同时兼顾预防并发的心肌缺血[33]。
本研究的局限性,首先在于其为单中心、回顾性研究;其次样本量相对较小,样本主要以产后患者为主,无法对妊娠期及产后患者发生心肌损伤的差异进一步分析;再次,研究中没有纳入孕产妇的既往、个人、家族史等相关资料,可能会对研究结果造成潜在偏倚。故而未来仍需多中心、大样本的前瞻性临床研究对该问题进行深入的分析与探讨。
综上所述,早期肌酐水平、乳酸水平和术中出血量显示为危重孕产妇发生心肌损伤的独立危险因素。对于危重孕产妇,连续性的监测措施、个体化的治疗方案对于预防心肌损伤事件的发生,具有重要临床意义。

