早产儿支气管肺发育不良的危险因素分析
朱良梅 孔少云 戴玉腾 赵小燕
安徽医科大学附属安庆市立医院新生儿科(安徽安庆 246003)
早产儿支气管肺发育不良(bronchopulmonary dysplasia,BPD)又称新生儿慢性肺疾病,是早产儿最严重的并发症之一。早产儿在救治成活率提高的情况下,早产儿BPD 的发生率也明显上升[1]。BPD 由多因素引起,发病机制复杂,目前暂无特效的治疗药物及手段。BPD 不仅对早产儿的肺部造成损伤,还可并发心血管、神经精神系统疾病[2],严重影响了患儿的生存质量,增加了早产儿近期和远期的病死率。因此,预防BPD的发生尤为重要。本文主要对2019年1月1日至2021年4月30日在我院新生儿重症监护室入住的胎龄<32 周的早产儿进行研究,分析BPD 患儿的各种临床资料,寻找其可能高危因素,为降低BPD 的发生提供理论依据。
1 资料与方法
1.1 一般资料收集2019年1月1日至2021年4月30日入住我院新生儿重症监护室的胎龄<32 周、出生时龄<2 h 的202 例早产儿资料,根据纳入及排除标准,最终有171 例纳入研究,根据临床诊断将患者分为BPD 组66 例和非BPD 组105 例,胎龄26+1周~31+6周,体重650~2 020 g。BPD 组中,男34 例,女32 例;非BPD 组中,男58 例,女47 例。纳入标准:(1)早产儿:胎龄<32 周;(2)在我院新生儿重症监护室住院,入院年龄<2 h。排除标准:(1)住院未满28 d 死亡、放弃或者病情未愈自动出院、转院者;(2)患有除动脉导管未闭、小的房间隔及室间隔缺损之外的复杂性先天性心脏病、严重的呼吸消化系统畸形、染色体异常或遗传代谢性疾病;(3)资料不全者。本研究取得所有患儿家长知情同意,且通过本院医学伦理委员会批准。
1.2 早产儿BPD诊断标准根据2001美国国家儿童健康与人类发展研究所(National Institute of Child Health and Human Development,NICHD)标准[3]:任何氧依赖(氧浓度>21%)超过28 d 的早产儿即定义为早产儿BPD。
1.3 资料收集患儿资料:胎龄、体重、性别、分娩方式、多胎(一次妊娠有两个或者两个以上胎儿)、早破水、前置胎盘、5 min Apgar 评分、产房抢救性气管插管、入院后第一次动脉血气(pH、PaO2、PaCO2)、入院时吸氧浓度、刚入科时CRP 及血红蛋白(Hb)、抗生素使用时间(d)、入科后再次插管、肺表面活性物质(PS)使用、咖啡因使用、是否有创机械通气、有创通气时间≥7 d、住院期间输血次数、新生儿呼吸窘迫综合征(respiratory distress syndrome,RDS)和动脉导管未闭(patent ductus arteriosus,PDA)、新生儿坏死性小肠结肠炎(neonatal necrotizing enterocolitis,NEC)、败血症、入院后CRP增高。母亲产前一般资料:母亲年龄、妊娠期糖尿病、妊娠期高血压、产前是否使用抗生素、产前血红蛋白值、产前地塞米松使用。
1.4 统计学方法数据采用SPSS 18.0 进行统计分析,对数据进行正态性检验,符合正态分布的计量资料用均数±标准差表示,比较用t检验;偏态分布计量资料表示为M(P25,P75),比较用wilcoxon 秩和检验;计数资料采用例(%)表示,组间比较采用χ2检验。将单因素分析差异有统计学意义的变量纳入到logistic 多因素回归分析。P<0.05 为差异有统计学意义。
2 结果
2.1 两组患儿资料比较两组患儿出生体重、胎龄、多胎、5 min Apgar 评分、产房抢救性气管插管、入院后第一次动脉血气(pH、PaO2、PaCO2)、入院时吸氧浓度、住院期间输血次数、抗生素使用时间、入科后再次插管、肺表面活性物质(PS)使用、有创机械通气、有创通气时间≥7 d、新生儿呼吸窘迫综合征(RDS)和动脉导管未闭(PDA)比较差异均有统计学意义(P<0.05)。患儿性别、分娩方式、前置胎盘、羊水早破、入院时血红蛋白等比较差异无统计学意义(P>0.05),见表1。

表1 两组患儿主要资料比较Tab.1 Comparision of main data between the two groups 例(%)
2.2 两组患儿母亲产前因素比较两组患儿母亲的年龄、产前血红蛋白、产前地塞米松使用≥4 次、母亲患有妊高症及妊娠期糖尿病、产前是否使用抗生素比较差异无统计学意义(P>0.05)。见表2。
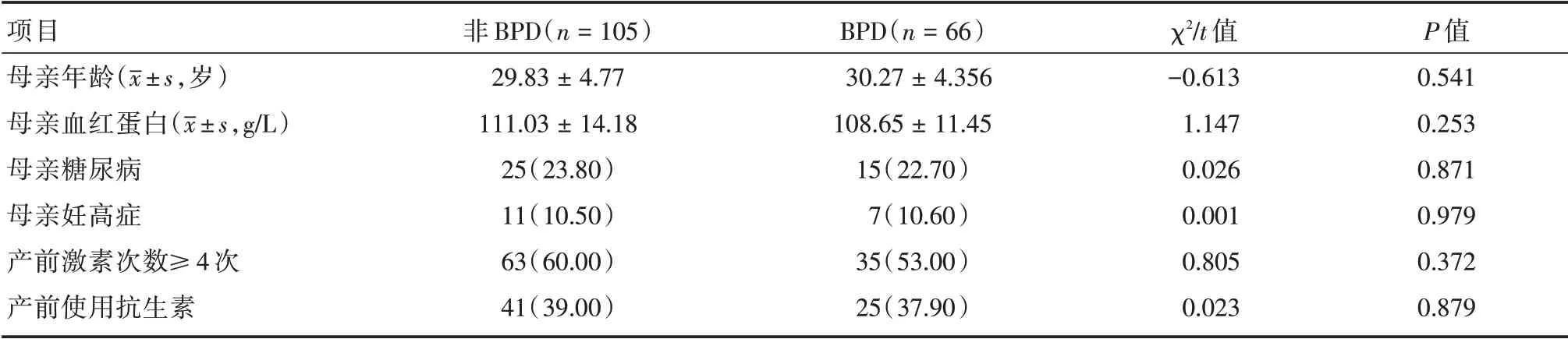
表2 母亲产前一般资料比较Tab.2 Comparision of prenatal general data between the two groups 例(%)
2.3 Logistic 多因素分析以是否患BPD 为因变量,将单因素分析差异有统计学意义的因素纳入logistic 多因素回归分析:入院后第一次血pH、PaCO2、PaO2、胎龄、出生体重、多胎、5 min Apgar 评分、RDS、PDA、入院时吸氧浓度、抗生素时间、输血次数、PS 使用、入科后再次插管、有创机械通气和产房抢救性插管、有创通气时间≥7 d。多因素logistic 回归分析中,胎龄越小(OR=2.033,95%CI:1.161~3.559,P=0.013)、有创机械通气(OR=0.165,95%CI:0.031~0.883,P=0.035)、入院时PaO2越低(OR=1.025,95%CI:1.002~1.049,P=0.033)是早产儿发生BPD 的独立危险因素。见表3。
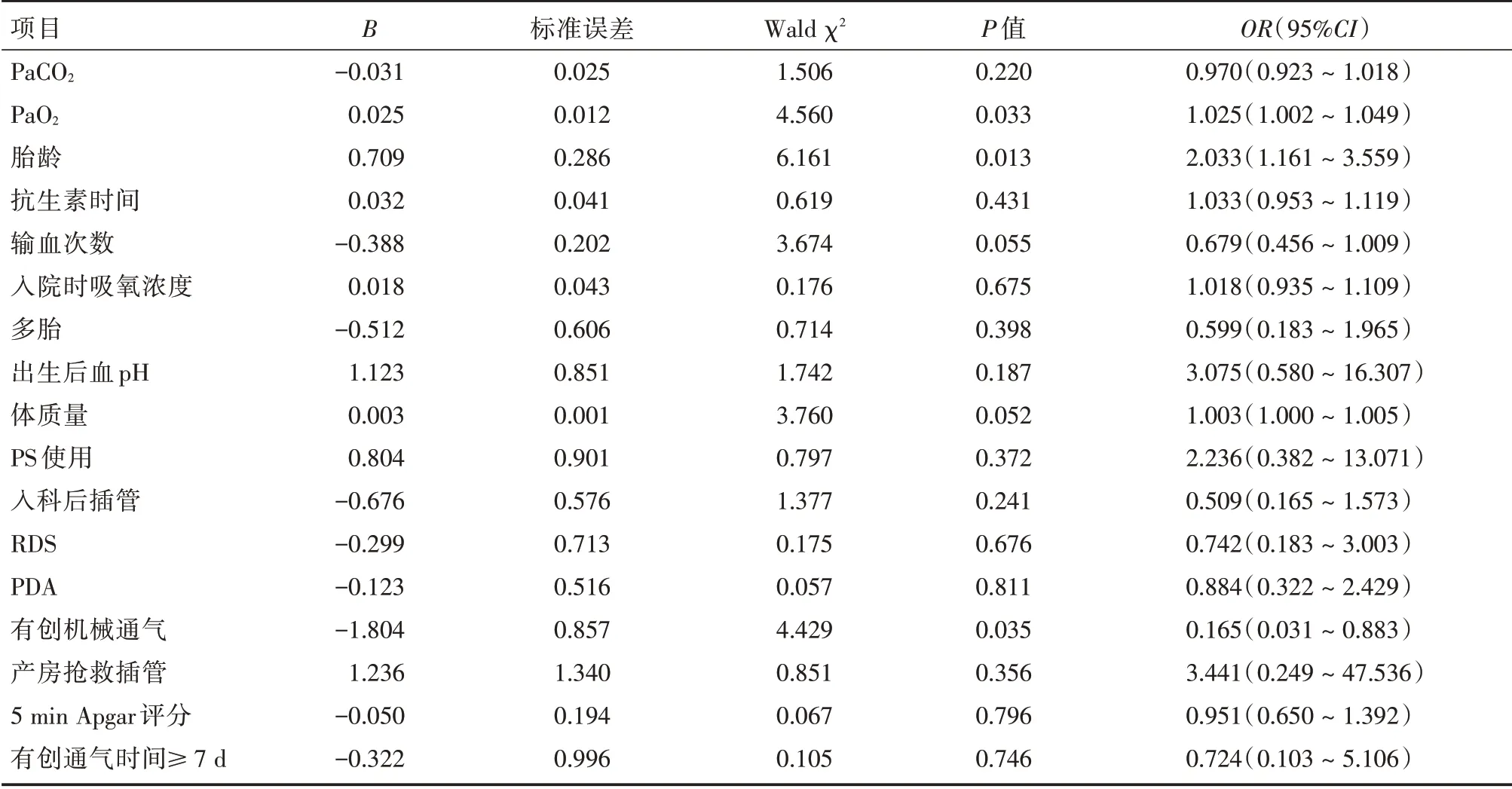
表3 早产儿BPD 高危因素logistic 回归分析Tab.3 Logistic regression analysis of BPD risk factors inpreterm infants
3 讨论
随着我国救治成功的早产儿人数增加,BPD成为这些早产儿最常见的呼吸系统并发症之一。本研究结果显示胎龄≤32 周的早产儿BPD 发生率为38.5%(66/171),其中胎龄<28 周的早产儿BPD发生率为87.5%(7/8),胎龄28~32 周的早产儿BPD 发生率为36.1%(59/163)。2019年国内江苏省多中心回顾性研究[4]报道胎龄<34 周早产儿BPD 发生率为24.9%,其中胎龄<28 周及28~31 周早产儿BPD 发生率分别为51.7%、24.8%。2011年常立文[5]多中心研究结果显示,胎龄<37 周的早产儿BPD 发生率为1.26%,其中胎龄≤28 周及
28~32 周BPD 发生率分别为19.3%、7.87%,可见国内早产儿BPD 发生率在近十年来有明显上升趋势。据报道[6]美国胎龄<28 周的早产儿BPD 的发生率也在45%左右。早产和低出生体质量是BPD发生的重要危险因素[7]。国外资料[8]显示,胎龄≤32 周的早产儿BPD 发生率在35%左右,而超早产儿的BPD 发生率高达80%。国内各中心报道的早产儿BPD 发病率有一定差别,本中心早产儿BPD 的发病率较2019年江苏省多中心研究相比略有增高,与各中心的不同胎龄早产儿占比、医疗水平及BPD 的不同诊断标准有一定的关系[9]。
BPD 的发病机制复杂,主要是因为早产儿肺部发育极不成熟,在遗传易感性的基础上,机械通气引起的气道压力及容量损伤、氧中毒及炎症感染等因素导致的多种炎症介质异常产生、释放,对肺泡和肺血管造成损伤及损伤后异常修复、肺部发育障碍,最终形成早产儿的慢性肺病[10]。国外资料[11]报道胎龄是早产儿发生BPD 的主要驱动因素。本资料统计的结果同样提示,BPD 组患儿的胎龄及出生体重明显低于非BPD组,在单因素分析中两者差异均有统计学意义;经多因素回归分析,本资料显示胎龄越小、BPD发生越高为BPD的独立危险因素。根据胎肺发育过程,可依次分为胚胎期、腺体期、小管期、囊泡期、肺泡期,26~32周的胎儿肺部处于小管期至囊泡期内,胎龄越小,肺部发育越不成熟,越容易发展为BPD。
本研究发现多胎早产儿发生BPD 几率较单胎增多,仅单因素分析差异有统计学意义,是否与遗传易感性有关未做进一步研究。日本等国外研究机构的研究结果并不一致,提示可能不同的人种BPD 的遗传易感性不同[12]。产前激素的使用在很大程度上减少了RDS 的发生及降低严重程度,也减少了有创呼吸机的使用缩短了上机时间,但据文献报道[13]对早产儿BPD 的发生未见明显降低。本研究结果与之相同。胎儿宫内感染是早产的重要原因,母亲绒毛膜羊膜炎可分泌大量的炎性因子,对胎儿肺脏造成伤害,增加BPD 发生率[14],故母亲产前有效抗感染治疗可能减少BPD 的发生。胎膜早破破坏了胎膜的完整性,与胎儿宫内感染密切相关,增加了早发型败血症的患病风险[15];亦有研究[16]显示,胎膜早破时间长短与早发型败血症及早产儿BPD 的发生无明显关联。本研究母亲产前抗生素使用与BPD的发生无明显关联,羊水早破在两组患儿中亦无明显差异。需要扩大样本、明确病原体、规范抗生素的使用疗程后再进一步研究。JUNG 等[17]多中心研究指出,晚发性败血症与BPD 的发生关系密切。但本研究显示败血症不是BPD 的危险因素,本研究样本量较小,可能存在一定的偏倚。
新型BPD 主要表现为肺泡和肺微血管发育受阻或停滞,多发生在胎龄较小的早产儿。胎龄34 周以下的早产儿发生NRDS 及窒息的比例明显增加,生后容易出现低氧、CO2潴留甚至呼吸衰竭。气管插管、INSURE 技术使用PS 及有创机械通气在NICU 小早产儿的救治过程中发挥非常重要作用,随之而来的高氧暴露、高压力及高容量、机械损伤又进一步促进了BPD的发生,加重了BPD严重程度。国内吉玲等[18]研究显示BPD 的发生与严重程度与机械通气及用氧密切相关。NASCIMENTO等[19]研究显示早产儿生后48 h 内需要持续有创通气是BPD 的重要预测指标。本研究中,气管插管率高及入院时需要高浓度氧、有创机械通气在两组患儿中均具有差异,经多因素分析,有创机械通气为BPD 独立危险因素。在一项早产儿晚发型败血症研究[20]中发现,有创通气需要及持续时间是发生BPD 的独立危险因素。本研究在单因素分析中,有创通气时间≥7 d 同样为BPD 的危险因素,故及时调整呼吸机参数,争取早撤机,减少呼吸机相关的肺损伤对降低BPD 发生大有益处。
在BPD 的发病机制中,高氧导致的氧中毒在早产儿体内可产生大量氧自由基、过氧化氢、高活性的超氧,且早产儿抗氧化剂水平及活性均低,对肺组织等造成损害[21]。故在早产儿的管理过程中,维持目标血氧饱和度在90%~95%,防止氧分压过高对预防BPD、ROP 非常重要。报道高氧与BPD 的关系的文献很多,但报道低氧血症与BPD的关系不多,本研究显示入院时低氧分压同样为BPD 的高危因素。可能与以下因素有关:(1)血气提示低氧的患儿多为小胎龄的危重患儿,其肺部发育相对不成熟。(2)低氧时肺血管内皮细胞及肺泡上皮细胞亦受到损伤[22]。(3)研究样本量较小,可能存在偏倚,需扩大样本量进一步研究。国外有文献[23]报道生后一周内间歇低氧血症的早产儿BPD 发生增多。总之,生后及时有效的复苏,良好的转运,维持正常的氧合在提高早产儿救治水平中发挥重要作用。
有临床研究显示,红细胞输注量是早产儿BPD的危险因素[24]。输血量过多可致氧自由基、铁离子负荷增加对早产儿肺造成损伤。本研究显示BPD 组输血次数较非BPD 组明显增多,但经多因素分析两组无明显差异。早产儿体内铁储备减少、生后红细胞破坏增多、造血功能相对滞后、体重增长导致血容量增加、医源性失血等因素是导致早产儿贫血的主要因素,输血治疗是小胎龄早产儿治疗过程中的一项重要措施。陈春等[25]的研究显示,延迟脐带结扎和切断脐带再进行脐带挤压可减少早产儿输血次数,降低早产儿BPD的发生。
总之,早产儿BPD 发病机制复杂。为减少BPD的发生,需进一步加强产科及新生儿的医护人员在围产期内协作,做好围生期的保健,避免过早早产,提高窒息复苏水平,严格掌握有创呼吸机的使用指征,控制吸氧浓度,使用容量保证的呼吸模式,缩短上机时间,降低BPD 发生,改善预后。

