腹腔镜脾切除联合完全腹腔断流术治疗肝硬化门静脉高压疗效观察
谭磊
(河南省安阳市第五人民医院普外科 安阳 455000)
门静脉高压症(PHT)为肝硬化常见并发症,临床主要表现为门静脉系统压力升高、门静脉血循环障碍、门静脉血流量增加等,具有病情进展迅猛、出血量大的特点,首次出血病死率超过25%[1]。断流术是治疗肝硬化PHT 的主要方法[2],而开腹为其常用手段,但因创伤较大、失血量较多,易引起多种并发症,影响患者康复。随着微创外科理念发展和腹腔镜技术进步,腹腔镜脾切除术逐渐得到临床关注。基于此,本研究选取肝硬化PHT 患者为研究对象,旨在分析腹腔镜脾切除+完全腹腔断流术的治疗效果。现报道如下:
1 资料与方法
1.1 一般资料 选取医院2016年3月至2019年12月收治的96例肝硬化PHT 患者,依照随机数字表法分为对照组和观察组,每组48例。对照组女21例,男27例;年龄39~52岁,平均(45.73±2.84)岁;Child-Puch 分级:A 级30例,B 级18例;静脉曲张程度:Ⅱ度9例,Ⅲ度39例;是否出血史:是29例,否19例;肝硬化原因:乙肝28例,酒精6例,丙肝8例,自身免疫4例,其他2例;食管胃底静脉曲张程度:轻度12例,中度23例,重度13例。观察组女19例,男29例;年龄39~52岁,平均(46.02±2.53)岁;Child-Puch 分级:A 级28例,B 级20例;静脉曲张程度:Ⅱ度11例,Ⅲ度37例;是否出血史:是30例,否18例;肝硬化原因:乙肝31例,酒精4例,丙肝6例,自身免疫5例,其他2例;食管胃底静脉曲张程度:轻度13例,中度25例,重度10例。两组一般资料(性别、Child-Puch 分级、年龄、静脉曲张程度、出血史、肝硬化原因、食管胃底静脉曲张程度)均衡可比(P>0.05)。本研究经医院医学伦理委员会审核批准(批号:KY2019-07-003)。
1.2 入组标准 (1)纳入标准:符合肝硬化相关诊断标准[3],并经临床诊断为脾功能亢进、脾大;脾最大径>22 cm 或下缘超过腹正中线、脐水平线;胃镜检查证实食管下段胃底Ⅲ度静脉曲张或Ⅱ度静脉曲张但有消化道出血史;无严重心肺疾病;知情本研究并签署知情同意书。(2)排除标准:术前门静脉血栓(PVT)形成;有中上腹部手术史;手术耐受性差;肝性脑病;Child-Puch C 级;凝血功能差;存在手术禁忌证。
1.3 手术方法
1.3.1 基础处理 两组均由同一医师团队进行手术操作,均接受全麻麻醉,垫高左侧,给予常规备自体血回输机干预。
1.3.2 对照组 接受开腹脾切除联合断流术治疗。于左肋缘下,作斜形(或“L”形)切口,约20 cm,分离脾周围韧带、粘连组织,使用一级(或二级)法缝扎脾血管,处理脾蒂,取出脾脏,离断贲门周围血管,引流。
1.3.3 观察组 接受腹腔镜脾切除+完全腹腔断流术治疗。腹腔镜脾切除:取仰卧位,在脐下建立气腹(压力12 mm Hg),置入腹腔镜,观察腹腔情况,分别于脐部与剑突中点、剑突下、左腋前线脾脏下极偏下、左腋前线肋缘下、脐下5 cm 处置入Troccar。切开脾胃韧带,沿胰腺上缘游离,找寻脾动脉并夹闭,以促进脾脏缩小,使用超声刀从脾下极开始向上离断脾结肠韧带、脾胃韧带、胃短血管,较大血管用Hemolok 夹闭后离断,充分暴露脾门,避开胰尾,切割闭合器离断脾蒂,再依次离断脾肾韧带、脾膈韧带,脾脏完全游离后放置下腹部。完全腹腔断流术:超声刀、Hemolok 离断胃后血管、左膈下血管及胃底大弯侧曲张血管,切开小网膜,分离并离断曲张血管,至冠状血管,使用切割闭合器离断冠状血管胃支及食管支,继续向上游离并离断贲门周围血管及食管周围组织,至贲门上6 cm。经主操作孔,将标本袋置入,在粉碎脾脏后取出,止血,在脾窝处放置引流管,经主操作孔引出。
1.4 观察指标 (1)比较两组手术情况(手术时间、术中失血量)、术后恢复情况(术后引流量、术后肛门首次排气时间、住院时间、住院费用)。(2)统计并比较两组并发症发生情况,包括腹水、发热、胸腔积液等。(3)比较两组术前及术后1 d 免疫功能。采集患者术前、术后1 d 空腹静脉血约5 ml,使用FACScaliber流式细胞仪(美国BD 公司)测定T 淋巴细胞亚群,包括CD3+、CD4+、CD8+,并计算CD4+/CD8+。(4)统计并比较两组术后1 周、2 周、3个月PVT 发生率,发生标准为经腹部血管彩超检查确诊。
1.5 统计学分析 采用SPSS22.0 软件对数据进行分析,手术情况、术后恢复情况、免疫功能等符合正态分布的计量资料以(±s)表示,组内比较采用配对t检验,两组间比较采用独立样本t检验,并发症、PVT 发生率等计数资料以%表示,采用χ2检验。P<0.05 表示差异有统计学意义。
2 结果
2.1 两组手术情况、术后恢复情况对比 与对照组相,观察组术后肛门首次排气时间、住院时间均较短,术中失血量、术后引流量均较少(P<0.05);两组手术时间、住院费用对比无显著差异(P>0.05)。见表1。
表1 两组手术情况、术后恢复情况对比(±s)

表1 两组手术情况、术后恢复情况对比(±s)
?
2.2 两组并发症发生情况对比 观察组并发症发生率(12.50%)较对照组(58.33%)低(P<0.05)。见表2。
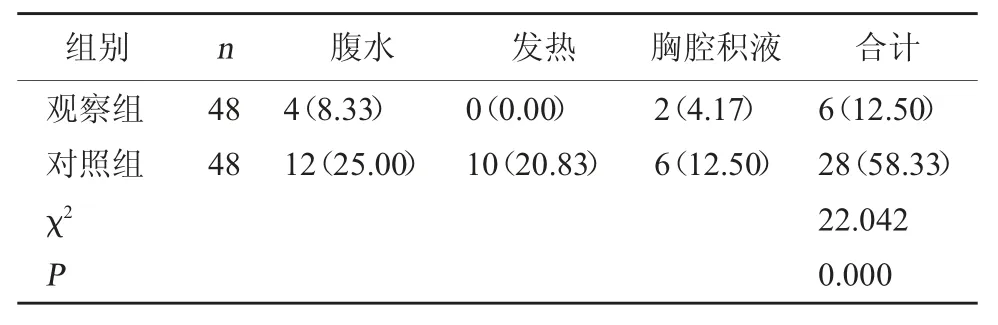
表2 两组并发症发生情况对比[例(%)]
2.3 两组PVT 发生情况对比 术后1 周、2 周、3个月,观察组PVT 发生率均低于对照组(P<0.05)。见表3。
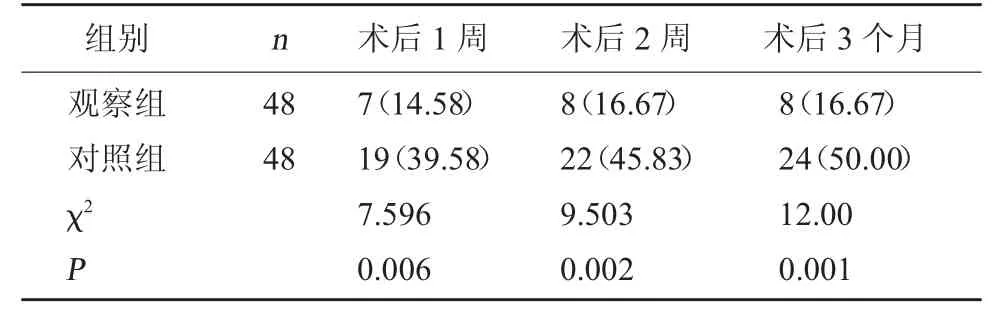
表3 两组PVT 发生情况对比[例(%)]
2.4 两组免疫功能指标对比 术后1 d,两组免疫功能指标均有所降低,但观察组CD3+、CD4+、CD4+/CD8+均较对照组高,CD8+较对照组低(P<0.05)。见表4。
表4 两组免疫功能指标对比(±s)

表4 两组免疫功能指标对比(±s)
注:与同组术前比较,*P<0.05。
?
3 讨论
肝硬化PHT 的产生与肝硬化、门静脉畸形、门静脉血栓等密切相关,临床主要表现为脾肿大、腹水、黑便、呕血、上消化道出血等,且受到脾脏变形、脾门血管压力增加、脾周粘连等影响,以往临床认为腹腔镜脾切除术为禁忌术式。但随着微创理念的发展和腹腔镜脾切除术经验的积累,将二者联合用于治疗肝硬化PHT 的可行性逐渐得到认可[4]。
开腹脾切除联合断流术为临床治疗肝硬化PHT 的主要方法,但切口较大、创伤大,导致术后并发症较多。本研究结果显示,观察组术后肛门首次排气时间、住院时间均短于对照组,术中失血量、术后引流量均少于对照组(P<0.05),两组手术时间、住院费用对比无显著差异(P>0.05),与赫永金等[5]研究结果一致。腹腔镜术式切口小,具有创伤小的优势,能减少术中失血量、术后引流量,减小对胃肠功能的影响,因此能加快患者术后恢复,缩短住院时间[6~9]。此外,虽然腹腔镜手术费用较常规开腹手术高,但其术后恢复快、住院时间短,因此两种术式住院花费差异不大。所以,腹腔镜脾切除+完全腹腔断流术治疗肝硬化PHT,能缩短患者术后肛门首次排气、住院时间,减少术中失血量、术后引流量。同时,观察组并发症发生率(12.50%)较对照组(58.33%)低(P<0.05),提示腹腔镜脾切除+完全腹腔断流术治疗肝硬化PHT,能减少并发症。腹腔镜手术切口小,能减少术后疼痛程度,还能加快机体免疫力恢复,再加上术中操作细致,通过标本袋取出标本,能避免其与皮肤接触,从而能降低感染等并发症发生风险[10~12]。
手术应激可引起免疫功能改变主要表现为CD3+、CD4+水平降低,CD8+水平升高[13~14]。本研究中,术后1 d,两组免疫功能均有所降低,但观察组CD3+、CD4+、CD4+/CD8+较对照组高,CD8+较对照组低(P<0.05),说明两种术式均可会患者免疫功能造成影响,但腹腔镜脾切除+完全腹腔断流术的影响较小。其主要与腹腔镜脾切除+完全腹腔断流术创伤小、应激反应轻有关。另外,观察组术后1 周、2周、3个月PVT 发生率均低于对照组(P<0.05),可见腹腔镜脾切除+ 完全腹腔断流术治疗肝硬化PHT,能降低PVT 发生风险。同时为保证治疗效果、减少并发症,临床在应用时还需注意以下几点:在脾切除前,应夹毕脾动脉,以减少出血;在行完全腹腔断流术时,需注意异位、高位食管支的处理,以保证断流效果。综上所述,腹腔镜脾切除+完全腹腔断流术治疗肝硬化PHT,具有经济、微创等优势,能缩短患者术后肛门首次排气、住院时间,减少术中失血量、术后引流量、并发症发生情况,且对机体免疫功能影响小,同时可降低术后门静脉系统PVT 发生风险。

