全子宫切除伴或不伴双侧附件切除术治疗子宫肉瘤疗效及预后比较分析
于晓川 朱 芳 吴丹丹
大连市妇幼保健院(116033)
子宫肉瘤是常见的女性生殖系统恶性肿瘤,子宫肌层、子宫内膜结缔组织及肌层内结缔组织等是其组织学起源[1]。流行病学显示,子宫肉瘤占女性恶性生殖道肿瘤的1%,在子宫体恶性肿瘤中占3%~7%[2],子宫肉瘤病因尚不明,临床多认为与间质细胞化生及胚胎细胞残留相关,子宫肉瘤往往无明显症状,一般多在妇科检查或手术中被偶然发现[2-3]。传统药物治疗极易复发,因此临床治疗主要以手术为主,单纯采用子宫全切术伴双侧附件切除是标准术式,但在具体术式上仍存在一些争议。传统全子宫切除术可较大程度保留患者双侧输卵管,但残留输卵管可能会诱发输卵管脱垂、盆腔包块等问题,严重时可能发展成盆腔浆性癌。有研究提出,在全子宫切除术中若切除双侧附件可早期处理输卵管癌前病变,降低卵巢癌发生风险,两种术式对患者预后效果不同[4]。因此本研究对比全子宫切除伴或不伴附件切除在子宫肉瘤中的应用情况,分析对患者预后的影响,旨在寻找科学、有效的治疗子宫肉瘤方式以改善患者预后。
1 资料和方法
1.1 一般资料
回顾性收集2016年7月-2020年1月在本院治疗的子宫肉瘤患者88例临床资料。纳入标准:①符合子宫肉瘤相关诊断标准[5];②绝经前;③有尿频、尿急、下腹坠胀感。排除标准:①合并心肝肾器质性疾病;②精神异常,无法正常沟通;③预测生存时间<6个月。根据术式不同分为全子宫切除不伴双侧附件切除术治疗为非附件切除组(n=37),全子宫切除伴双侧附件切除术治疗为附件切除组(n=51)。
1.2 方法
两组均全麻后同一组医生行腹腔镜全子宫切除术。非附件切除组行不伴双侧附件切除术治疗,在麻醉成功后,将双侧圆韧带切断,同时切除卵巢固有韧带及输卵管峡部,常规分离阔韧带后叶,并反折处理膀胱腹膜,将膀胱向下推至宫颈外口处,仔细止血处理子宫血管,切断主韧带及宫骶韧带,环形切开阴道壁,在腹腔镜辅助下完全切除子宫,随后常规缝合阴道残端,并缝合固定附件断端及圆韧带断端。附件切除组在术中同时切除双侧输卵管及附件,即常规切除子宫圆韧带,从伞端提起输卵管,并展平系膜,采用血管钳夹离断输卵管系膜,沿着输卵管下缘垂直电凝切断输卵管骶部相对应侧宫角段,切断卵巢固有韧带后,打开阔韧带后叶,并按照对照组方式行全子宫切除术。
1.3 观察指标
①记录患者手术时间、术中出血量、住院时间、拔除尿管时间、胃肠功能恢复时间;②采用超声检查两组手术前后卵巢动脉血供参数,包括阻力指数(RI)、舒张末期最小血流速度(Vmin)、收缩期血流峰值流速(Vmax)、搏动指数(PI);③记录术后围绝经期症状发生率,包括失眠烦躁、潮热虚汗、不规则出血;④在术后3、6、12个月对患者随访,记录术后复发率、生存率。
1.4 统计学方法
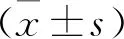
2 结果
2.1 一般情况
附件切除组年龄(40.5±4.3)岁(32~49岁),病理诊断为内膜间质肉瘤15例、平滑肌肉瘤22例、恶性中胚叶混合瘤14例;非附件切除组年龄(41.2±4.4)岁(33~48岁);病理诊断为内膜间质肉瘤11例、平滑肌肉瘤16例、恶性中胚叶混合瘤10例。两组比较无差异(P>0.05)。
2.2 手术情况
两组术中出血量、住院时间、拔除尿管时间、胃肠功能恢复时间等无差异(P>0.05),手术时间附件切除组长于非附件切除组(P<0.05)。见表1。

表1 两组手术情况比较
2.3 手术前后卵巢动脉血流参数
术前两组RI、PI、Vmin、Vmax比较无差异(P>0.05);术后附件切除组RI、Vmin、Vmax均低于非附件切除组,PI高于非附件切除组(均P<0.05)。见表2。

表2 两组手术前后卵巢动脉血流参数比较
2.4 围绝经期症状发生情况
围绝经期症状总发生率附件切除组低于非附件切除组(P<0.05)。见表3。

表3 两组围绝经期症状发生情况比较[例(%)]
2.5 随访预后
88例9随访(7.9±3.4)月。在随访3个月时,附件切除组死亡6例,3个月生存率为88.2%,3例死于全身转移、3例死于子宫肉瘤复发;非附件切除组死亡11例,3个月生存率为70.3%,6例死于全身转移、5例死于子宫肉瘤复发;随访6个月,附件切除组死亡16例,6个月生存率为68.6%,9例死于全身转移、7例死于子宫肉瘤复发;非附件切除组死亡19例,6个月生存率为46.0%,10例死于全身转移、9例死于子宫肉瘤复发;随访12个月,附件切除组死亡26例,12个月生存率为46.3%,15例死于全身转移、11例死于子宫肉瘤复发;非附件切除组死亡27例,12个月生存率为27.0%,14例死于全身转移、13例死于子宫肉瘤复发。附件切除组3、6、12个月生存率均高于非附件切除组(P<0.05)。
3 讨论
子宫肉瘤是常见的女性生殖器恶性肿瘤,好发于围绝经期女性,迄今为止,尚未有明确文献提出有诊断子宫肉瘤的特异性肿瘤标记物,因此术前诊断率较低,往往依赖病史、体征、诊刮及影像学检查并采用病理学确诊[6-7]。手术是治疗子宫肉瘤的首选方式,以全子宫加伴双侧附件切除为宜,但对是否在全子宫切除的同时切除附件,对患者预后影响尚存在争议,因此本研究对比分析伴附件切除与不伴附件切除对子宫肉瘤患者的影响,旨在探索更科学、有效的手段对患者进行治疗[8-10]。
本研究中两组在手术时间、术中出血量、住院时间、拔除尿管时间、胃肠功能恢复时间等方面比较无显著差异,提示双侧附件切除与否不会影响患者手术相关情况及术后胃肠功能恢复时间。卵巢是女性内分泌器官、生殖器官,与全身生理功能及器官功能的调节相关,且卵巢、输卵管的血供可在输卵管的系膜中相互吻合,且在子宫切除后输卵管与卵巢血供明显减少[11-13]。本研究中术后附件切除组RI、Vmin、Vmax均低于非附件切除组,PI高于非附件切除组,提示双侧附件切除更易影响卵巢血流参数。分析原因:可能是因为子宫切除术伴双侧附件切除切断了卵巢在子宫动脉上行支的营养血管,阻断了子宫动脉来源的卵巢血液供应,子宫与卵巢间解剖结构及功能完整性遭到破坏,因此术后卵巢血供明显减少[14-16]。
本研究围绝经期症状发生率附件切除组低于非附件切除组,提示全子宫切除伴双侧附件切除能降低患者术后围绝经期症状发生;附件切除组生存率高于非附件切除组,提示伴双侧附件切除能有效减少患者术后复发,提高生存率。分析原因:可能是因为子宫肉瘤患者双侧附件切除不完全,在疾病发展过程中可能出现盆腔局部复发,导致治疗失败,术后复发率较高[17-18]。有研究提出,在子宫肉瘤疾病中,年轻患者预后往往较佳[19]。本研究多为中老年妇女,其生理机能方面较年轻者减弱,因此在临床治疗可能恢复较慢,预后也较差。
综上所述,全子宫切除术伴双侧附件切除效果优于不伴附件切除,更能有效降低患者术后围绝经期症状发生率、复发率,提高生存质量;但是否伴双侧附件切除不会影响卵巢血供,因此在临床治疗中需根据患者实际病情选择合理的治疗方式及功能。

