腹腔镜胰十二指肠切除术单中心62例体会与配合技巧
张菲菲,翟永华,栾晓嵘
(1.山东大学护理与康复学院,山东 济南,250013;2.山东大学齐鲁医院第一手术室;3.山东大学齐鲁医院感染处)
胰腺位于上腹部深处,邻近腹腔主要血管,局部解剖关系复杂。虽然胰腺为人体仅次于肝脏的第二大消化器官,但由于体积相对较小且位置“隐蔽”,民众对胰腺相关疾病的认识及重视程度往往有限[1]。胰腺肿瘤多缺乏特异性的临床表现,其中胰头癌与胆管癌、十二指肠癌有时难以鉴别。对于胰头癌、十二指肠癌、远端胆管癌,根治性胰十二指肠切除术是患者获得长期生存的重要手段[2-3]。腹腔镜胰十二指肠切除术(laparoscopic pancreaticoduodenectomy,LPD)由于手术复杂,难度较大,较腹腔镜胃肠手术开展略晚。与传统开放手术相比,腹腔镜操作具有观察角度灵活及视野放大的优势,随着微创技术的进步,LPD正在越来越广泛地应用于临床实践中[4-5],本文总结了我院62例LPD的手术经验及配合技巧,现将体会报道如下。
1 资料与方法
1.1 临床资料 收集2018年6月至2020年6月在山东大学齐鲁医院接受LPD治疗的62例患者,其中男34例,女28例;29~78岁,平均(56.37±11.23)岁。患者均以腹痛、黄疸为主要临床表现,术前常规行强化CT和/或磁共振检查,影像学评估考虑可切除。术后病理诊断:胰腺导管腺癌38例,十二指肠腺癌15例,胆管癌9例。
1.2 手术方法 (1)体位摆放:患者取仰卧位,两腿分开呈“人”字,两腿夹角不超过90°,巡回护士将患者妥善固定,术中根据手术进程可将头侧略抬高同时左侧抬高,以便于手术视野的暴露。(2)Trocar穿刺位置:一般采用五孔法,于脐下(肥胖患者也可选在脐上)建立观察孔,充入CO2,压力维持在10~12 mmHg,在腹腔镜监视下,分别于右肋缘下腋前线、右锁骨中线脐上方约3 cm、左锁骨中线脐上方、左锁骨中线肋下5 cm处穿刺12 mm、5 mm、5 mm、10 mm Trocar。术者常规立于患者右侧,一助立于左侧,扶镜手立于患者两腿之间。(3)主要步骤:进入腹腔后首先探查腹盆腔情况,游离肝结肠韧带,下降横结肠肝曲,打开十二指肠外侧腹膜,充分显露十二指肠降段及水平段,解剖显露腹腔干、肠系膜上动静脉及分支血管,清扫区域淋巴结,夹闭切断胃十二指肠动脉,解剖肝十二指肠韧带,于胰腺上缘切断胆总管,近端夹闭备用,常规切除胆囊,于胃窦处断胃,沿肠系膜上静脉-门静脉前方建立胰后隧道,离断胰腺,注意尽量辨清主胰管并用剪刀锐性离断,避免超声刀高温导致胰管闭合,增加胰肠吻合难度。距屈氏韧带约10 cm处用切割闭合器切断空肠,将标本牵向右侧,切除钩突,标本完整切除后装入标本袋。(4)消化道重建:于结肠后上提空肠,行胰腺-空肠的导管对黏膜吻合(图1),距胰肠吻合口约10 cm处行胆管空肠端侧吻合(图2),距胰肠吻合口约50 cm于结肠前行胃空肠吻合(图3)。取上腹部小切口取出标本,温生理盐水冲洗腹腔,检查各创面无活动性出血后,分别于胆肠吻合口后,胰肠吻合口上、下缘放置腹腔引流管,关闭切口,结束手术。

图1 胰腺-空肠导管对黏膜吻合 图2 胆肠吻合
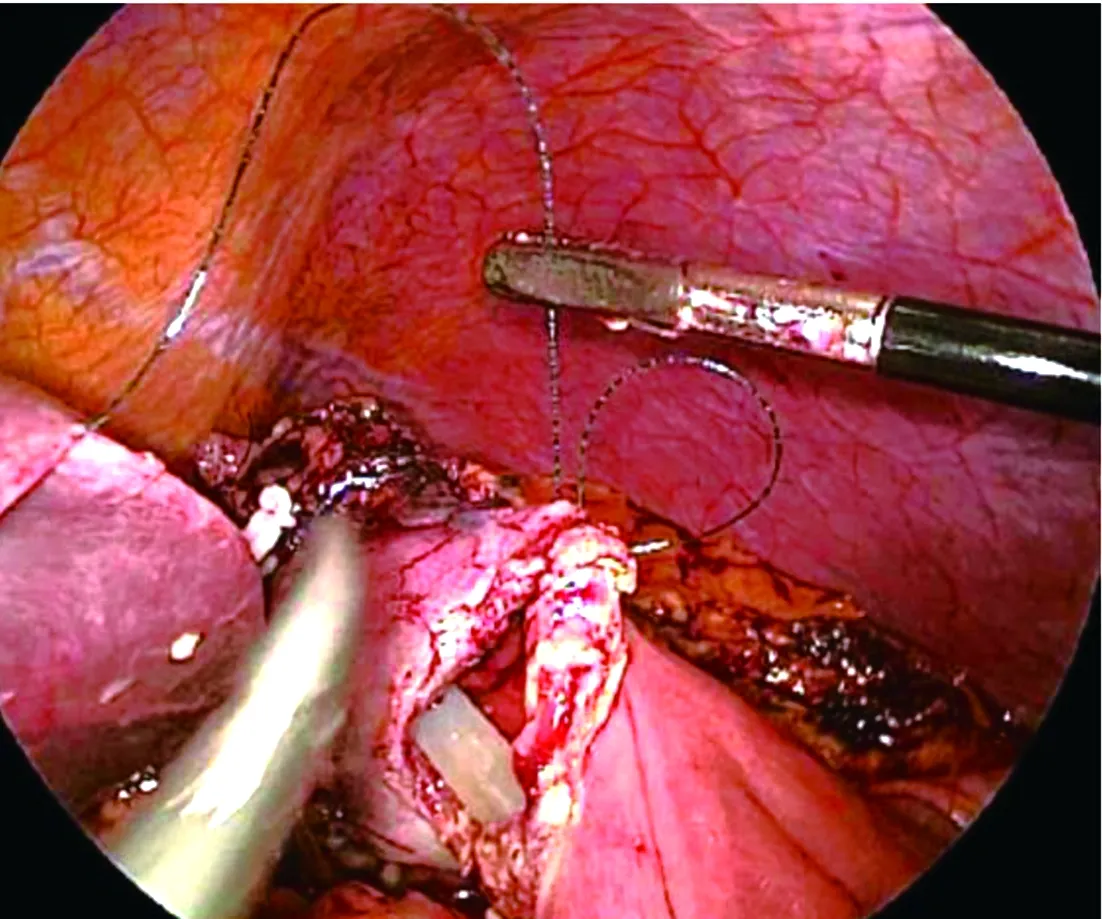
图3 胃肠吻合
2 结 果
52例顺利完成LPD,10例中转开腹。手术时间260~540 min,平均(412.86±72.44)min,术中出血量100~1 000 mL,平均(260.00±141.42)mL;术后平均住院(15.02±9.30)d;术后并发症:生化漏36例,无需特殊处理;B级胰瘘20例;C级胰瘘2例,均经血管造影证实为胃十二指肠动脉出血,行介入栓塞治疗,分别于术后第20天、第23天出院。术后病理学检查:胰腺导管腺癌38例,十二指肠恶性肿瘤15例,胆管癌9例。
3 讨 论
与传统开放手术相比,腔镜手术具有创伤小、康复快等优势;腔镜技术目前已广泛应用于普外科、妇产科、泌尿外科、胸外科及心外科等领域。首例LPD于1994年报道[6],二十多年来,随着肝胆胰外科技术的进步、腹腔镜操作器械的更迭发展、围手术期护理管理水平的提高[7-8],LPD已从“高不可攀”的非常规手术,成为在国内外各大中心广泛开展的技术,越来越多的患者从中受益。然而LPD过程复杂,涉及凶险的钩突切除及精细的消化道重建,术后并发症发生率高,这些限制条件制约着LPD的广泛开展[9-10],不管是对手术医师还是护理团队均提出了更高的要求、更大的挑战。
3.1 患者的术前评估尤为重要 术者应准确评估肿瘤位置、大小及有无血管侵犯、解剖变异等情况,把握手术指征。胰腺为腹膜间位器官,位置深在,这给腔镜操作带来技术上的挑战。LPD学习曲线较长,术中可能出现复杂多变的意外情况,尤其开展初期[11-12]。若术中遇到难以控制的出血或可能涉及复杂的血管重建等特殊情况,必要时需及时中转开腹。作为手术护士,术前应熟悉患者病情,与术者、麻醉医师做好沟通,对于术中可能遇到的重点与难点,提前做好充分的术前准备。
3.2 胰腺解剖及消化道重建的要点 胰头十二指肠区域的血液供应丰富,术中游离解剖血管应仔细耐心,避免损伤血管。离断胰腺过程中尽量保护主胰管并用剪刀剪断,超声刀等能量工具的高温往往导致胰管闭合,增加了胰肠吻合的难度。消化道重建是LPD的难点,腹腔镜下吻合时视野暴露有限,缝合难度较大。胰肠吻合更是其中的关键步骤,吻合方式的选择、吻合的满意程度可能与术后胰瘘等并发症的发生相关。文献报道的胰肠吻合方法繁多,技术细节与缝合材料仍在不断进步,术者往往在实践中形成自己的技术特色。本中心常规采用“胰腺导管对空肠黏膜”的吻合方法,包括“内圈”胰管黏膜的外翻缝合、“外圈”的胰腺实质与空肠浆肌层连续缝合。其中,“外圈”胰腺断端与空肠浆肌层的缝合中,我们习惯采用自制双头针,具体制作方法是将4-0 Prolene缝线(大针)裁至15~20 cm,两股上述缝线尾端打结(图4)。其优势包括:(1)Prolene缝线表面光滑,具有一定的弹性及延展性,抗张强度高,在腔镜下的连续缝合中易于收线,可获得均匀的张力,降低了缝线对胰腺的切割,避免反复打结。(2)操作灵活。术者可根据自己的习惯、术中实际情况,选择使用双股缝线中的一股完成前、后壁的缝合,或两股缝线分别进行前、后壁的缝合操作;即使遇到胰腺断面出血需加缝或缝线断裂的特殊情况,自制双头针也有充足的缝线冗余,供术者沉着应对。
3.3 手术配合要点及体会 LPD对手术、护理及麻醉团队均具有极高要求,术中高效默契的配合对手术的顺利完成具有至关重要的作用。(1)手术护士应于术前1 d到病房访视患者,熟悉病情,交待注意事项及术前准备,简单介绍手术流程,安抚患者,以缓解其紧张情绪。(2)手术护士应熟悉腹腔脏器的解剖结构及手术学知识,了解患者身体状况,如心肺功能、生化检查结果等,积极与术者沟通,知晓患者的肿瘤位置、大小及手术难点,预判术中可能遇到的情况,做好充分的手术准备。(3)由于手术时间长、难度大,术中情况复杂多变,应提前为患者做好全面的防护措施,如对长时间受压部位做好减压防护,必要时使用减压贴对骨隆突处进行保护,预防压力性损伤;术前半小时开启变温毯,术中冲洗时使用温生理盐水,在不影响手术的情况下为患者覆盖棉被,预防术中低体温;用束身带妥善固定患者,防止坠床,松紧以不影响动静脉通路的畅通及各项生命体征监测为宜。(4)术中器械护士应密切关注手术进程,提前准备好可能用到的器械、敷料及缝线等物品,积极主动配合手术。提前准备不同颜色的血管吊带进行标识,防止术中误伤;根据血管准备合适型号的Hem-o-lok血管夹;使用切割闭合器时根据组织厚度准备相应的型号。(5)术中涉及繁复的重建缝合过程,提前与术者沟通,了解其操作习惯,如胰肠吻合口重建时用到的Prolene缝线,可根据术者要求提前裁剪合适的长度,调整好缝针的弧度,准备的缝线不宜过长或过短,过长打结时不易找到线尾,增加了打结的难度,延长了手术时间;过短则需要频繁更换缝线,费时费力。及时对使用中的能量器械如超声刀、电凝钩、双极钳等进行清洁擦拭,保证使用效果,尽量缩短手术时间,高效完成手术,保证患者的安全。

图4 4-0 prolene双头针胰肠吻合用
3.4 术后常见并发症及处理策略 胰瘘是LPD术后较常见的并发症,处理方式主要以积极通畅的引流为主,需动态观察患者的引流量、颜色、性质及实验室指标,术后常规于6~7 d复查腹部CT。术后应用生长抑素,对减少胰瘘具有一定价值[13]。
综上所述,随着腔镜技术的不断发展进步,其临床应用日益成熟广泛[14-15]。由于胰腺本身解剖结构的特殊性、生理功能的复杂性,LPD不仅要完成高难度的肿瘤切除,还涉及复杂的镜下消化道重建,围手术期管理同样繁琐细致,对手术技术及医护配合均具有较高要求。建议在胰腺手术经验丰富、团队梯队成熟的中心开展LPD,合理把握手术指征,规范手术流程,进而更好、更高效地为患者服务。

