耳内镜下鼓膜修补术治疗慢性化脓性中耳炎鼓膜穿孔患者的临床疗效分析
刘艳娟
鼓膜穿孔是慢性化脓性中耳炎的常见并发症,主要是因长期耳内伴有持续或间断的脓性分泌物,诱发鼓膜松弛部或紧张部产生不同的穿孔,且还伴有耳闷、耳鸣等症状。临床针对慢性化脓性中耳炎鼓膜穿孔主要采用鼓膜修补术,可提高患者听力,因显微镜的普及性,多在显微镜下进行手术[1,2]。显微镜作为常用手术辅助设备,可确保手术径路宽敞,但光轴范围较为狭窄,手术难度较大。耳内镜下鼓膜修补术具有操作简单,多角度观察病灶等特点,可确保手术顺利开展,在外耳道口狭窄患者中也具有可行性[3]。基于此,选取本院88 例慢性化脓性中耳炎鼓膜穿孔患者,分析耳内镜下鼓膜修补术的应用效果。具体如下。
1 资料与方法
1.1 一般资料 选取2018 年4 月~2020 年6 月本院收治的88 例慢性化脓性中耳炎鼓膜穿孔患者为研究对象。纳入标准:经耳内镜等检查被确诊为慢性化脓性中耳炎鼓膜穿孔;伴有听力减退、不同位置鼓膜穿孔等症状;咽鼓管功能状态良好;非分泌性中耳炎。排除标准:伴有耳廓畸形等;突发性耳聋;伴有凝血功能障碍;重度感染神经性耳聋。将患者按随机数字表法分为耳内镜组和显微镜组,各44 例。显微镜组中,男24 例,女20 例;年龄15~50 岁,平均年龄(30.55±6.49)岁;病程5 个月~9 年,平均病程(5.18±1.67)年;大穿孔12 例,中穿孔19 例,小穿孔13 例。耳内镜组中,男27 例,女17 例;年龄15~50 岁,平均年龄(30.49±5.84)岁;病程5 个月~9 年,平均病程(5.23±1.69)年;大穿孔10 例,中穿孔20 例,小穿孔14 例。两组患者一般资料比较差异无统计学意义(P>0.05),具有可比性。
1.2 方法
1.2.1 显微镜组 予以显微镜下鼓膜修补术,仰卧位,全身麻醉(全麻)后,局部浸润麻醉外耳道皮肤与耳屏内,在患耳耳廓上方约2 cm 处做一切口,长约3 cm,取合适大小颞肌膜筋,将其晾干备用,缝合伤口。分离外耳道皮片,范围为颞线与乙状窦投影区前缘之间,将外耳道前上棘充分暴露后,将耳道皮片修薄,置入牵开器,磨除突出鼓鳞裂骨质,在德国莱卡显微镜下查看骨环、听小骨等。在鼓环后上方约5 mm 处做弧形切口,切至骨皮质表面,将制备好的颞肌膜筋植入,与剩余鼓膜紧贴,使用吸收性明胶海绵填塞鼓室,术腔可使用碘仿纱条与外用吸收性明胶海绵进行填塞,缝合切口,常规包扎。术后10 d,可依据患者情况将碘仿纱条取出。
1.2.2 耳内镜组 予以耳内镜下鼓膜修补术,体位、麻醉方式、创口大小与位置、颞肌膜筋制备等方式同显微镜组一致。于德国Woif 牌,直径为2.7 mm 的0°及30°内镜下对鼓膜进行观察,将穿孔边缘进行修正,使用钩针切开距鼓膜穿孔内缘约1.5 mm 宽的上皮层,形成新鲜创面。做弧形切口于鼓环后上方约5 mm 处,将骨皮质表面充分显露,使用内贴法植入颞肌膜筋,采用吸收性明胶海绵与碘仿纱条、外用吸收性明胶海绵分别对鼓室与术腔进行填充,最后缝合切口,常规包扎。术后10 d,可依据患者情况将碘仿纱条取出。
1.3 观察指标及判定标准 ①围术期情况,记录对比两组手术时间、术中失血量、住院时间。②按照VAS对两组术前、术后6 h 疼痛强烈程度进行评估,满分10 分,分数越低,表明疼痛强烈程度越轻微。③纯音听阈,记录对比两组术前、术后3 个月的气骨导差、气导听阈变化。④并发症发生率,记录对比两组听力减退、再次穿孔、感染发生情况。
1.4 统计学方法 采用SPSS22.0 统计学软件处理数据。计量资料以均数±标准差()表示,采用t检验;计数资料以率(%)表示,采用χ2检验。P<0.05 表示差异有统计学意义。
2 结果
2.1 两组围术期情况对比 耳内镜组手术时间、住院时间均短于显微镜组,术中失血量少于显微镜组,差异有统计学意义(P<0.05)。见表1。
表1 两组围术期情况对比()
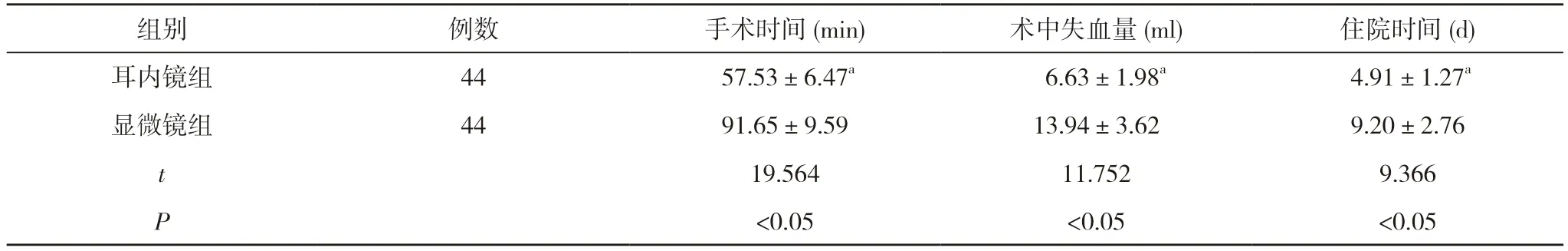
表1 两组围术期情况对比()
注:与显微镜组对比,aP<0.05
2.2 两组术前及术后6 h 的VAS 评分对比 术前,两组VAS 评分对比,差异无统计学意义(P>0.05);术后6 h,耳内镜组VAS 评分低于显微镜组,差异有统计学意义(P<0.05)。见表2。
表2 两组术前及术后6 h 的VAS 评分对比(,分)

表2 两组术前及术后6 h 的VAS 评分对比(,分)
注:与显微镜组术后6 h 对比,aP<0.05
2.3 两组术前及术后3 个月的纯音听阈对比 术前,两组气骨导差、气导听阈对比,差异无统计学意义(P>0.05);术后3 个月,耳内镜组气骨导差、气导听阈均低于显微镜组,差异有统计学意义(P<0.05)。见表3。
表3 两组术前及术后3 个月的纯音听阈对比()
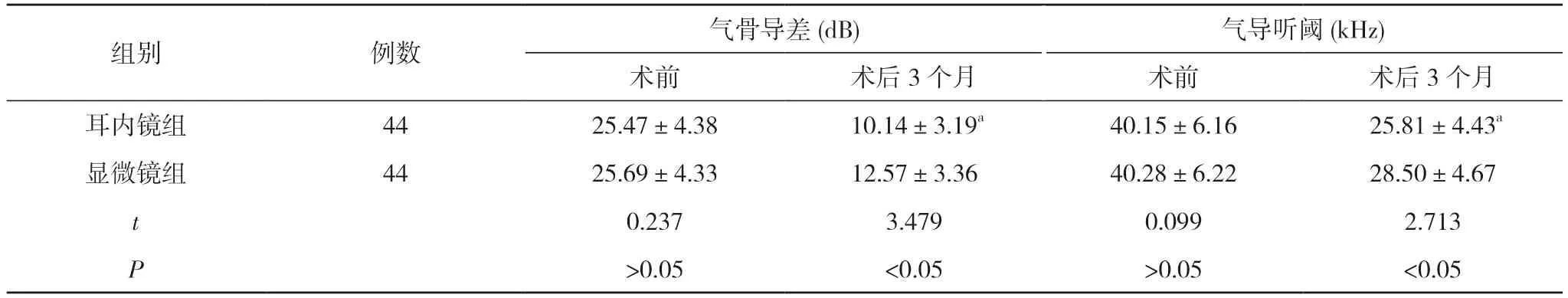
表3 两组术前及术后3 个月的纯音听阈对比()
注:与显微镜组术后3 个月对比,aP<0.05
2.4 两组并发症发生率对比 耳内镜组并发症发生率4.55%低于显微镜组的22.73%,差异有统计学意义(P<0.05)。见表4。

表4 两组并发症发生率对比[n(%)]
3 讨论
慢性化脓性中耳炎鼓膜穿孔较为常见,可导致患者听力下降,对患者生活产生较大影响,临床治疗主要以改善听力为主,治疗方式多为外科手术。鼓膜修补术是治疗慢性化脓性中耳炎鼓膜穿孔的主要方法,可使用组织移植的方式对鼓膜穿孔部位进行修补,使鼓膜完整性恢复,进而改善听力。显微镜为鼓膜修补术常用辅助设备,其光源无法将所有穿孔边缘进行覆盖,在手术时需对镜头方向进行调整,实施鼓膜修补术较为困难。
耳内镜下鼓膜修补术与显微镜下鼓膜修补术相比具有以下优点,具体如下:①可将图像放大3~5 倍;②在行鼓膜修补术时无需进行多切口操作,只需对镜柄焦距进行调节即可实施手术;③耳内镜可贴近鼓膜表面,实施近距离操作[4-6]。本研究针对慢性化脓性中耳炎鼓膜穿孔患者采取耳内镜下鼓膜修补术,结果显示,耳内镜组手术时间(57.53±6.47)min、住院时间(4.91±1.27)d 均短于显微镜组的(91.65±9.59)min、(9.20±2.76)d,术中失血量(6.63±1.98)ml 少于显微镜组的(13.94±3.62)ml,差异有统计学意义(P<0.05)。同时,本研究结果还显示,术后6 h,耳内镜组VAS 评分(1.79±0.46)分低于显微镜组的(2.35±0.62)分,差异有统计学意义(P<0.05)。耳内镜光源较为明亮,光源覆盖范围较广,可基本覆盖鼓膜穿孔边缘,提高手术视野,且其图像分辨率较佳,并具有视野清晰并放大局部的功能,可对病变侧方进行探查,减少术腔外口暴露的难度,可减少清除术腔外侧组织与暴露视野的时间,进而减少机体创伤,减少术中出血量,降低疼痛[7-11]。本研究数据表明,术后3 个月,耳内镜组气骨导差(10.14±3.19)dB、气导听阈(25.81±4.43)kHz 均低于显微镜组的(12.57±3.36)dB、(28.50±4.67)kHz,差异有统计学意义(P<0.05)。可见耳内镜下鼓膜修补术可降低气骨导差、气导听阈。分析原因在于,耳内镜细长镜杆还可通过狭窄通道,对深腔进行多角度、深层次的探查,还可对内窥镜进行角度旋转,可增加边缘性穿孔、筋膜隐窝、深浅外耳道后壁、鼓室等的视野,便于术者多方位探查解剖结构,获取术区全面信息,减少手术失误率,降低耳内组织受损,推动作用鼓膜恢复,改善听敏度[12-14]。本研究数据还显示,耳内镜组并发症发生率4.55%低于显微镜组的22.73%,差异有统计学意义(P<0.05)。表明耳内镜下鼓膜修补术可降低并发症发生率。
综上所述,耳内镜下鼓膜修补术治疗慢性化脓性中耳炎鼓膜穿孔患者,可缩短手术时间,减少术中失血量,减轻术后疼痛,降低并发症发生率,改善患者听敏度,加快康复进程。

