内膜剥脱术和颈动脉支架成形术应用于颈动脉狭窄患者的效果分析
屈娟娟,郭怡萍
(联勤保障部队第九八八医院 超声科一区,河南 郑州 450000)
颈动脉狭窄多由动脉粥样硬化、血栓形成、外伤等因素导致,患者的颈动脉发生部分或完全性阻塞,致使大脑前部的大部分区域血流供应不足,可引起一系列脑缺血症状,严重危害患者身体健康。临床上多采用药物、手术等方式对患者进行治疗。降压药、降脂药、抗凝药等可在一定程度上改善患者颈动脉血流,但对于重度狭窄患者,常需要借助手术方式治疗。内膜剥脱术(CEA)、颈动脉支架成形术(CAS)等手术能够剥离狭窄部位的斑块,缓解颈动脉阻塞现象,促使患者血流恢复,但对于两种术式的安全性、有效性比较一直是讨论热点,临床研究结果也不尽相同。本研究通过对联勤保障部队第九八八医院收治的92例颈动脉狭窄患者进行分析,旨在探讨CEA和CAS对血流速度、并发症发生率及再狭窄发生率的影响,结果汇报如下。
1 资料与方法
1.1 一般资料
选取在联勤保障部队第九八八医院接受手术治疗的共计92例颈动脉狭窄患者作为研究对象,选取时间为2016年5月至2021年4月,按照手术方式的不同分成CEA组(N=46)与CAS组(N=46),CEA组男性24例,女性22例;年龄46~73岁,平均年龄(62.19±5.77)岁;病程1~8个月,平均病程(4.65±1.12)个月;美国麻醉医师协会(ASA)分级:Ⅰ级29例,Ⅱ级17例;合并症:合并高血压11例,糖尿病5例,冠心病3例,高血脂症9例。CAS组男性23例,女性23例;年龄45~74岁,平均年龄(62.25±5.77)岁;病程2~8个月,平均病程(4.71±1.09)个月;ASA分级:Ⅰ级27例,Ⅱ级19例;合并症:合并高血压10例,糖尿病6例,冠心病3例,高血脂症7例。在性别、年龄、病程、ASA分级、合并症等上述基线资料上,两组患者比较,差异无统计学意义(>0.05),具有可比性。本研究经过本院医学伦理委员会审核批准。
1.2 纳入与排除标准
纳入标准:(1)均符合《颅外段颈动脉狭窄治疗指南》中的诊断标准;(2)符合CEA、CAS相关手术指征,均顺利完成手术;(3)均意识清醒,沟通能力正常,可配合检查;(4)基础疾病控制良好;(5)患者均知情同意。
排除标准:(1)合并心、肺、肝、肾等重要脏器功能障碍者;(2)合并头颈部恶性肿瘤者;(3)合并颅脑损伤疾病、感染性疾病、血液系统疾病者;(4)合并智力障碍、视听功能障碍、精神疾病者;(5)依从性极差者;(6)存在吸烟、酗酒史者。
1.3 方法
CEA组采用CEA治疗,行气管插管全身麻醉,常规消毒铺巾,于患侧胸锁乳突肌前缘作手术切口,逐层切开皮肤、皮下软组织,游离颈总动脉和颈内、外动脉,进行阻断处理,将颈总动脉纵行切开直至病变远端,在颈内动脉和颈总动脉中置入转流管,使动脉硬化斑块充分显露,剥离增生斑块及内膜,将近端内膜剪断,清除内膜中残留的创面残片,固定并缝合近端内膜,冲洗颈总动脉,关闭切口。
CAS组采用CAS治疗,行单侧腹股沟区域麻醉,常规消毒铺巾,经股动脉穿刺置入7 F鞘,置入导丝和导管,利用动脉血管造影观察病变部位长度及狭窄程度,选择合适的支架置入角度,利用球囊扩张狭窄血管,置入>10%血管内径且能够覆盖所有狭窄血管的支架,注意动作轻柔缓慢,避免支架位移或导丝损伤血管,置入成功后再次利用血管造影进行检查,若发现残余狭窄区域>30%,则酌情使用球囊支架进行内后扩张。
1.4 观察指标
(1)血流速度:分别于术前、术后1周采用经颅多普勒超声检查仪(飞利浦iU-22)进行彩色多普勒血流显像(CDFI)、经颅彩色多普勒超声显像(TCCD)联合检查,使用2~5 MHz凸阵探头,7.0~15.0 MHz宽频线阵探头,从锁骨上窝颈总动脉的位置开始,对双侧颈动脉进行探查,探查部位包括颈总动脉、颈内动脉、颈外动脉,观察患者双侧大脑中动脉平均血流速(MV)、狭窄段峰值流速(PSV)及舒张末期流速(EDV)的变化。(2)并发症发生率:比较两组并发症(周围神经损伤、心动过缓、穿刺部位血肿、短暂性低血压等)的发生情况。(3)再狭窄发生率:比较两组术后1年侧颈动脉再狭窄的发生情况。
1.5 统计学方法
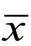
2 结 果
2.1 两组血流速度比较
两组术前MV、PSV及EDV水平比较,差异无统计学意义(>0.05),术后1周两组MV、PSV及EDV水平较术前提高,差异有统计学意义(<0.05),但组间比较,差异无统计学意义(>0.05)。见表1。
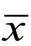
表1 两组血流速度比较(± s ) 单位:cm·s-1
2.2 两组并发症发生率比较
与CAS组并发症发生率(6.52%)比较,CEA组(21.74%)并发症发生率更高,差异有统计学意义(<0.05)。见表2。
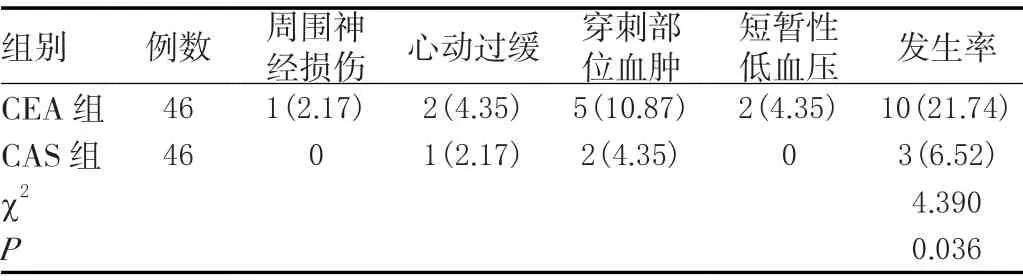
表2 两组并发症发生率比较[n(%)]
2.3 两组再狭窄发生率比较
CEA组侧颈动脉1年再狭窄发生1例,再狭窄发生率为2.17%,CAS组侧颈动脉1年再狭窄发生6例,再狭窄发生率为13.04%,与CAS组比较,CEA组再狭窄发生率更低,差异有统计学意义(χ=3.866,=0.049)。
3 讨 论
颈动脉狭窄多见于中老年群体,随着人们饮食习惯、生活方式的改变,该病发病率呈逐年上升趋势,现已成为引发缺血性脑血管疾病的主要危险因素之一。高血压、高血脂、糖尿病等疾病均会增加颈动脉狭窄发生的风险,患者颈动脉管腔内形成粥样硬化斑块或血栓,导致管腔逐渐变窄,阻碍血流供应。由于颈动脉是为大脑前部大部分区域供给血液的重要血管,因此当颈动脉血流不畅时,患者可出现脑缺血症状,该病的主要症状表现为视野短暂性黑蒙、一侧肢体感觉障碍、眩晕、言语不清等,严重者可出现偏瘫,威胁患者身体健康与生命安全,需要及时采取治疗措施。
CEA、CAS作为治疗颈动脉狭窄的主要方式,在临床上应用较为广泛,而分析比较两种术式的利弊,可帮助医师制定手术方案,进一步改善患者预后。CEA被认为是外科治疗颈脉动狭窄的“金标准”,通过纵向切开的方式开放颈动脉狭窄区域,将血管壁上的硬化斑块和增生内膜剥离,解除其对颈动脉血液流通造成的阻碍,使患者血流循环恢复,改善机体缺血情况。CAS作为微创介入治疗,具有操作简便、用时短等优势,利用支架撑开狭窄的颈动脉,扩大血管内径,使血液得以顺利通过,且支架顺应好,能够发挥持续扩张作用,解除颈动脉狭窄。该术式对麻醉的要求较低,单侧腹股沟区域麻醉即可达成理想效果,更适用于难以耐受麻醉的高龄、体弱患者,能够有效扩大手术适应范围。
TCCD具有无创、经济、操作简便等优势,可检测患者脑底颅内动脉环中的血流参数,直观地对颈动脉进行识别,通过校正能够及时发现血管形态变化和血管功能指标变化,判断狭窄处及狭窄前后的血流速度信息。CDFI能够动态、实时观察颈动脉狭窄的部位,显示血流特征,提供血流速度参数,可帮助医师探查颈部血管的内膜情况、管腔直径等,根据检查结果能够推断出血管壁功能,评价患者颈动脉发生狭窄或闭塞后血流速度的改变情况,而且该检查方法能够反映管壁弹性、内壁厚度,同时帮助医师判断有无钙化或斑块,安全无创,操作简便。在CEA、CAS手术前后应用CDFI、TCCD联合检查,可帮助医师诊断疾病、评估疗效,使其制定出更适合患者治疗方案,以保护患者安全,提高治疗效果,帮助患者改善颈动脉血流情况,促使脑部血流供应恢复。
本研究结果中,两组术后1周MV、PSV及EDV较术前提高,差异有统计学意义(<0.05),但组间比较,差异无统计学意义(>0.05)。究其原因,CEA能够有效剥离颈动脉壁上的斑块、清除内膜残片,改善动脉狭窄情况,重建正常管腔,促使患者血液流通恢复,CAS可利用支架扩张颈动脉,撑开狭窄部位,恢复颈动脉血流循环,且两种术式疗效相似,均能够有效扩张颈动脉狭窄区域,改善患者血流速度。本研究中,CEA组(21.74%)与CAS组(6.52%)比较,前者并发症发生率明显更高,差异有统计学意义(<0.05)。究其原因,CEA需要阻断颈动脉、剥离内膜,可导致身体组织低灌注情况,影响患者心率、血压等,且在剥离斑块时牵拉较大,可能引起周围神经损伤、血肿,延长患者术后恢复时间,而CAS无需阻断颈动脉血流,不会过度牵拉颈动脉及周围组织,对血管壁、神经等造成的创伤较小,并发症相对更少。此外,CEA组(2.17%)与CAS组(13.04%)比较,前者再狭窄发生率明显更低,差异有统计学意义(<0.05)。究其原因,CAS仅使用支架对颈动脉进行扩张,血管壁上的斑块、增生内膜仍然存在,可能出现斑块破裂、栓子脱落等情况,致使颈动脉再狭窄,且支架本身有使用寿命,在长期受到外力压迫后,可能出现松动、位移,影响血管扩张效果,导致术后再狭窄,而CEA直接对斑块、内膜进行剥离,能够形成更好的管腔结构,降低颈动脉再狭窄风险。
综上所述,CEA或CAS治疗颈动脉狭窄均具有较好疗效,能够改善患者血流速度,CEA的术后并发症发生率相较于CAS更高,但再狭窄发生率更低,临床需要结合患者实际情况及需求进行术式选择。

