超声筛查在新生儿消化道畸形诊断中的应用
刘萍萍,黎新艳,欧作强,田晓先,路 婧,杨水华,罗艳合,韦佳宋
(广西壮族自治区妇幼保健院1.超声医学科;2.新生儿外科,广西 南宁 530000)
消化道畸形是导致新生儿死亡率居高不下的原因之一[1]。消化道畸形因其发病部位、病理类型及临床表现的不同,诊断相对困难。X线消化道造影检查是临床上诊断消化道畸形的常用方法,但该检查有放射性,且不良反应较多,尤其对于重症患儿,无法行床旁操作,临床应用受限[2]。随着超声技术的发展,超声检查因其无辐射、无损伤、可重复等优势,在消化道畸形的诊断及预后评估中逐渐受到重视[3]。但当前对新生儿消化道畸形的筛查缺乏统一标准,临床仍存在一定的漏诊及误诊情况。本研究分析了新生儿消化道畸形的超声表现,并总结了超声筛查的标准切面,旨在探讨超声在筛查及诊断新生儿消化道畸形的临床价值,并总结超声诊断要点,为临床提供诊疗的可靠保障。
1研究对象与方法
1.1研究对象
选取2015年3月至2021年3月在广西壮族自治区妇幼保健院分娩,因出现消化道症状而接受消化道超声筛查的10 000例新生儿作为研究对象,其中男5 683例,女4 317例;日龄0~28d,平均(8.62±3.17)d;胎龄34~40周,平均(36.87±2.03)周。纳入标准:①患儿性别不限,入院日龄为0~28d;②无检查禁忌证,均接受超声检查;③临床及影像学资料完整。排除标准:①因其他系统病变引起的消化道症状患儿;②合并其它部位先天性畸形患儿;③影像学资料及随访资料缺失患者。本研究患儿家长均已签署知情同意书;符合赫尔辛基宣言,经本院医学伦理委员会批准。
1.2方法
1.2.1超声检查
采用佳能TUS-Ai800型彩色超声多普勒诊断仪对新生儿行消化道超声筛查,探头为5-18MHz超宽频探头和3-11MHz微型凸阵高频探头。患儿检查前空腹4~6h,必要情况下灌肠,观察空腹状态下消化道的情况;检查时饮水30~100mL,以水充当造影剂,观察消化道是否存在梗阻情况。患儿取平卧位,依次扫查患儿会厌部、食管全程、食管裂孔、贲门、胃体、胃窦、幽门、十二指肠(含球部、降段、水平部)扩张情况,肠系膜上动脉(superior mesenteric artery,SMA)与肠系膜上静脉(superior mesenteric vein,SMV)关系,空肠、回肠、回盲部、结肠、直肠、肛管、肛门括约肌等,存取相关切面的标准静态图(见图1)和胃体动态、十二指肠全程动态、小肠动态、结肠动态标准图。
1.2.2 X线消化道造影检查
对首次超声检查可疑但不典型及阴性的患儿行X线消化道造影检查。应用数字胃肠机(R200型,德国西门子股份有限公司),采用泛影葡胺作为造影剂,检查前禁食4h以上,若患儿胃内滞留液较多,先行胃管抽吸处理后造影;患儿取平卧位,取经生理盐水稀释的造影剂,经胃肠道插管将稀释后的造影剂缓慢注入胃腔,即刻行透视下造影;观察食管、胃、贲门、幽门、十二指肠及相互情况。
1.2.3手术治疗及随访
对临床和影像学诊断为消化道畸形的患儿进行腹腔镜探查术或手术治疗,并追踪其临床治疗及术后情况。对首次超声检查可疑但不典型及阴性患儿行X线消化道造影检查,当发现其与超声结果不符时复查超声,记录结果后追踪随访,而与超声结果相符的患儿持续追踪随访,至出生后3个月。
1.3观察指标
①分析消化道畸形患儿超声检查的图像特征;②评估超声检查在新生儿消化道畸形疾病诊断中的总符合率、特异度、灵敏度、阳性预测值和阴性预测值;③与X线消化道造影检查结果比较,分析超声检查对消化道畸形的诊断准确率和误诊率;④记录消化道畸形患儿的临床治疗及术后情况。
1.4统计学方法
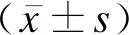
2结果
2.1消化道畸形患儿确诊情况及超声图像特征分析
10 000例新生儿接受首次超声检查后,共检出具备典型超声表现并经病理检查确诊的消化道畸形患儿175例,首次超声检查可疑但不典型者223例,阴性9 602例。因首次超声检查可疑但不典型及阴性患儿存在消化道症状,为了进一步排查,分别行X线消化道造影检查及再次超声复查。X线消化道造影检查检出并经病理证实的新生儿消化道畸形疾病107例;再次复查超声检出并经病理证实的新生儿消化道畸形疾病141例。
超声检出并经病理确诊的共计316例消化道畸形:①食管裂孔疝22例(6.96%),表现为裂孔处高回声中断消失,消化道自食道裂孔进入胸腔,呈现胸腹腔贯通感;②幽门肌层肥厚37例(11.71%),可见胃腔扩大,幽门肌层增厚,幽门管变细、增长,呈“鸟喙状”;③环形胰腺33例(10.44%),可见胰腺形态失常,胰腺与十二指肠降段分界不清,部分包绕十二指肠降段,呈“钳夹状”,远端肠管萎瘪;④肠闭锁145例(45.89%),可见幽门持续开放,十二指肠降段扩张合并逆蠕动,闭锁时扩张远端组织呈“风袋状”,突向远端肠腔;⑤肠重复10例(3.16%),可见囊状或管状液性包块,位于肠管腔内或腔外,囊壁厚且具有低回声肌层结构,与正常肠壁相贴,呈“Y”字征;⑥先天性肠旋转不良32例(10.13%),可见中肠扭转呈“漩涡征”,SMV围绕SMA呈螺旋状改变;⑦肠息肉22例(6.96%),可见弱回声,内部见囊性回声,周围可见肠腔气体征象;⑧先天性肛门闭锁15例(4.75%),可见直肠扩张并形成一盲端。
2.2超声检查在新生儿消化道畸形的诊断价值
以病理检查结果作为“金标准”,首次超声检查诊断新生儿消化道畸形的总符合率为96.2%,特异度为97.7%,灵敏度为52.2%,阳性预测值为44.0%,阴性预测值为98.3%,见表1。
2.3超声检查与X线消化道造影检查对新生儿消化道畸形的诊断结果分析
首次超声检查可疑但不典型的患儿,X线消化道造影检查检出并经病理证实的消化道畸形107例,其中对畸形类型诊断正确98例,误诊9例;首次超声检查阴性的患儿,再次复查超声检出并经病理证实的消化道畸形141例,其中对畸形类型诊断正确124例,误诊17例。超声检查的诊断准确率为87.94%(124/141);定位准确率为83.68%(118/141);13例十二指肠重度狭窄误诊为肠闭锁,4例十二指肠升部闭锁误诊为空肠近段闭锁,误诊率为12.06%(17/141)。X线消化道造影检查的诊断准确率为69.50%(98/141),定位准确率为78.50%(84/107);4例十二指肠降段狭窄误诊为环状胰腺,2例十二指肠升部狭窄误诊为近段狭窄,3例食管裂孔疝仅提示食管裂孔增宽,误诊率为8.41%(9/107)。超声检查的诊断准确率明显高于X线消化道造影检查(P<0.05),两种检查方法的定位准确率和误诊率比较,差异均无统计学意义(P>0.05),见表2。

表2 超声检查与X线消化道造影检查对新生儿消化道畸形的诊断结果分析[n(%)]
2.4消化道畸形患儿预后的相关因素分析
经病理确诊的316例消化道畸形患儿均接受外科手术治疗,手术类型包括胸腔镜下食道闭锁一期吻合术、腹腔镜下十二指肠吻合器术、腹腔镜下肠旋转不良矫治术、腹腔镜下先天性巨结肠根治术和腹腔镜下肠重复畸形切除术等。其中,117例为出生后7d内进行手术,199例为出生后7~28d进行手术。17例患儿术后死亡,死亡率为5.38%。死亡患儿中术后发生肺部感染、呼吸衰竭、腹膜炎和消化道穿孔的比例明显高于存活患儿(P<0.05),见表3。

表3 消化道畸形患儿预后的相关因素分析[n(%)]
3讨论
3.1超声检查对新生儿消化道畸形筛查的意义
影像学技术的发展为新生儿消化道畸形的诊断提供了重要帮助,其中,X线、CT和MRI检查等方法在新生儿消化道畸形的诊断中均取得了一定效果,但X线检查的不良反应、CT检查的放射性和MRI检查的昂贵费用进一步限制了其在临床疾病诊断中的应用[4]。超声具有安全简便、无辐射性、可重复等优点,为新生儿消化道畸形的诊断提供了技术保障。张向向等[5]比较了超声与X线诊断新生儿十二指肠隔膜症的临床效果,发现超声检查诊断新生儿十二指肠隔膜症的准确率明显高于X线,且对于合并症的诊断更具有优势,值得临床推广。
3.2新生儿消化道畸形的临床特征
本研究以水作为造影剂,对新生儿进行消化道超声筛查,研究结果显示,10 000例新生儿经超声及病理确诊消化道畸形患儿316例,以肠闭锁占比最高。一项有关先天性消化道畸形的临床研究也发现,肠闭锁发生率位居先天性消化道畸形的首位,且以肛门直肠闭锁发生率最高[6]。考虑与泄殖腔转型异常、直肠迁移异常等胚胎学因素及Hox、Fgf、Eph基因调控通路有关。因此,临床上应对肠闭锁患儿给予高度重视,对患儿病情进行及时诊断与评估,为早期手术治疗提供支持。
3.3超声检查在新生儿消化道畸形诊断中的价值
本研究发现,首次超声检查对新生儿消化道畸形诊断的总符合率、特异度、灵敏度、阳性预测值和阴性预测值分别为96.2%、97.7%、52.2%、44.0%和98.3%;进一步对首次超声检查阳性但不典型及阴性的患儿行X线消化道造影检查及超声复查,发现超声检查的诊断准确率明显高于X线消化道造影检查,提示超声检查在诊断新生儿消化道畸形方面具有较高的诊断准确率。超声检查可直接观察病变组织与毗邻结构的变化,本研究对患儿食管切面、贲门切面、幽门切面、SMA、SMV与十二指肠水平段、SMA与SMV纵切面、回盲肠切面、小肠切面、结肠切面、阑尾切面、直肠壶腹部与肛管切面、直肠横切面依次进行扫查,并全程动态扫查胃体、十二指肠、小肠和结肠,实时动态观察消化道内容物的流动情况,完善了超声筛查新生儿消化道畸形的标准切面,从而使超声检查的诊断准确率更高。而X线消化道造影检查过程中,存在远端肠管、回盲部及阑尾显影困难,加快肠蠕动排空等问题,增加了消化道畸形诊断的不确定性及难度。此外,由于X线消化道造影检查具有辐射性,为保护新生儿患者,医生会缩短造影观察时间,可能会影响对消化道畸形的诊断[7]。尽管超声检查对新生儿消化道畸形的诊断具有较高的准确率,但仍存在误诊现象。本研究中,13例十二指肠重度狭窄患儿误诊为肠闭锁,4例十二指肠升部闭锁患儿误诊为空肠近段闭锁,分析其原因,可能是:肠闭锁超声表现为幽门持续开放,十二指肠降段扩张合并逆蠕动,闭锁时扩张远端组织呈“风袋状”,突向远端肠腔,而十二指肠重度狭窄也可呈类似改变,故临床存在误诊现象。此外,十二指肠升部闭锁误诊为空肠近段闭锁,可能与闭锁呈囊袋状,向远端扩张、脱垂有关[8]。此外,新生儿胎龄、出生体重等也会影响肠系膜超声测量结果,导致对不同消化道畸形的诊断存在差异[9],在后续研究中应考虑扩大样本量,根据患儿胎龄、出生体重等进行分层,对研究结果进行进一步验证。
3.4消化道畸形患儿的治疗及随访
对316例消化道畸形患儿进行术后随访,发现患儿术后死亡率为5.38%,且死亡患儿中术后发生肺部感染、呼吸衰竭、腹膜炎和消化道穿孔的比例明显高于存活患儿,提示术后肺部感染、呼吸衰竭等并发症会增加消化道畸形患儿术后死亡的风险。因此,根据术前超声检查及早明确消化道畸形的病因,选择合适的手术方式,并积极预防术后并发症,是改善消化道畸形患儿预后的重点。
综上所述,超声检查在诊断新生儿消化道畸形方面具有良好的准确率,可作为诊断新生儿消化道畸形的首选影像学检查手段。临床检查过程中,对食管切面、贲门切面、幽门切面、SMA、SMV与十二指肠水平段、SMA与SMV纵切面、回盲肠切面、小肠切面、结肠切面、阑尾切面、直肠壶腹部与肛管切面、直肠横切面11个标准静态筛查切面进行扫查,并全程动态扫查胃体、十二指肠、小肠和结肠4个动态筛查切面,可为临床新生儿消化道畸形的诊治提供更为准确的影像学依据。

