2012-2018年大连地区110例神经梅毒临床特征分析
李冰蕾 李爱莉 孙 杰 王去非 袁 阳 冯 莉
大连市皮肤病医院,辽宁大连,116000
梅毒是由苍白密螺旋体(treponema pallidum,TP)感染引起的性传播性疾病,可导致皮肤、心血管、骨骼、神经系统等各脏器病变。梅毒的神经系统表现可以在最初感染的几个月内发生,也可以在几十年后才出现,故神经梅毒可发生于梅毒的各个时期。其症状多种多样,且缺乏特异性,易于误诊、漏诊,致残率较高。20世纪末及本世纪初随着梅毒发病率的增高,以及对神经梅毒的认知加深,其发病率及检出率亦逐渐升高[1]。我们收集了2012-2018年近7年来在我院收治的神经梅毒患者110例,对其流行病学、临床特征、诊治情况进行分析,旨在提高对本病的认知,现报道如下。
1 临床资料及方法
1.1 对象 2012年1月至2018年12月,我院对疑似神经梅毒的患者进行腰椎穿刺术,选取确诊的神经梅毒患者。其中行腰穿查脑脊液的适应症为[2]:(1)病程1年以上的隐性梅毒;(2)胎传梅毒;(3)出现血清固定或血清复发者;(4)出现临床复发;(5)合并HIV(+);(6)合并视神经、听神经等脑组织损伤难以解释的;(7)合并出现神经系统以外的晚期梅毒;(8)未经治疗的无症状梅毒。
1.2 方法 根据中国疾控预防控制中心性病控制中心关于《梅毒、淋病和生殖道沙眼衣原体感染诊疗指南(2020年)》[3],确定入选标准为:确诊梅毒的前提下,须符合以下临床表现:(1)有或无神经系统症状和/或体征(包括眼部和听力异常);(2)脑脊液(cerebrospinal fluid,CSF)常规检测:白细胞计数≥5×106/L,蛋白量>500 mg/L,且无其他引起这些异常的原因;(3)CSF梅毒螺旋体酶联免疫(diagnostic kit for antibody to treponema pallidum,TP-ELISA)和快速血浆反应素试验(rapid plasma reagin test,RPR)阳性。
1.2.1 收集患者人口学资料、传染来源或传播途径、既往梅毒诊疗史、临床症状及体征、实验室检查结果、影像学检查结果、治疗及效果等临床资料。
1.2.2 根据患者的临床表现,把入选病例分为无症状神经梅毒、间质型神经梅毒(梅毒性脑脊膜炎,脑膜血管梅毒)、实质型神经梅毒(麻痹性痴呆,脊髓痨)
1.2.3 统计学方法 应用SPSS 17.0统计学软件,对数据进行统计学分析。
2 结果
2.1 人口学特征 入选的110例患者,男71例(65%),女39人(35%),男女比例1.8∶1。告知有梅毒接触史或冶游史的66例,未告知44例,年龄分布在21~74岁,30岁以下18例,30~39岁17例,40~49岁31例,50~59岁23例,60~69岁17例,70岁以上4例。职业分布:农民10例,职员32例,个体10例,离退休17例,干部2例,公务员7例,自由职业或无业32例。
2.2 临床资料
2.2.1 年龄分布 110例患者中,无症状的65例(59%),平均年龄40岁;脑脊膜梅毒27例(25%),平均年龄51岁;脑膜血管梅毒8例(7%),平均年龄57岁;麻痹性痴呆8例(7%),平均50岁;脊髓痨2例(2%),平均年龄60岁。详见表1。

表1 不同临床类型神经梅毒年龄分布及主要临床特征
2.2.2 各类神经梅毒临床特征 (1)无症状神经梅毒:仅脑脊液有变化。(2)脑脊膜梅毒:脑膜炎型9例出现头痛、头晕症状,其中1例单纯头晕、头痛,5例伴有眼部症状,2例伴有听力损害;听力损害(耳鸣)4例;视力损害(视物模糊、斜视)19例,其中视物模糊下降14例、斜视复视2例、动眼神经麻痹3例。脊膜炎型4例,表现为四肢麻木、无力、感觉异常。(3)脑膜血管型梅毒:6例肢体活动不灵:6例出现言语障碍;记忆力减退、反应迟钝4例;二便障碍1例;肢体不自主运动1例。(4)麻痹性痴呆:记忆力、计算力下降,精神、行为异常;表情淡漠8例。(5)脊髓痨:2例患者出现肢体麻木无力、走路不稳、醉态步;深感觉障碍(位置觉、振动觉)及胃肠危像0例。(6)合并存在的患者:5例多表现以脑膜血管型或麻痹性痴呆为主要表现,同时有脑膜炎表现。
2.2.3 血液检查 110例都进行了TP-ELISA、RPR检查,且结果为阳性。血清RPR 1∶2者4例;1∶4者6例;1∶8者10例;1∶16者25例;1∶32者62例;1∶64者3例。HIV抗体实验阳性6例(均为无症状感染者)。
2.2.4 脑脊液检查 110例都检查了脑脊液。行CSF-TPPA及CSF-RPR检查均阳性,其中:CSF-RPR滴度1∶1者39例;1∶2者35例;1∶4者20例;1∶8者7例;1∶16者7例;1∶32者2例。脑脊液常规检查白细胞异常的49例;蛋白阳性的52例。见图1。
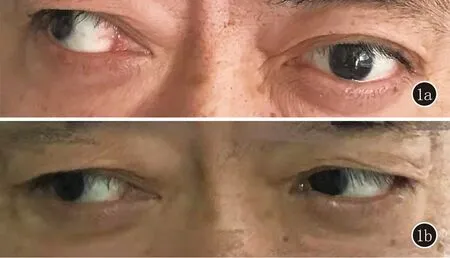
图1 1a:治疗前患者向右看时左侧眼球不能正常内旋;1b:治疗后恢复正常
2.2.5 误诊 108例患者中首诊误诊33例,误诊为脑梗死的8例,多表现为肢体无力、言语不灵及偏瘫等;误诊为共济失调2例;误诊为眼部疾病的13例;误诊为精神障碍的6例;误诊为脊髓炎的4例,表现为肢体麻木无力;误诊为耳部疾病的1例。
2.2.6 治疗史 110例患者中有治疗史(包括苄星青霉素、多西环素)的患者中无症状型60例,有症状共17例,无治疗史(包括未治疗及未正规治疗)的患者中无症状型5例,有症状型28例。早期规范治疗对梅毒预后有显著影响(χ2=37.652,P<0.001)。
本组患者,有95例住院期间给予水剂青霉素320万U/次,日6次静点驱梅治疗,出院后继续给予苄星青霉素钠240万U,周1次,共3周。15例患者因青霉素过敏而给予头孢曲松钠1 g,12 h一次静滴,连续14天,3个月后重新住院治疗,半年一次腰椎穿刺术,直至脑脊液RPR转阴。治疗前均未口服泼尼松片,出现吉海氏反应的2例,躯干、四肢暗红斑1例,发热1例,对症处理后24 h内症状均消失。经过治疗后无症状神经梅毒患者其中有一个脑脊液RPR初始1∶2(+),随诊3年后脑脊液RPR才转阴,其他无症状神经梅毒患者基本在6个月到1年后脑脊液RPR转阴;眼部视物模糊症状早期发病的8例出院时明显缓解,随诊1个月后基本完全恢复;3例几乎失明的被误诊且治疗较晚的患者,治疗后未恢复;2例眼肌麻痹(斜视)的患者治疗后未恢复,其中1例行手术治疗后恢复;3例动眼神经麻痹(眼睑下垂)的患者治疗效果较好出院时即好转,1个月后恢复正常,附治疗前及治疗后图片(图1a、1b)。3例耳鸣患者治疗2个疗程后症状消失;脑梗患者6例治疗2个疗程后症状大部分消退,3例肢体活动不灵的脑梗患者因治疗不及时,多年后才发现脑梗为神经梅毒引起,治疗后脑脊液正常,但肢体活动不灵的后遗症未能恢复;8例麻痹性痴呆患者治疗效果较差,仅2例患者恢复正常,3例好转,但反应仍较正常人迟钝,4例脑脊液转阴,但精神症状反复,第1个疗程后好转明显,后症状又反复加重,其中有2例考虑外界因素再次刺激后加重,1例已死亡。肢体麻木3例,仅1例症状恢复,余2例症状减轻,但仍有麻木感。其中有15例患者出现二期梅毒疹的2年内发生,即梅毒早期就发展为神经梅毒,最早为二期梅毒疹后1个半月,最晚为二期梅毒疹后的20个月,其中1例视力急剧下降,视物模糊;1例头晕、情绪波动、视物模糊;1例出现脑部树胶肿,手术切除;余7例均为无症状神经梅毒,门诊苄星青霉素治疗后RPR滴度波动。
3 讨论
神经梅毒可发生在梅毒的各个期,本文有15例发生于二期。目前对于神经梅毒的诊断,还没有公认的“金标准”。结合中国疾控预防控制中心性病控制中心关于《梅毒、淋病和生殖道沙眼衣原体感染诊疗指南(2020年)》[3],目前广泛接受的诊断标准为确诊梅毒的前提下,应同时符合临床表现:(1)有或无神经系统症状和/或体征(包括眼部和听力异常);(2)CSF常规检测:白细胞计数≥5×106/L(合并 HIV 感染者,白细胞计数常>20×106/L),蛋白量>500 mg/L,且无其他引起这些异常的原因;(3)CSF荧光螺旋体抗体吸收试验(fluorescent treponemal antibody absorption test, FTA-ABS)和/或性病研究实验室试验(venereal disease research laboratory test,VDRL)阳性。无法开展CSF FTA-ABS和VDRL时,可以用梅毒螺旋体颗粒凝集试验(treponema pallidum particle agglutination assay,TPPA)和快速血浆反应素试验(rapid plasma reagin test,RPR)/甲苯胺红不加热血清试验(toluidine red unheated serum test,TRUST)代替。神经梅毒越早治疗,效果越好,延迟治疗,可以导致不可逆的损害。对于疑似神经梅毒,可给予实验性治疗。有症状的神经梅毒的治疗效果,脑膜炎型强于脑膜血管型(但脊膜炎型感觉异常、肢体麻木的恢复较差),强于麻痹性痴呆型,强于脊髓痨型。
早期神经梅毒发生在感染后的几个月至几年,主要侵犯脑膜和血管,而晚期的神经梅毒主要发生在感染后的十几年甚至几十年,主要侵犯脑实质和脊髓实质[4]。我国神经梅毒临床上可分为5型[5],也有学者分为8型[6]。国内外文献报道中以脑膜血管梅毒为多见[7],但是本项目研究的神经梅毒以无症状神经梅毒较多,有症状的则以脑膜型最多。究其原因考虑与之前国内外报道的神经梅毒多来自神经内科,皮肤科报道较少。本研究梅毒患者有神经系统症状、治疗后RPR滴度反复波动或1~2年RPR未转阴的患者均行脑脊液检查排除神经梅毒,故无症状神经梅毒最多。其中值得一提的是,有近10%的神经梅毒患者是血RPR 1∶2~1∶4(+)血清固定的患者,因此对于血清固定患者不要轻易的下临床治愈诊断,腰椎穿刺查脑脊液很有必要。脑膜炎型患者中以视神经损害或动眼神经、 外展神经麻痹为表现的眼梅毒患者多达 19例, 占70%以上。国外曾有报道神经梅毒的眼部表现非常普遍, 而且以视神经损害和葡萄膜炎较为多见, 并可侵犯眼睛的所有结构[8,9],而在国内报道相对较少,提示眼梅毒的发病情况及临床表现值得再进一步研究和讨论。
神经梅毒治疗仍首选青霉素,可用于首次治疗或重复治疗[10]。青霉素过敏者则可用头孢曲松替代治疗,我们做过头孢曲松钠和青霉素治疗无症状神经梅毒的对比,二者无显著差异[17]。有报道称联合青霉素及头孢曲松对神经梅毒的治疗效果更佳,可适用于免疫功能低下或驱梅治疗无效的重复治疗[11,12],本项目患者未联合治疗,脑脊液均好转,且有患者脑脊液RPR未转阴,但临床症状消失;也有患者脑脊液恢复正常,临床症状未改善或持续加重,多为麻痹性痴呆及脊髓痨患者。在青霉素和头孢曲松钠均过敏的情况下,可尝试多西环素长期治疗,症状也会有相应改善,我们有2例患者都是麻痹性痴呆,症状重,不配合治疗,均给予多西环素0.2日两次口服,一例口服一个月后配合治疗收住院,另一例因经济条件患者家属拒绝住院,自行口服4个月,症状改善。有报道[13]认为脑脊液异常越明显,说明已侵犯脊髓膜、脑膜、血管和脑、脊髓等,则预后越差。但我们患者脑脊液异常程度并不和预后成正比,预后还是和治疗早晚有密切关系。脑脊液白细胞代表梅毒螺旋体的活动性,治疗后白细胞下降要比脑脊液RPR下降快。组织破坏和器官损害时间长的患者,即使驱梅治疗有效,脑脊液恢复正常,其临床症状也无法完全消除。
神经梅毒发病形式多样,早期误诊率高,我国高达55.6%[14]。本研究110例患者,有症状的45例,首诊误诊33例,比例高达73%。其中首诊误诊为脑梗死最多见(8例),患者多为中年人,表现为肢体无力、言语不灵及偏瘫等,有报道[15],常规脑血管病治疗还可以改善梅毒患者的脑血管疾病症状,甚至不需要进行驱梅治疗,因此很容易发生误诊,因未进行驱梅治疗,可能会进一步发展为实质性神经梅毒,致残率及致死率都大大增加,我们有患者为第二次脑梗发作时才被发现是神经梅毒引起的。其次误诊为精神障碍及眼部疾病的较多。首诊误诊的原因主要为患者缺乏对本病危害性的认识,隐瞒病史;或患者一开始就是隐性梅毒。其次神经梅毒的影像学无特异性改变,要与精神及神经科疾病鉴别。

