亚临床期关节病型银屑病的研究进展
古元霞 王怡怡 肖 月 李 薇
四川大学华西医院皮肤性病科,成都,610041
关节病型银屑病(PsA)是具有高度异质性的血清阴性脊柱关节病,可不同程度影响外周和中轴关节,受累形式包括关节炎、附着点炎、指趾炎、骶髂关节炎和脊柱炎等,关节外表现可有皮肤、甲受累和葡萄膜炎等。据文献报告PsA在银屑病患者中的构成比可高达30%[1],国内报道5.8%[2]。大部分PsA患者皮损先于关节症状出现,为早期识别进展为PsA风险增加的银屑病人群提供了时间窗。任何有异常的影像学上的滑膜-起止点炎症病变但并不满足CASPAR分类标准[3]的银屑病患者被定义为亚临床期关节病型银屑病[4]。本文就亚临床期PsA的定义、临床表现及特征、国内外诊治现状等研究进展进行综述。
1 亚临床期PsA的定义
自20世纪70年代以来,人们已经认识到,每一种PsA的炎性病变,如关节滑膜炎、腱鞘炎、指趾炎、附着点炎、骶髂关节炎和脊椎炎等都可以在患者和医生没有识别到的症状或体征的情况下发展。这类患者可被视为患有“亚临床期”或“隐匿性”PsA[5]。
大量影像学研究证实了在银屑病患者中存在亚临床肌骨系统改变,并据此提出了“亚临床期PsA”的概念,在此阶段,患者存在异常的影像学改变(如滑膜炎、附着点炎),但并不满足CASPAR分类标准。2019年Scher等[4]系统地概括了从PsO发展至临床期PsA间有三个临床阶段:临床前阶段、亚临床期PsA和PsA前驱期。其中,亚临床期PsA被定义为有可溶性生物标志物(如血沉、C反应蛋白)和异常的影像学发现(滑膜炎、附着点炎、腱鞘炎及骨侵蚀等),无关节炎的临床症状和体征。影像学异常被定义为核磁共振成像发现的附着点炎、骨髓水肿、滑膜炎、肌腱炎、骨侵蚀和新骨形成;或超声发现附着点炎、滑膜炎、肌腱炎和骨侵蚀等[6]。但目前尚未有公认的亚临床期PsA诊断标准。
2 亚临床期PsA的临床表现及影像学特征
亚临床期PsA患者的临床症状和体征与PsO相同,不同之处在于影像学的发现。如果使用亚临床炎症的影像学标准,多达一半的PsO患者可被归类为亚临床期PsA[7]。外周关节可选择外周关节肌骨超声、外周高分辨率定量CT;脊柱及骶髂关节等中轴关节可选择核磁共振成像MRI扫描。其它检查手段还包括X光,骨显影和正电子发射计算机断层摄影。
超声对浅表组织具有较高的分辨率,因此被广泛应用于临床。多数研究结果表明,在亚临床期PsA患者中,滑膜炎和附着点炎最为常见[8-13](表1)。西班牙的一项纳入162例PsO患者与60名健康人群的病例对照研究结果显示:银屑病患者有更多的滑膜炎和附着点炎[14]。华西医院超声科的两项研究纳入多名寻常型银屑病患者和健康对照,发现PsO患者中关节积液/滑膜炎、附着点炎部位及滑膜炎、附着点炎、腱鞘炎的多普勒信号升高的比例较健康人群明显升高[15]。
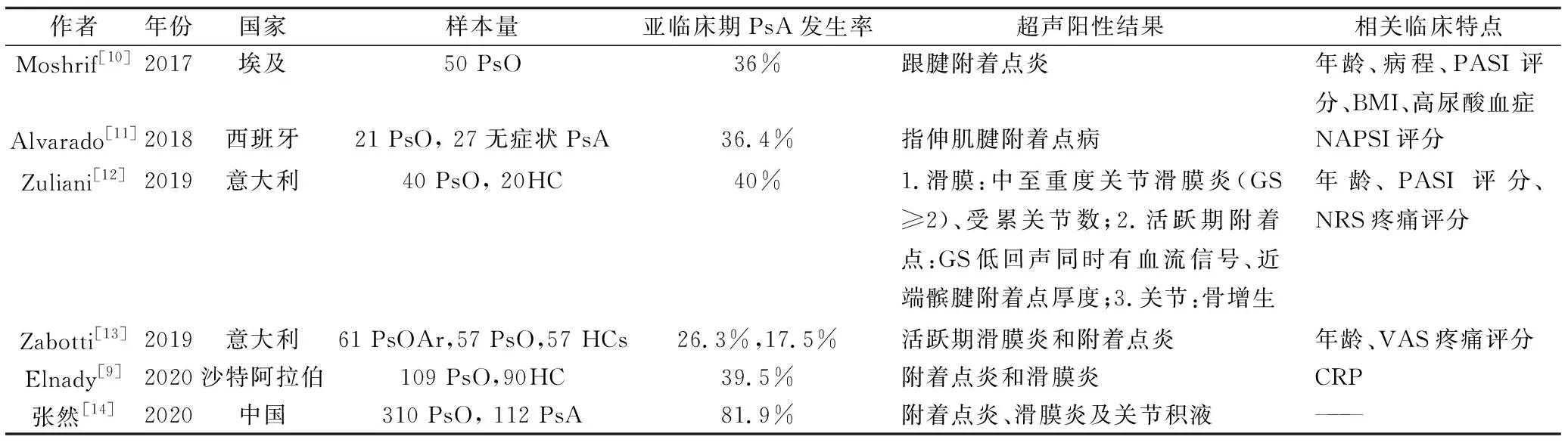
表1 亚临床期PsA的超声研究结果
3 国内外诊治现状
附着点炎被认为是PsA最具有特征性的表现,既往研究多关注于使用影像学检查早期发现亚临床附着点炎。雷元梅等纳入50例寻常型银屑病患者,对其进行高频超声及MRI检查,发现20%患者有亚临床关节炎。Elnady等[8]纳入109例PsO患者,发现39.5%患者存在亚临床PsA,对其进行2年的随访, PsA发病率为8.6%,且进展为PsA的银屑病患者比未确诊为PsA的患者显示出更高的基线附着点炎患病率;附着点炎,而不是腱鞘炎,是进展为PsA的风险因素。Bratu等[16]对20例没有关节炎症状的银屑病患者和22名健康志愿者行中轴关节的磁共振成像检查,发现骶髂关节炎症、骨髓水肿、结构改变等结果在两组间无统计学差异,因此不建议对PsO患者进行潜在亚临床中轴炎症的常规筛查。
既往由于PsA患者关节早期症状不具有特异性,大部分患者存在诊断延迟,研究表明诊断延迟6个月与治疗效果降低相关[17],极大影响了患者的生存质量。而免疫调节或抗炎药物的早期干预可以显著改善临床结果,而对影像学改变的影响未知。超声或MRI检出的临床无症状的关节、滑膜或附着点异常随后是否将自发正常化或经早期干预可以有效逆转,仍是备受关注的热点。
在ECLIPSA研究中,大部分银屑病患者在接受乌司奴单抗(73.9%)或肿瘤坏死因子α抑制剂(41.7%)治疗24周后附着点炎消失[18]。英国的一项前瞻性研究记录了使用乌司奴单抗治疗23例有超声变化的PsO患者在第0周、第12周、第24周和第52周的格拉斯哥超声附着点评分系统的评分变化,发现至少有一种炎症的个体的百分比在第24周时从基线的24.2%降低到14.0%,在第52周时降低到10.4%;但是慢性结构改变没有明显改善[7]。德国的一项前瞻性的单中心研究纳入20例PsO患者,使用司库奇尤单抗治疗24周,使用MRI和CT评估肌骨关节,24周时PsA磁共振评分系统总分(P=0.005)和滑膜炎亚评分(P=0.008)有明显改善,骨侵蚀和骨赘没有进展,而桡骨远端的骨量在24周后显著增加(P=0.020)[19]。日本的一项研究回顾性纳入2011-2015年的179例PsO患者,使用乌司奴单抗治疗之后的8个月内,有8例发展为PsA,表明使用该药并不能完全阻止PsA进展[20]。也有部分研究发现使用系统性治疗相比外用药或未治疗的银屑病患者PsA发病率更低,使用生物制剂与使用传统抗风湿药物两组没有差异,且生物制剂治疗组发展为PsA时出现的指趾炎率更低[21]。
超声的异常改变可能是患者发展为PsA的危险因素,然而迄今仍缺乏大样本量的队列研究证据证明,具有这些“沉默的”影像学改变的患者未来是否有更大的可能性发展成为PsA。Wang等[22]纳入162例亚临床期PsA患者,随访2年,有25例进展为临床期PsA,并发现年龄越大、饮酒、超敏CRP高和低于45岁患脂肪肝是亚临床PsA患者进展为临床PsA的风险因素,提示肝脏-皮肤轴在PsA发病机制中有一定作用。
4 总结与展望
亚临床期PsA是PsO进展为PsA的一个特殊阶段,因无明显关节症状,皮肤科医师常易忽视。因此,建议在所有银屑病患者初次就诊时,都应仔细询问其有无关节症状,并尽可能安排影像学检查,必要时与风湿科、放射科、超声科等科室进行多科会诊。常规可以使用肌骨超声评估外周关节附着点炎和滑膜炎等亚临床改变。使用传统改善病情抗风湿药物和生物制剂等系统治疗能够有效改善患者的影像学炎症性改变,但慢性结构损伤的改善效果不显著,仍有进一步发展为PsA的风险。影像学检查结果,如滑膜炎、附着点炎、腱鞘炎、骨侵蚀或骨增生等是否代表异常炎症特征或仅仅是疾病进展过程中免疫介导的生理性反应,仍是需要讨论的主题。需要更多的基础及临床前瞻性研究去发现其内在的发病机制、风险因素、生物标记物等,将有利于临床早期诊断、治疗及并改善患者预后。

