对采用长节段固定术治疗退行性脊柱侧凸后L5-S1融合稳定性影响因素的观察
张波 姜宇桢 宋卿鹏 安岩 王晋超
退变性脊柱侧凸发病原因是在骨骼成熟之后,脊柱发生了退行性病变,导致的脊柱侧凸;同时,还需要排除患者是否发生脊柱器质性病变,如肿瘤、创伤、感染等。该病的发病原因比较复杂,病程比较长,具有一定的隐匿性,以腰背部酸痛、神经源性间歇性跛行、神经根性疼痛等为主要临床表现,对患者的正常生活具有严重的影响[1-2]。随着人们生活质量的提升,越来越多的会按着因为腰背疼痛到院就诊。其中患有退变性脊柱侧凸的患者年龄都偏高,同时也会伴有其他系统性疾病。对此类疾病的治疗比较复杂,手术也具有一定的难度及风险性[3-4]。手术是治疗退行性脊柱侧凸畸形主要方法。长节段固定融合术治疗在远端固定椎止于S1时,因病理位置不同,L5-S1假关节形成或骶骨螺钉松动,术后易出现融合失败[5]。为降低融合失败率,本研究将接受长节段固定至S1的退行性脊柱侧凸畸形患者作为研究对象,探讨术后L5-S1固定是否失败的影响因素。
资料与方法
一、资料
1.纳入与排除标准:(1)纳入标准[3]:①资料完整,中途未退出。②影像学确诊为单侧侧凸。③脊柱后路固定至少4个节段。④下端椎固定至S1,但未固定髂骨。⑤保守治疗6个月以上无效,接受广泛减压长节段固定融合治疗。(2)排除标准:①具备严重性感染、自身免疫性疾病或者严重躯体疾病者。②具有凝血功能障碍患者。③继发性脊柱侧凸或既往有脊柱畸形病史的患者。④合并骨质疏松等其他代谢性疾病的患者。⑤合并脊柱肿瘤与创伤等。⑥骶骨骨折或骶髂关节严重分离者。
2.资料来源:2017年月2至2020年2月在北京积水潭医院脊柱外科接受长节段固定至S1的退行性脊柱侧凸畸形患者198例。影像学检查显示,术前腰椎正、侧位X线片示左侧侧凸畸形,下端固定椎为S1,上端固定椎为T12,腰椎前凸角(LL)为8°,Cobb角为10°,L5-S1椎间隙变窄(图1,2)。根据术后L5-S1固定疗效分为成功组(149例)与失败组(49例)(表1)。
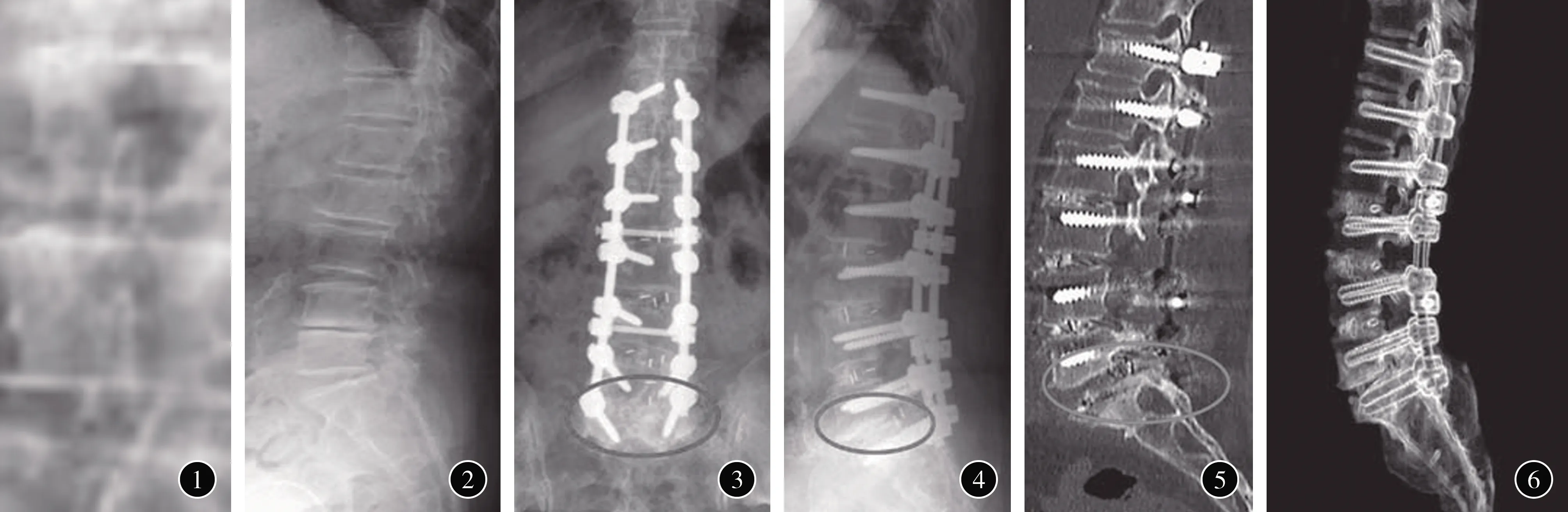
图1 术前腰椎正位X线片示左侧侧凸畸形 图2 术前腰椎侧位X线片示上端固定椎为T12,下端固定椎为S1,腰椎前凸角(LL)为8°,Cobb角为10°,L5-S1椎间隙变窄 图3 失败组术后1年腰椎正位X线片示螺钉出现松动,S1椎弓根螺钉周围出现透亮带 图4 失败组术后1年腰椎侧位X线片示L5-S1椎间隙cage向后移位,螺钉出现松动,S1椎弓根螺钉周围出现透亮带 图5 失败组术后1年腰椎CT扫描示椎体后方有部分骨质融合,L5-S1椎间隙骨质融合不良 图6 失败组术后1年腰椎三维重建示椎体后方有部分骨质融合,L5-S1椎间隙骨质融合不良
二、方法
1.手术:退变性脊柱侧凸患者在手术前均拍摄X线片,明确退变性脊柱侧凸患者有无动态不稳情况存在。对合并神经损害的退变性脊柱侧凸患者采取椎间椎管减压方式,对X线片显示椎间角度改变>11°行减压后不稳患者采取内固定融合手术;对腰疼症状为主且神经损害不显著的患者开展长节段固定融合术。患者在俯卧位的情况下进行全身麻醉,用C形臂透视的方法取棘突正中连线为患者做切口。从切口剥离患者脊椎旁肌肉,以开路椎制作股型通道,保证通道壁的完整性不受影响。以上步骤完成后可放置定位针丝扩张通道,于两侧位置选择合适角度钉入螺钉。如患者椎体选择严重,可以先进行切除工作,切除椎旁小关节突。如遇患者骨质疏松严重,则应使用骨水泥加强脊柱强度;根据现场情况选择长节段椎弓根钉棒系统固定。使用椎间融合器,对患者进行椎间融合,纠正脊柱侧弯情况。完成后放置引流管,缝合手术创口。
2.观察指标:对所有研究进行资料收集,根据参考文献[4]中可能引起术后L5-S1固定失败的影响因素,分析是否发生术后L5-S1固定失败的接受长节段固定至S1的退行性脊柱侧凸畸形患者在年龄、性别、体质指数、侧凸类型、原发初始Cobb角、骨密度T值、感染、腰椎前凸角、腰椎后凸角、骶骨倾斜角、早期康复干预、矢状面垂线偏移、骨盆倾斜角等因素上的差异。
结 果
共有49例发生L5-S1固定失败,占24.75%。两组患者在骨密度T值、原发初始Cobb角、腰椎后凸角、感染、早期康复干预方面差异均有统计学意义,P<0.05(表1)。失败组术后1年腰椎正、侧位X线片示L5-S1椎间隙cage向后移位,螺钉出现松动,S1椎弓根螺钉周围出现透亮带。腰椎CT扫描及三维重建示椎体后方有部分骨质融合,L5-S1椎间隙骨质融合不良(图3~6)。

表1 术后L5-S1固定失败发生组与未发生组患者的资料对比(n=198)
Logistic回归方程显示,原发初始Cobb角、腰椎后凸角OR值<1,是术后L5-S1固定失败的保护因素,骨密度T值、感染、早期康复干预OR值>1,是术后L5-S1固定失败的危险因素(表2)。

表2 术后Logistic回归方程L5-S1固定失败的影响因素分析
讨 论
退变性脊柱侧凸已经成为中老年人群中的常见病,它不仅影响美观,而且有症状者通常会引起腰背部或下肢的疼痛,严重影响日常生活[6-7]。目前退变性脊柱侧凸的发病机制尚未完全清楚,但其发病与椎间盘、椎间关节和其他脊柱结构的进行性、非对称性的退变密切相关。这种退变导致脊柱节段非对称的负载,使脊柱的退变发展不平衡,进而使脊柱出现一个三维空间的畸形。这种畸形又反过来促进脊柱非对称的负载和退变,这个恶性循环加速了侧凸的形成和发展[8-9]。由于中老年人(尤其女性患者)激素水平发生改变,使骨的生成和降解发生不平衡,产生骨质疏松症,骨的质量下降,导致退变性脊柱侧凸的发生[10-11]。临床治疗退变性脊柱侧凸时在保守治疗无效的情况下可以考虑手术治疗。退变性脊柱侧凸患者往往合并心肺功能障碍,手术风险大大增加,并且有二次手术的可能[12-13]。对于大多数中老年患者手术治疗的目的并不是恢复脊柱的外观,而是解除脊髓及神经根压迫,从而缓解疼痛。脊柱外科医师制定手术方案时应综合患者的临床表现,治疗突出个体化,术前充分评估,科室讨论,精准的选择手术方案[14-15]。一般认为脊柱侧凸的手术指证为长期正规保守治疗无效且腰背部或下肢神经根症状严重影响生活者;影像学上表现为脊柱失稳,不平衡及进行性加重者[16]。需要注意的是,对于症状不典型,不能确定责任椎的,应该术前通过造影等检查手段来鉴别,以便精准定位。随着时间的推移,脊柱结构退变持续进展,导致脊柱侧凸进行性发展,脊柱失稳。椎管加压内固定术可以有效阻止这种趋势的发展,包括短节段及长节段融合[17]。对于大多数患者侧凸减压融合的目的是缓解症状。在此基础上重建脊柱的平衡,而不应纠结于侧凸角度的矫正。如果腰背痛是患者的首要症状,无论有无下肢疼痛的发生,只要患者主诉是腰背痛,一般情况下可以行椎体融合。术中可以使用棘突、椎板或其它椎体附件骨植骨,减少内固定器械的使用可以获得原位融合,降低患者手术费用,较少内固定物并发症[18]。本研究结果显示,接受长节段固定至S1的退行性脊柱侧凸畸形患者有49例发生L5-S1固定失败,占24.75%。术后L5-S1固定是否失败患者在骨密度T值、感染、早期康复干预上均有差异。Logistic回归方程表明上述情况均为术后L5-S1固定失败的影响因素。
1.骨密度T值:骨密度T值是骨质量的一个重要标志,反映骨质疏松程度,骨密度下降,骨的脆性增加。随着钙的丢失和骨的脆性增高,骨密度低的患者椎体强度较差,骨质量越差的患者椎间植骨后成骨能力弱于破骨能力,会增高螺钉的松动率,影响螺钉的最大扭力和把持力,导致术后螺钉松动、拔出,增加术后L5-S1融合失败的可能性,对术后骨质融合造成影响。所以,当患者骨密度T值改变(-2.5,-1)时可以考虑不固定髂骨,在此条件下椎间融合率会有所提升[19]。
2.感染:长节段的手术将造成更多的肌肉组织的损伤、延长手术切口内部的愈合时间,从而增加了切口内部死腔形成的可能性。长节段固定融合术不仅会导致伤口暴露在空气中的面积大,且术中出血量也较大,进而影响切口局部的愈合和微环境,而且还会影响全身状况,感染的风险将显著增加。一旦感染出现,便会引发化脓性骨髓炎等并发症,导致手术端充血脱钙,影响愈合,增加融合失败的可能性。
3.早期康复干预:术后尽可能早期功能锻炼,包括主动、被动锻炼、部分负重、完全负重。术后积极的功能锻炼对关节功能恢复具有重要作用,可防止软组织纤维化、挛缩,股四头肌粘连,关节强直、僵硬,骨质疏松及骨性关节炎等并发症。早期康复干预可指导患者体位正确摆放,将患者关节被动性训练力度加强,使其体位进行有效变化,最终充分防止呈现出关节挛缩现象。早期康复干预还可增加局部循环,促进肿胀消退,加速软骨及周围组织愈合,增加融合成功的可能性[20]。
综上所述,骨密度T值、感染、早期康复干预是接受长节段固定至S1的退行性脊柱侧凸畸形患者发生L5-S1固定失败的原因。因此,对于该类患者,术前应检测骨密度情况,术后做好并发症防治及早期康复干预,确保L5-S1固定成功。

