改进管状胃代替食管对食管癌术后患者肺功能、胃食管反流的影响
赵山虎,马小红#,原朵朵
安康市中医医院1胸外科,2肿瘤外科,陕西 安康 725000
食管癌是中国常见的恶性肿瘤之一,食管癌的外科治疗已有200余年的历史,外科手术切除是目前唯一能够根治食管癌的方法,虽然手术切除可以有效地根治食管癌,但术后并发症发生风险较高,病死率也较高,尤其是术后需要进行食管替代,会影响患者术后的生活质量[1]。既往临床采取胃代食管端侧吻合作为术后食管替代物,但术后容易出现胸胃扩张,影响患者的呼吸功能,改进管状胃代替食管通过缩小胸腔内胃体积减少了手术对患者心脏和肺脏的影响,目前对于改进管状胃代替食管应用效果的分析较少[2]。本研究探讨改进管状胃代替食管对食管癌术后患者肺功能、胃食管反流的影响,以期提供一定的临床依据,现报道如下。
1 资料与方法
1.1 一般资料
选取2018年1月至2021年4月在安康市中医医院行胸段食管癌切除术的患者。纳入标准:①经胃镜和病理学检查确诊为食管癌,且为鳞状细胞癌;②年龄≥18岁;③术前未接受过新辅助放化疗;④符合手术指征,全身麻醉下行食管癌根治术;⑤临床资料完整。排除标准:①已经出现远处转移;②合并其他恶性肿瘤;③卡氏功能状态(Karnofsky performance status,KPS)评分﹤70分,生存期﹤6个月;④合并心、肝、肾等功能不全;⑤有胸部及腹部手术史。依据纳入和排除标准,本研究共纳入90例食管癌切除术患者,根据术后消化道重建方式的不同分为观察组和对照组,每组45例,对照组患者采用全胃代替食管进行消化道重建,观察组患者采用改进管状胃代替食管进行消化道重建。两组患者性别、年龄、肿瘤部位、TNM分期比较,差异均无统计学意义(P﹥0.05)(表1),具有可比性。本研究经医院伦理委员会批准,所有患者均知情同意并签署知情同意书。

表1 两组患者的临床特征
1.2 消化道重建方法
两组患者均采取气管插管麻醉,进入胸腔后游离食管恶性肿瘤组织并清扫淋巴结,将左侧隔肌切开后游离至幽门,采用食管大部切除术对肿瘤进行切除。对照组患者采取全胃代替食管进行消化道重建,采取食管胃端侧吻合,在距离肿瘤体上端5 cm夹持食管后进行离断,将吻合器抵钉座置入食管,固定后将胃提至左侧胸腔,切除食管后将吻合器从胃底穿出置入,吻合后采用闭合器将贲门部残端进行闭合,缝合后结束手术。观察组患者给予改进管状胃代替食管进行消化道重建,以胃角处为起点,将胃右动脉近心端离断并结扎,缝扎后使用3~4枚强生直线型切割吻合器置入同胃大弯侧平行,切除部分胃底、贲门及小弯侧的胃壁组织,形成管状胃,缝合浆肌层使胃小弯侧完全包埋,注意管状胃最高点胃底同近端食管开展端侧吻合。
1.3 观察指标和评价标准
①比较两组患者的手术相关指标,如手术时间、术中出血量、术后胃肠减压时间、住院时间。②术前和术后4周,比较两组患者的肺功能指标,包括第一秒用力呼气容积(forced expiratory volume in one second,FEV1)、用力肺活量(forced vital capacity,FVC)、最大通气量(maximal voluntary ventilation,MVV)。③术前和术后4周,比较两组患者的胃动力指标,包括24 h胸胃静息压、蠕动收缩压、蠕动频率。④术后24 h,采用pH动态监测仪监测两组患者的胃食管反流情况,包括24 h反流次数、﹥5 min反流次数、反流持续最长时间及pH﹤4的总时间。⑤比较两组患者的并发症发生情况,包括吻合口瘘、吻合口狭窄、反流性食管炎、肺部感染、心律失常。
1.4 统计学方法
采用SPSS 19.0软件对所有数据进行统计分析,计量资料以均数±标准差(±s)表示,组间比较采用t检验;计数资料以例数和率(%)表示,组间比较采用χ2检验;以P﹤0.05为差异有统计学意义。
2 结果
2.1 手术相关指标的比较
观察组患者术后胃肠减压时间明显短于对照组,手术时间明显长于对照组,差异均有统计学意义(P﹤0.01),但两组患者术中出血量、住院时间比较,差异均无统计学意义(P﹥0.05)。(表2)
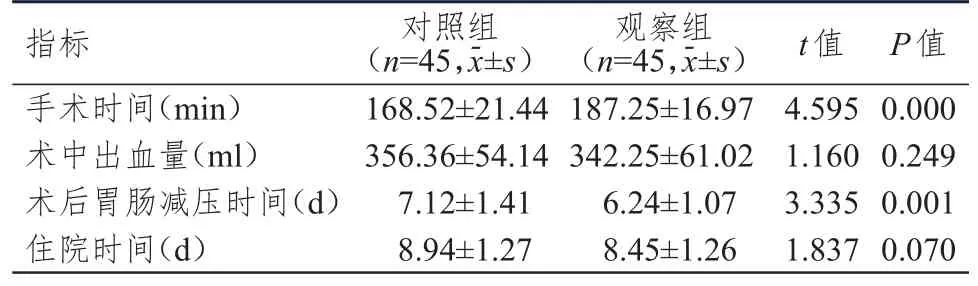
表2 两组患者手术相关指标的比较
2.2 肺功能指标的比较
术前,两组患者FEV1、FVC、MVV比较,差异均无统计学意义(P﹥0.05)。术后4周,两组患者FEV1、FVC、MVV均低于本组术前,但观察组患者FEV1、FVC、MVV均高于对照组,差异均有统计学意义(P﹤0.05)。(表3)
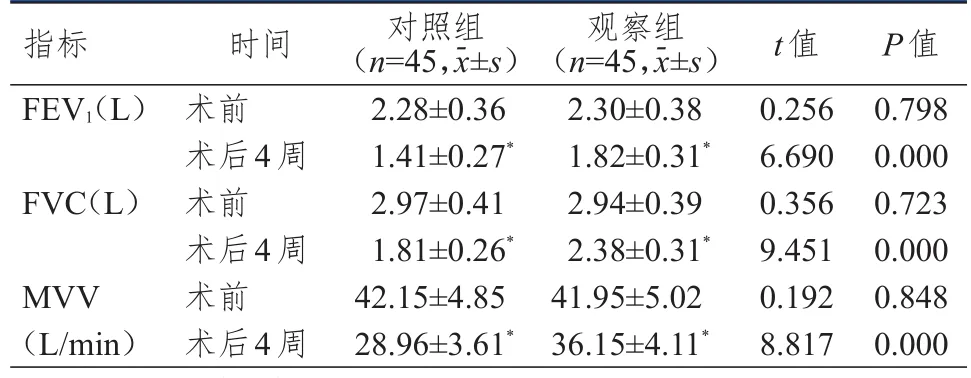
表3 手术前后两组患者肺功能指标的比较
2.3 胃动力指标的比较
术前,两组患者24 h胸胃静息压、蠕动收缩压、蠕动频率比较,差异均无统计学意义(P﹥0.05)。术后4周,两组患者24 h胸胃静息压、蠕动收缩压、蠕动频率均低于本组术前,但观察组患者24 h胸胃静息压、蠕动收缩压、蠕动频率均高于对照组,差异均有统计学意义(P﹤0.05)。(表4)

表4 手术前后两组患者胃动力指标的比较
2.4 胃食管反流情况的比较
观察组患者24 h反流次数、﹥5 min反流次数均明显低于对照组,反流持续最长时间、pH﹤4的总时间均明显短于对照组,差异均有统计学意义(P﹤0.01)。(表5)
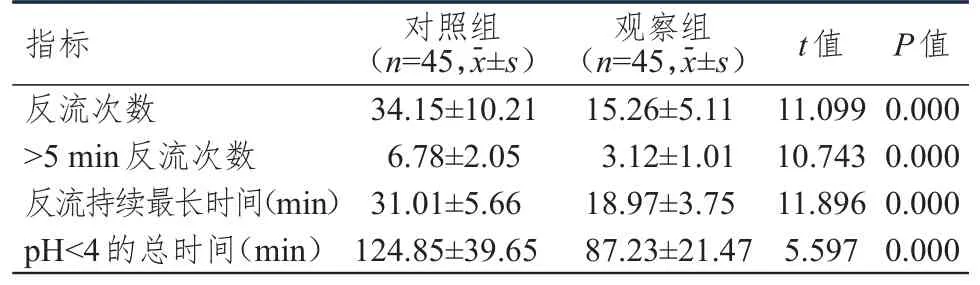
表5 术后24 h两组患者胃食管反流情况的比较
2.5 并发症发生情况的比较
观察组患者的并发症总发生率为17.78%(8/45),低于对照组患者的37.78%(17/45),差异有统计学意义(χ2=4.486,P=0.034)。(表6)

表6 两组患者的并发症发生情况[ n(%)]
3 讨论
食管癌是指起源自食管鳞状上皮和柱状上皮的恶性肿瘤,是中国较为常见的恶性肿瘤之一,食管癌可发生于食管任何部位,临床常表现为进行性吞咽困难,食管癌患者的5年生存率仅为17%,严重影响患者的生活质量和生命健康[3]。食管癌外科手术治疗既要达到手术切除肿瘤的目的,还要在切除肿瘤后进行消化道重建,这对提高患者的生存率和生活质量至关重要,食管切除术后一般以胃、空肠、结肠替代食管进行消化道重建[4]。结肠、空肠的结构类似食管,代替食管可以更好恢复患者的吞咽功能,术后反流的发生率较低,但结肠、空肠代替食管的难度较大,技术要求高,对患者形成创伤大,患者术后生活质量差[5]。胃具有丰富的血管供应,取材方便,临床常采用胃代替食管进行消化道重建[6]。胃代替食管术后容易发生胃食管反流,主要是食管下端括约肌、食管同胃底形成角度及膈食管韧带等共同作用的结果,其结构缺失或协调失衡就会导致胃食管反流,食管癌手术中切断胃迷走神经干和胸腔结构变化均会造成胸胃排空的延迟,促进反流[7-8]。
本研究采用改进管状胃代替食管进行食管重建,游离胃后自胃角处为起点,置入3~4枚强生直线型切割吻合器同胃大弯侧保持平行,切除部分胃底、贲门与小弯侧胃壁组织,对浆肌层缝合使小弯侧完全包埋形成管状胃[9]。本研究结果显示,观察组患者术后胃肠减压时间明显短于对照组,并发症总发生率低于对照组,提示采用改进管状胃代替食管有助于减少食管癌术后并发症的发生,缩短胃肠减压时间。改进管状胃有足够的长度,吻合口张力低,同时没有破坏网膜右动脉以及胃右动脉的分支,保证该区域的血供更加充足,丰富的血液供应促进了吻合口的愈合,防止吻合口瘘的发生[10]。同时,改进管状胃更接近生理特性,有利于进食后胃的排空,管状胃容积较小,胃液潴留也相对较少,可以减少胃潴留和胃排空不良的发生风险[11]。胃代替食管术可以将全胃纳入膈肌水平以上,术后进食会导致胸腔胃体积扩张,对心脏和肺叶形成挤压容易导致肺不张,胸腔空间缩小造成胃排空延迟,而管状胃在胸腔所占体积小,可以置于纵隔食管床内,心脏和肺部承受压力小,胸胃综合征症状发生风险明显降低[12-13]。本研究结果显示,术后4周,两组患者FEV1、FVC、MVV均低于本组术前,但观察组患者FEV1、FVC、MVV均高于对照组,提示改进管状胃代替食管能够明显改善食管癌患者术后的肺功能。此外,术后4周,两组患者24 h胸胃静息压、蠕动收缩压、蠕动频率均低于本组术前,但观察组24 h胸胃静息压、蠕动收缩压、蠕动频率均高于对照组,提示改进管状胃代替食管能够提高食管癌患者术后的胃动力水平。
本研究结果显示,观察组患者24 h反流次数、﹥5 min反流次数均明显低于对照组,反流持续最长时间、pH﹤4的总时间均明显短于对照组,提示改进管状胃代替食管能够明显减轻食管癌术后患者的胃食管反流情况。这主要是因为改进管状胃切除了胃小弯大部,壁细胞、主细胞分泌减少使胃酸的分泌减少,且管状胃更符合消化道重建后的生理解剖要求,胸胃的体积明显减小,降低了肺扩张时形成的压力,反流的持续时间与反流量也明显降低[14]。手术过程中应注意对管状胃术后血液供应的重新分配,有研究结果显示,采用管状胃代替食管的134例食管癌患者未出现因血供障碍导致的并发症,且由于胃壁的血管丰富、完整对管状胃术后的血供恢复尤为重要,术中应避免对胃壁挤压搓揉,防止损伤血管[15]。本研究结果显示,改进管状胃代替食管明显减轻了食管癌术后患者的胃食管反流状态,改善了胃动力水平,增强了肺功能,为临床合理选择手术方案提供了一定参考,同时本研究在立题及实验设计上较为新颖,控制和减少了其他因素导致的分析结果偏差,但对于术前合并基础疾病患者应进行术前评估。目前,临床肺功能检测并不常用,纳入的样本量也较少,未对吻合方式的影响进行深入分析,纳入的并发症分析并不全面,尚需要进一步深入研究分析。
综上述所,改进管状胃代替食管可促进食管癌术后患者肺功能和胃动力的恢复,减轻胃食管反流,且安全性高。

