糖尿病患者体外循环或非体外循环冠状动脉旁路移植术后血糖控制水平对临床结局的影响
张东蕊,尤宏钊,张恒,侯晓沛,李肖珏,冯新星,钱鑫,时娜,孙寒松,凤玮,郑哲,陈燕燕
糖尿病是心血管病的独立危险因素,在冠心病患者中约75%合并糖代谢异常[1]。冠状动脉旁路移植术(CABG)已成为冠心病血运重建的一种行之有效的治疗手段。心肺体外循环自20 世纪60 年代开展并逐步完善,目前已广泛应用于心脏手术。尽管如此,体外循环由于再灌注损伤、炎症介质释放、微血栓形成等原因对机体造成不良影响,也为CABG 围术期管理增加了新的挑战。糖尿病是CABG 围术期不良事件的重要危险因素[2]。对于心脏围术期的血糖控制目标,多个权威指南均建议将血糖控制在10.0 mmol/L 以下,以减少围术期死亡和心血管事件的发生,降低术后感染的发生[3]。对于行CABG 的糖尿病患者,由于术后早期禁食、应激、麻醉等因素,血糖波动较大,对临床结局有较大影响[4]。本课题组以往研究发现糖尿病患者CABG 术后院内严格血糖控制(<7.8 mmol/L)显著增加院内死亡风险和主要心血管并发症风险,应采取相对宽松的血糖目标,同时发现体外循环增加糖尿病患者术后死亡风险[4]。本研究在原有结果基础上进一步探讨了在应用或不应用体外循环下行CABG 的糖尿病患者术后不同血糖控制水平对院内临床结局的影响。
1 资料与方法
研究对象:本研究回顾性收集并纳入2011年1月至2014 年12 月在中国医学科学院阜外医院行CABG的3 387 例糖尿病患者的住院临床资料。糖尿病定义为入院时糖化血红蛋白≥6.5%(47.5 mmol/mol)和空腹血糖≥7.0 mmol/L,或既往已明确诊断为糖尿病(包括患者在接受饮食、运动、口服降糖药物或胰岛素治疗)[5]。体外循环方案经由心脏外科团队依据患者冠状动脉病变特点、术前循环情况、合并症和重要脏器功能以及外科医生经验等因素共同讨论决定,其中1 638 例患者在体外循环下行CABG,1 749 例患者在非体外循环下行CABG。患者的人口学数据、辅助检查结果、临床用药、手术信息由医疗电子记录获得,并经由有经验的临床医师整理、记录,第三方负责数据保管。本研究通过中国医学科学院阜外医院伦理委员会审批(2021-1437)。
血糖控制及分层情况:患者在院期间随机血糖>10.0 mmol/L 则启动降糖治疗,包括持续静脉输注胰岛素、多次皮下注射胰岛素或持续皮下输注胰岛素等方案降糖,目标在术前将血糖控制在7.8~10.0 mmol/L[3,6]。术后血糖测定通过静脉、末梢毛细血管及动脉血气结果获得,平均每日监测4~9 次,并进一步计算出住院期间每日的平均血糖水平。为了进一步评估不同血糖管理目标与患者院内不良终点结局的相关性,根据术后的血糖控制水平将应用或不应用体外循环下行CABG 的两类患者分别分为三组[4]进行分析:严格控制组(平均血糖水平<7.8 mmol/L)、中度控制组(平均血糖水平 7.8~9.9 mmol/L)与宽松控制组(平均血糖水平≥10.0 mmol/L)。除降糖治疗外,其他冠心病二级预防药物治疗均根据现有指南及临床实践进行调整。
研究终点:研究的主要终点是院内全因死亡,次要终点是术后主要心血管并发症,包括急性心肌梗死、脑卒中和急性肾功能不全。其中,急性心肌梗死指CABG 术后48 h 内出现心肌标志物升高超过10 倍检测值上限,并出现下述至少一项情况:(1)心电图出现新的病理性Q 波、左束支传导阻滞;(2)冠状动脉血管造影提示桥血管闭塞或冠状动脉出现新的狭窄;(3)超声心动图提示新出现的节段性室壁运动异常。脑卒中定义为由脑血管事件引起的突然新发的神经系统症状及体征并持续超过24 h。急性肾功能不全定义为48 h 内血肌酐超过≥353.6 μmol/L或升高超过术前基线水平3 倍以上。
统计学方法:采用 SAS 9.4 软件进行统计分析。连续变量用均数±标准差或中位数(P25,P75)表示,分类变量用百分比表示。使用方差分析或连续变量的 Kruskal-Wallis 检验和分类变量的卡方检验对不同血糖控制水平的糖尿病患者临床终点进行比较。多因素回归分析用于探索分别在有无体外循环条件下,调整年龄、性别、吸烟、体重指数、基线血压、低密度脂蛋白胆固醇、既往心肌梗死、脑卒中、外周血管疾病以及CABG 合并瓣膜手术危险因素后,术后不同血糖控制水平对院内死亡和主要心血管并发症的影响。P<0.05 为差异有统计学意义。
2 结果
2.1 体外循环与非体外循环CABG 糖尿病患者的临床资料比较(表1)
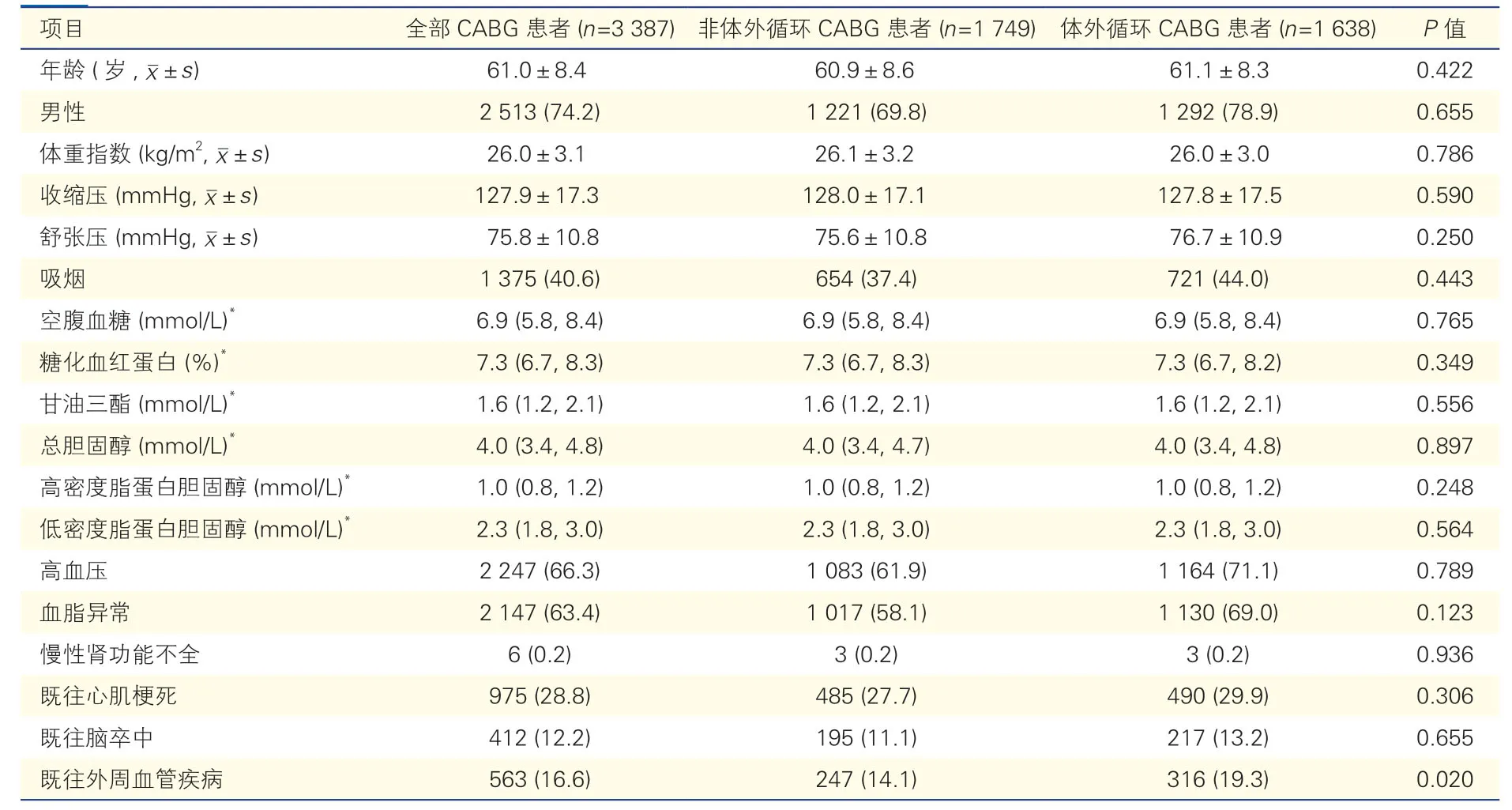
表1 体外循环与非体外循环CABG 糖尿病患者的临床资料比较[例(%)]
在3 387 例行CABG 的糖尿病患者中,1 638 例(48.4%)应用体外循环,1 749 例(51.6%)未应用体外循环。体外循环和非体外循环CABG 患者在年龄、性别比例、体重指数、血压及糖化血红蛋白、血脂水平等实验室指标以及高血压、血脂异常、既往心肌梗死、既往脑卒中等比例差异均无统计学意义(P均>0.05),仅既往外周血管疾病比例在非体外循环CABG 患者中较低(14.1% vs.19.3%,P=0.020)。
2.2 体外循环与非体外循环CABG 糖尿病患者院内全因死亡和主要心血管并发症发生率的比较(表2)

表2 体外循环与非体外循环CABG 糖尿病患者院内全因死亡和主要心血管并发症发生率的比较[例(%)]
在所有患者中,33例(1.0%)发生院内全因死亡,237 例(7.0%)发生术后主要心血管并发症。其中体外循环CABG 患者院内全因死亡率高于非体外循环CABG 患者(1.8% vs.0.2%,P<0.001),术后主要心血管并发症发生率虽然也较高(7.4% vs.6.6%),但差异无统计学意义(P=0.320)。
2.3 不同血糖控制水平在体外循环和非体外循环患者中主要终点和次要终点发生率比较
所有患者CABG 术后平均血糖水平较入院时血糖水平明显升高,体外循环CABG 患者由(7.43±2.36)mmol/L 升高至(9.80±1.32)mmol/L(P<0.05);非体外循环CABG 患者由(7.40±2.34)mmol/L 升高至(9.15±1.09)mmol/L(P<0.05),且高血糖水平持续至术后3 d(图1)。
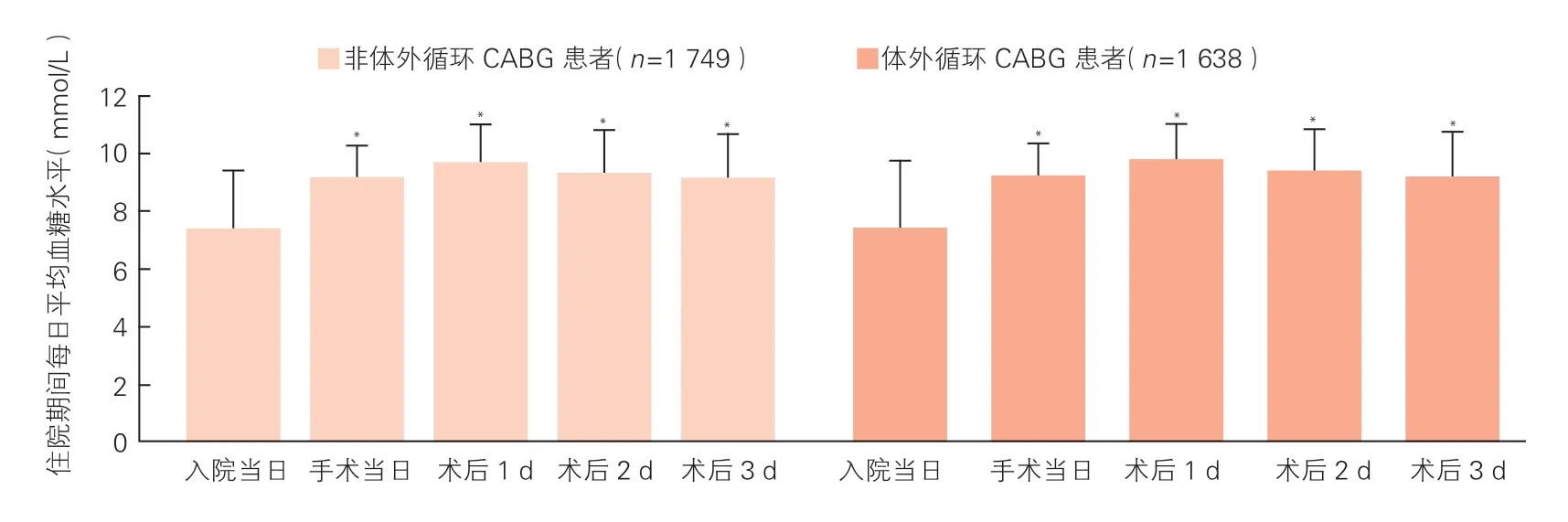
图1 行体外循环和非体外循环CABG 糖尿病患者术前至术后3 d 的平均血糖水平
体外循环CABG 患者中,与中度控制组(n=1 050)相比,严格控制组(n=100)院内死亡的发生率明显升高(1.4% vs.9.0%,P<0.001),宽松控制组(n=488)与中度控制组之间差异无统计学意义(P>0.05);与中度控制组相比,严格控制组的主要心血管并发症也明显增加(6.8% vs.12.0%,P=0.026)。而在非体外循环CABG 患者中,严格控制组(n=104)、中等控制组(n=1 202)与宽松控制组(n=443)的院内全因死亡和主要心血管并发症发生率差异均无统计学意义(P均>0.05),见图2。

图2 行体外循环和非体外循环CABG 糖尿病患者术后不同血糖控制水平组院内全因死亡(2A)和主要心血管并发症(2B)发生率的比较
2.4 体外循环和非体外循环CABG 患者中不同血糖水平对临床终点影响的多因素分析(表3)

表3 体外循环和非体外循环CABG 患者中不同血糖控制水平对临床终点影响的多因素分析
在未调整及调整年龄、性别、吸烟、体重指数、基线血压、低密度脂蛋白胆固醇、入院时糖化血红蛋白、既往心肌梗死、既往脑卒中、外周血管疾病以及CABG 合并瓣膜手术等危险因素后,在体外循环CABG 患者中,与中度控制组相比,严格控制组院内全因死亡风险均显著增加(未调整OR=6.81,95%CI:2.90~15.98,P<0.001;调整后OR=9.98,95%CI:2.97~33.56,P<0.001);而且主要心血管并发症风险也明显增加(调整后OR=2.21,95%CI:1.01~4.81,P=0.047)。然而,在非体外循环CABG 患者中,不同血糖控制水平对院内死亡和主要心血管并发症发生无显著影响。
3 讨论
本研究结果显示,接受体外循环下行CABG 的糖尿病患者院内死亡率明显高于非体外循环患者,而且严格控制血糖(<7.8 mmol/L)增加了术后院内全因死亡和主要血管并发症的发生率和发生风险,但在非体外循环患者中,血糖控制水平与院内不良结局无显著相关性。
既往有研究显示行CABG 患者大多数在术后出现血糖升高[7],这与手术、麻醉等应激状态下,胰岛素分泌受到抑制,且体内分泌多种激素对抗胰岛素有关,而糖尿病患者的血糖升高更为明显[4]。如需接受体外循环则可能进一步增加手术造成的应激反应,除增加儿茶酚胺等激素分泌外,术中给予外源性糖皮质激素也可造成高血糖。低温体外循环时胰岛素分泌减少,使糖异生、糖原分解增加,而且体外循环中肾糖阈提高,增加了肾小管对葡萄糖的重吸收。
围术期高血糖是CABG 术后不良事件的危险因素,合理控制血糖可以减少围术期不良事件,改善预后[8]。近年来相关指南及立场文件均推荐行CABG 患者应采取相对宽松的血糖控制目标(<10 mmol/L),但未指明是否行体外循环CABG 患者的血糖控制目标是否应有所不同[3,9]。以往有研究认为体外循环CABG 非糖尿病患者中,围术期严格血糖管理(4.4~6.1 mmol/l)可以有效降低住院期间全因死亡和急性肾损伤的发生[10],其可能的机制包括减轻炎症反应、稳定电子传递链以及改善氧化应激等。对于行体外循环CABG 的糖尿病患者,而过度宽松的血糖管理(>10 mmol/L)会增加院内不良事件的风险[11],但也有研究发现严格控制血糖会增加术后并发症[12],因此对于血糖控制目标仍存争议。
本研究发现,糖尿病患者进行严格的血糖控制显著增加术后院内死亡和主要心血管并发症发生风险,提示这一类患者可能更适合采取宽松的血糖控制目标(7.8~9.9 mmol/L)。体外循环存在心脏停跳-复跳的过程,涉及的诸多环节可能影响糖代谢。首先,在行体外循环心脏手术的患者体内外周血与氧化应激、炎症等相关指标均明显升高[13],这些病理生理过程都会增加以糖代谢为主的心脏能量代谢,进而造成心肌损伤。另外,停跳和不停跳对心脏能量代谢有直接影响,特别是术后早期的糖代谢存在着显著差异[14],而围术期改善心肌细胞代谢,可以降低心脏手术引起的心肌损伤[15]。同时,体外循环可以通过影响血流动力学、体温、电解质等因素改变糖尿病患者的内环境,很大程度上会影响患者的代谢,从而进一步对心脏、肾脏和大脑等重要脏器产生重大影响[16]。最后,糖尿病患者由于胰岛素合成或分泌功能不足,本身对于血糖波动的调控能力相对较差而无法耐受围术期严格的血糖控制水平[17]。
本研究仍存在一定局限性。首先,行体外循环CABG 过程中的体外循环时间、麻醉深度等可能影响到患者术后血糖水平,本研究未深入探究相关因素。其次,本研究为回顾性研究,研究人群无法做到完全匹配,如糖尿病患者的病程或术前血糖水平亦对手术预后产生影响,已通过调整入院时糖化血红蛋白水平来减少血糖的影响,但未收集到糖尿病病程等更多信息。最后,虽然影响体外循环及非体外循环患者的主要特征没有显著差异,但仍可能存在影响预后的因素,因此分析时进行了多因素调整,以减少混杂因素的影响。未来将通过前瞻性研究来进一步验证本研究结果。
总之,糖尿病患者无论是否接受体外循环CABG,术后早期均会出现血糖升高及波动。行体外循环CABG 患者院内死亡率明显增加,而且严格血糖控制(<7.8 mmol/L)与院内死亡和主要心血管并发症风险增加相关。本研究为糖尿病患者CABG 术后血糖控制目标提供了新的证据,未来需更大规模的队列研究来验证本研究结果。
利益冲突:所有作者均声明不存在利益冲突
——体外循环质量控制的基石

