俯卧位机械通气在新生儿呼吸窘迫综合征中的应用效果
李小红
新生儿呼吸窘迫综合征是新生儿科临床上的常见疾病,是指新生儿在出生后不久的时间内出现的呼吸困难症状,且呈现持续进行性加重。该病以早产儿为主要患病人群,且胎龄越小,患病的风险性越高。新生儿呼吸窘迫综合征的发生主要是因缺乏肺泡表面活性物质导致肺泡出现进行性萎陷,进而导致患儿呈现出呼吸困难、呻吟、发绀等症状,危及患儿的生命质量。目前临床上对于新生儿呼吸窘迫综合征的治疗主要以呼吸支持疗法为主,通过机械辅助通气可以及时有效纠正低氧血症,并替代肺表面活性物质,从而达到较好的治疗效果[1-2]。而俯卧位的体位在机械通气治疗过程中应用较为广泛,俯卧位通气是一种肺保护的通气方法,不会出现明显副作用,同时还可以改善患儿的氧合指数,保持患儿治疗过程中血气指标和血流动力学的稳定。本次研究将茂名市妇幼保健院收治的新生儿呼吸窘迫综合征70例作为主要研究对象,旨在进一步分析和评价俯卧位通气的临床治疗效果,详述如下。
1 资料与方法
1.1 一般资料
选取本院2020年4月-2021年7月收治的新生儿呼吸窘迫综合征70例为研究对象。纳入标准:均明确诊断为新生儿呼吸窘迫综合征,符合文献[3]新生儿呼吸窘迫综合征的相关诊断标准;各项基本资料完整。排除标准:合并先天性重要脏器功能异常;合并严重的先天性呼吸系统畸形;治疗过程中家属明确表示放弃治疗[4]。根据随机数字表法将其分为对照组和观察组,每组35例。对照组中男21例,女14例;胎龄32~36周,平均(34.12±1.03)周;日龄 1~3 d,平均(1.54±0.23)d;体重 2.03~3.45 kg,平均(2.84±0.46)kg。观察组中男19例,女16例;胎龄31~35周,平均(34.10±1.02)周;日龄1~3 d, 平 均(1.52±0.21)d; 体 重 2.01~3.40 kg,平均(2.79±0.42)kg。两组性别、胎龄、日龄及体重比较差异均无统计学意义(P>0.05),有可比性。患儿家属全程知晓、了解本次研究,且明确表示自愿参与,开展此次研究之前,由患儿家属签署知情同意书,本次研究由医院伦理委员会批准通过。
1.2 方法
两组均在第一时间予以抗感染、纠正电解质紊乱、静脉营养、静脉补液等针对性的处理,同时根据患儿的实际情况进行吸痰。
对照组给予常规仰卧位机械通气。压力指标设置为 20~30 cmH2O,呼气末正压设置为 3~6 cmH2O,患儿的呼吸频率控制在35~45次/min。
观察组给予俯卧位机械通气。将患儿放置在暖箱中,对患儿的体位进行调整,操作者一手用于固定呼吸机避免导管脱落,另一手扶住患儿的头颈胸部,对患儿的体位进行调整,调整为侧位,让患儿适应5~10 min。用手掌将患儿的头颈胸部托住,调整为俯卧位,并将头颈胸部抬高至20°~30°,操作过程中注意保护管道,避免导管脱落。让患儿的四肢自然屈伸,四肢不能压在身下,每3小时翻身1次,通气设置同于对照组。
两组患儿均在恢复自主呼吸后撤机。
1.3 观察指标及评价标准
(1)平均动脉压:分别于通气前后对两组平均动脉压进行测定,并将两组的测定结果进行组间和组内比较。(2)氧合指数、血氧分压:分别于通气前后检测两组氧合指数、血氧分压,并将两项指标的测定结果进行组内和组间比较。(3)并发症:对两组并发症发生情况进行准确统计,包括有呼吸机相关性肺炎、喉损伤、导管易位,计算比较两组并发症发生率。(4)家属满意度:于患儿病情稳定后,评估两组患儿家属对于工作的满意度情况,使用满意度调查问卷作为评估工具,问卷中共包括10个问题,若患儿家属对其中8~10项表示认可,则为非常满意;若患儿家属对其中4~7项表示认可,则为基本满意;若患儿家属对其中0~3项表示认可,则为不满意[5]。总满意度=(非常满意+基本满意)/总例数×100%。(5)时间指标:准确统计两组呼吸机使用时间和住院时间,并将两组的时间指标进行比较。
1.4 统计学处理
本研究数据采用SPSS 24.0统计学软件进行分析和处理,计量资料以(±s)表示,采用t检验,计数资料以率(%)表示,采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组平均动脉压比较
通气前,两组平均动脉压比较差异均无统计学意义(P>0.05),观察组通气前后平均动脉压比较差异无统计学意义(P>0.05),对照组通气后平均动脉压高于通气前及观察组(P<0.05),见表1。
表1 两组平均动脉压比较[mmHg,(±s)]
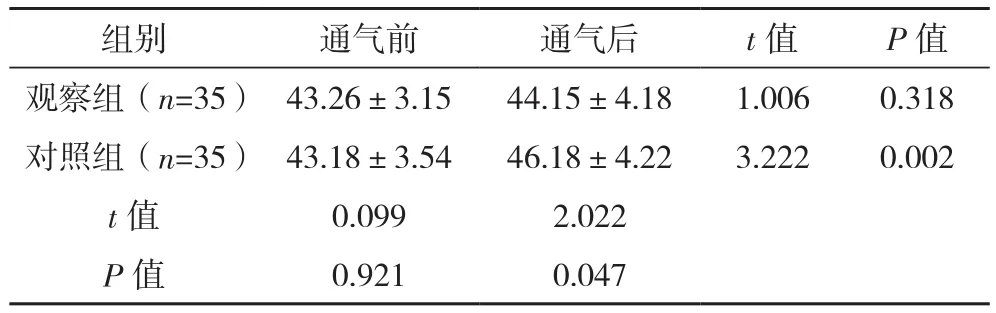
表1 两组平均动脉压比较[mmHg,(±s)]
组别 通气前 通气后 t值 P值观察组(n=35) 43.26±3.15 44.15±4.18 1.006 0.318对照组(n=35) 43.18±3.54 46.18±4.22 3.222 0.002 t值 0.099 2.022 P值 0.921 0.047
2.2 两组氧合指数、血氧分压比较
通气后,两组氧合指数、血氧分压均高于通气前(P<0.05),观察组氧合指数、血氧分压均高于对照组(P<0.05),见表 2。
表2 两组氧合指数、血氧分压比较[mmHg,(±s)]

表2 两组氧合指数、血氧分压比较[mmHg,(±s)]
组别 时间 氧合指数 血氧分压观察组(n=3 5) 通气前 2 2 8.8 4±8.4 9 5 1.1 8±4.1 6通气后 3 5 4.1 8±9.6 5 8 2.4 5±5.2 3 t值 5 7.6 9 2 2 7.6 8 3 P值 0.0 0 0 0.0 0 0对照组(n=3 5) 通气前 2 2 7.4 6±9.5 8 5 1.2 3±4.0 5通气后 2 7 6.8 6±8.4 7 6 8.1 4±5.2 2 t值 2 2.8 5 5 1 5.1 4 2 P值 0.0 0 0 0.0 0 0两组通气后比较t值 3 5.6 2 6 1 1.4 5 7两组通气后比较P值 0.0 0 0 0.0 0 0
2.3 两组并发症比较
观察组并发症发生率低于对照组(P<0.05),见表3。

表3 两组并发症比较
2.4 两组家属满意度比较
观察组家属总满意度显著高于对照组(P<0.05),见表4。

表4 两组家属满意度比较
2.5 两组时间指标比较
观察组呼吸机使用时间为(70.15±8.78)h,短于对照组的(101.24±8.96)h(t=14.662,P=0.000);观察组住院时间为(10.18±2.33)d,短于对照组的(14.48±2.47)d(t=7.492,P=0.000)。
3 讨论
新生儿呼吸窘迫综合征在临床上新生儿科有较高的发生率,该病的发生主要是肺表面活性物质缺乏所致,故又称为新生儿肺透明膜病。患儿在出生的4~12 h内出现进行性呼吸困难、发绀症状,患儿的肺泡容易萎陷,导致氧气交换功能出现障碍,最终可造成患儿出现呼吸窘迫[6-8]。新生儿呼吸窘迫综合征的死亡率高,危及新生儿的生命安全和生存质量,因此,对于此类患儿,需要在确诊后立即接受安全有效的治疗,只有通过积极的、有针对性的治疗才能尽快改善患儿的临床症状,降低相关并发症和患儿死亡的风险。
机械通气是临床上应用颇为广泛的一种辅助通气方式,在新生儿呼吸窘迫综合征的临床治疗上发挥了重要作用。机械通气利用了呼吸机形成肺泡和气道口的压力差,呼吸机可替代患儿的呼吸,为患儿恢复自主呼吸提供足够的时间,逐渐改变患儿的自主呼吸功能,从而延长患儿的吸气时间,提高气体交换质量,缓解患儿的呼吸困难症状。机械通气的优势在于操作简单、方便,同时还有利于及时采集患儿的呼吸指标和血气指标,有利于了解患儿的病情变化情况[9-10]。虽然机械通气在新生儿呼吸窘迫综合征患儿临床治疗上的效果显著,但由于患儿为新生儿,大多数患儿是早产儿,其呼吸系统的发育尚未成熟,非常容易出现呼吸暂停的情况,若出现上述两种情况会直接影响治疗效果,增加患儿的死亡风险[11-12]。
俯卧位是机械通气时应用较为广泛的一种体位,本研究结果提示,观察组通气前后平均动脉压比较差异无统计学意义(P>0.05),对照组通气后平均动脉压高于通气前及观察组(P<0.05),说明相比于常规仰卧位机械通气的患儿,采取俯卧位机械通气患儿的平均动脉压波动幅度更小,通气前后患儿的平均动脉压只有稍微变化,这说明采取俯卧位机械通气可避免影响患儿的血流动力学指标,保持治疗期间血压的稳定。同时,观察组患儿其氧合指数和血氧分压均有明显变化,患儿的氧合指数从(228.84±8.49)mmHg提高至(354.18±9.65)mmHg,且高于对照组患儿的(276.86±8.47)mmHg,观察组血氧分压从(51.18±4.16)mmHg提高 至(82.45±5.23)mmHg,且较对照组患儿的(68.14±5.22)mmHg更高(P<0.05),说明俯卧位机械通气更有利于改善患儿的血气指标。观察组并发症发生率低于对照组(P<0.05),用俯卧位机械通气的患儿其并发症发生率仅为5.71%,这说明俯卧位有利于保障机械通气的安全性。观察组呼吸机使用时间及住院时间均短于对照组(P<0.05),这说明俯卧位有利于缩短治疗时间和住院时间,加速患儿病情的康复,进而减轻患儿家属的经济压力和心理负担。最后,观察组患儿家属对工作的总满意度比对照组患儿家属更高,可达到97.14%,这说明此种体位获得的干预效果更让患儿家属满意,从侧面体现出了俯卧位机械通气的应用优势。分析原因:采用俯卧位机械通气可以降低胸腔内的压力,增加肺部重力依赖,从而使肺重力依赖区的通气质量增加,肺内分流降低,有利于改善肺部氧合功能,从而改善患儿的临床症状,进而提高家属的满意度[13-15]。
综上,俯卧位运用于新生儿呼吸窘迫综合征机械通气上的优势显著,值得推广。

