体重指数对不孕女性夫精宫腔内人工授精周期妊娠结局的影响
杨泽欣,白雪莲,韩莹,邹璋翔,张印峰,张云山
(1.天津医科大学研究生院,天津 300070;2.天津市中心妇产科医院生殖中心,天津市人类发育与生殖调控重点实验室,天津 300100)
世界卫生组织(world health organization,WHO)亚洲标准中成年人中体重指数(body mass index,BMI)<18.5 kg/m2为消瘦,18.5 kg/m2≤BMI<23.0 kg/m2为正常,23.0 kg/m2≤BMI<25.0 kg/m2为超重,BMI≥25 kg/m2为肥胖。最新的流行病学调查数据显示,美国有36.5%育龄期女性处于肥胖状态,26.3%处于超重状态[1]。而随着经济发展,中国育龄期女性肥胖情况也越来越严重。肥胖与包括夫妻双方生育力损害在内的各种疾病密切相关[2]。肥胖增加了女性不孕风险,损害下丘脑-垂体-卵巢(hypothalamic-pituitary-ovarian,HPO)轴,影响卵母细胞质量以及子宫内膜容受性,不论自然受孕或寻求辅助生殖技术(assisted reproductive technology,ART)治疗,其妊娠结局均较差[3]。夫精宫腔内人工授精(intrauterine insemination,IUI)即待女性排卵时,将男方精液取出优化后直接通过宫颈注射到女性子宫腔内,以增加女性生殖道中活动精子的数量,是临床中一种简单常用的不孕症治疗方法。当前研究中,BMI 对ART影响的研究多集中于体外受精/卵胞质内单精子显微注射(in vitro fertilization/intracytoplasmic sperm injection,IVF/ICSI)周期,针对IUI 周期的研究较少,本研究对天津市中心妇产科医院生殖中心行IUI 治疗患者助孕情况进行回顾性病例对照研究,旨在了解BMI是否影响IUI 患者妊娠结局,为临床治疗提供指导。
1 对象与方法
1.1 研究对象 采用回顾性病例对照研究分析2015 年1 月—2020 年6 月于天津市中心妇产科医院生殖中心施行IUI 患者周期资料,夫妻双方在IUI前进行常规检查,女方检查包括输卵管通畅性检查、阴道超声下排卵监测、月经周期第2~5 日性激素检查、凝血功能检查以及外周血染色体检查等;男方禁欲3~7 d 行精液检查(至少行2 次精液检查)。纳入标准为:(1)女方年龄≤35 岁,BMI≥18.5 kg/m2。(2)女方子宫输卵管造影或腹腔镜检查证实至少有一侧输卵管通畅。(3)男方精液处理后前向运动精子总数>5×106/mL。(4)人绒毛膜促性腺激素(human chorionic gonadotropin,hCG)注射日直径≥18 mm 优势卵泡数目为1~2 个。(5)有完整的随访资料。排除标准:(1)子宫异常,包括子宫畸形、子宫内膜息肉、子宫腺肌病、子宫肌瘤、瘢痕子宫、宫颈锥切术等。(2)卵巢异常,包括单侧卵巢缺如、卵巢囊肿等。(3)夫妻任一方染色体异常。(4)内分泌疾病(甲状腺疾病、高催乳素血症、糖尿病等)。(5)反复流产患者,以及IUI 次日复查B 超卵泡未排出者。根据2002 年《世界卫生组织亚洲标准》[4],按照BMI 分为3 组,A组(正常体重组18.5 kg/m2≤BMI<23.0 kg/m2),B组(超重组23.0 kg/m2≤BMI<25.0 kg/m2),C组(肥胖组BMI≥25.0 kg/m2)。本研究符合《赫尔辛基宣言》基本原则。
1.2 治疗方法 自然周期(nature cycles,NC):根据患者月经周期的长短,通常于月经第10~12 日返本中心行经阴道B 超监测卵泡大小及子宫内膜厚度,待卵泡直径≥18 mm 给予hCG(珠海丽珠集团丽珠制药有限公司)5 000~10 000 IU 肌内注射,于当日行IUI。促排卵周期(ovarian stimulation cycles,OHC)包括:(1)口服药物周期:单独口服来曲唑(letrozole,LE,江苏恒瑞医药股份有限公司)。(2)肌注促排药物周期:单独肌内注射人绝经期促性腺激素(human menopausal gonadotropin,hMG,珠海丽珠集团丽珠制药有限公司)。(3)口服药物联合肌注促排药物周期:口服LE 联合肌内注射hMG。具体用药按照常规方法进行。安排患者行IUI 方案同自然周期。
嘱患者IUI 术后次日返本中心行经阴道B 超监测是否排卵,有排卵者给予口服地屈孕酮(达芙通,美国雅培)10 mg/次,Bid,共14 d 进行黄体支持。
1.3 精液处理方法 当女方卵泡平均直径至12~14 mm 时,告知男方排精一次。收集和制备精子方法按照WHO 标准程序。精液洗涤采用双层密度梯度离心法。
1.4 IUI 方法 患者取膀胱截石位,常规会阴清洗、消毒,通过一次性人工授精管处理后的精子悬液缓慢注入宫腔内,操作完成后保持仰卧位15 min。
1.5 妊娠结局 嘱患者IUI 术后14 d 返本中心检测血清β-hCG 水平,确定是否妊娠;若hCG>25 IU/L,确诊为生化妊娠;B 超明确宫内妊娠后(子宫腔内可见孕囊),若无异常妊娠(如早期流产、晚期流产等情况)随访直至胎儿出生。
1.6 观察指标比较 3 组患者临床特征与生化妊娠率、临床妊娠率、早期流产率、晚期流产率、异位妊娠率、以及活产率;临床妊娠率=临床妊娠周期数/移植周期数×100%;生化妊娠率=生化妊娠周期数/移植周期数×100%;早期流产率≤12 周流产周期数/临床妊娠周期数×100%;晚期流产率≥28 周流产周期数/临床妊娠周期数×100%;异位妊娠率=异位妊娠周期数/临床妊娠周期数×100%;活产率=活产周期数/移植周期数×100%。
1.7 统计学处理 应用SPSS25.0 统计软件统计,符合正态分布的计量资料采用±s 表示,不符合正态分布的数据用M(P25,P75)表示。多组间比较采用单因素方差分析。非正态分布资料以中位数(1/4 百分位数)表示,采用非参数检验。计数资料用构成比或率(%)表示,组间比较采用χ2检验。Logistic 回归用于多因素分析,计算OR 值及其95%CI。以P<0.05为差异有统计学意义。
2 结果
2.1 患者一般临床资料比较 最终符合纳入、排除标准的患者共3 707 例,其中A 组1 974 例,B 组702 例,C 组1 031 例。3 组患者在女方年龄、基础卵泡刺激素(basal follicle-stimulating hormone,bFSH)、窦卵泡(antral follicle count,AFC)计数、不孕类型之间差异有统计学意义,见表1。不孕因素中,3组之间盆腔输卵管因素占比、Ⅱ型排卵障碍占比、卵巢储备下降因素占比、不明原因不孕占比以及多因素不孕占比差异有统计学意义(P<0.05),见表2。方案中,3 组之间自然周期方案占比以及口服药物联合肌注促排药物方案占比差异均有统计学意义(P<0.05),其余方案3 组之间差异无统计学意义(P>0.05),见表3。
表1 3 组临床资料比较[±s,n(%),M(P25,P75)]Tab 1 Comparison of clinical characteristics among three groups[±s,n(%),M(P25,P75)]
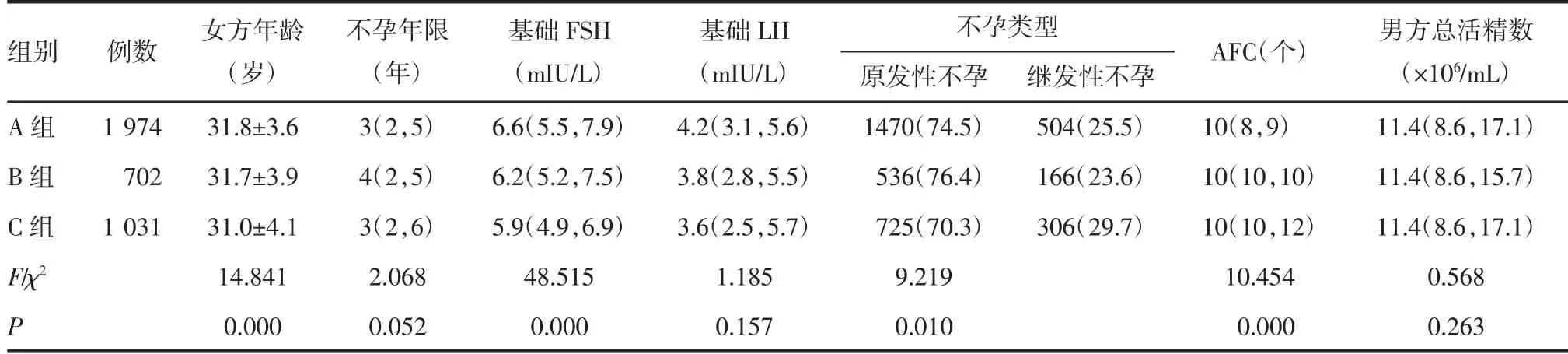
表1 3 组临床资料比较[±s,n(%),M(P25,P75)]Tab 1 Comparison of clinical characteristics among three groups[±s,n(%),M(P25,P75)]
注:FSH:卵泡刺激素;LH:黄体生成素;AFC:窦卵泡数;A 组:正常体重组;B 组:超重组;C 组:肥胖组
不孕类型 AFC(个) 男方总活精数(×106/mL)原发性不孕 继发性不孕A 组 1 974 31.8±3.6 3(2,5) 6.6(5.5,7.9) 4.2(3.1,5.6) 1470(74.5) 504(25.5) 10(8,9) 11.4(8.6,17.1)B 组 702 31.7±3.9 4(2,5) 6.2(5.2,7.5) 3.8(2.8,5.5) 536(76.4) 166(23.6) 10(10,10) 11.4(8.6,15.7)C 组 1 031 31.0±4.1 3(2,6) 5.9(4.9,6.9) 3.6(2.5,5.7) 725(70.3) 306(29.7) 10(10,12) 11.4(8.6,17.1)F/χ2 14.841 2.068 48.515 1.185 9.219 10.454 0.568 P 0.000 0.052 0.000 0.157 0.010 0.000 0.263组别 例数 女方年龄(岁)不孕年限(年)基础FSH(mIU/L)基础LH(mIU/L)
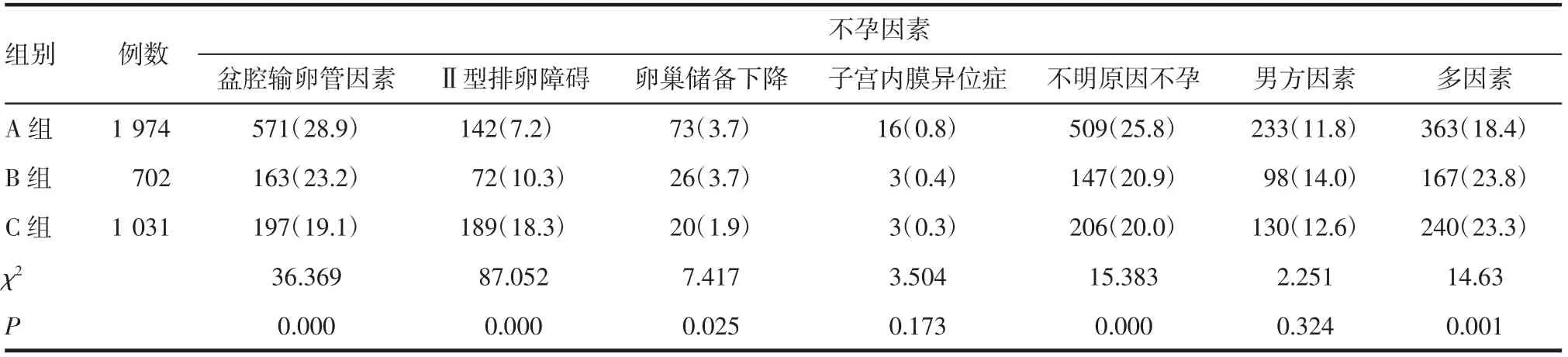
表2 3 组不孕因素比较[n(%)]Tab 2 Comparison of infertility factors among three groups[n(%)]
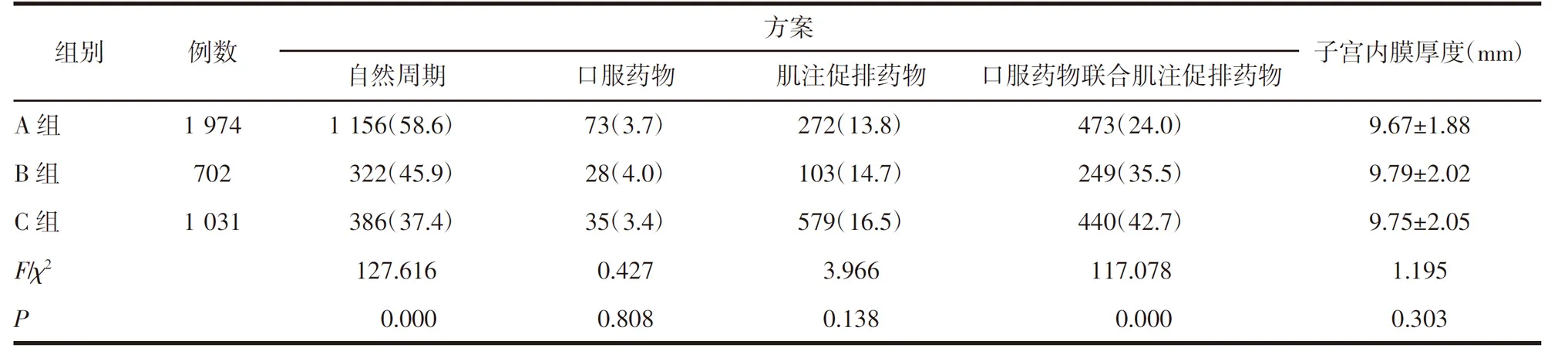
表3 3 组周期情况比较[n(%)]Tab 3 Comparison of cycle information among three groups[n(%)]
2.2 3组间妊娠结局比较 3 组间异位妊娠率、晚期流产率以及活产率差异无统计学意义(P>0.05);3组间生化妊娠率、临床妊娠率以及早期流产率差异有统计学意义(P<0.05),见表4。
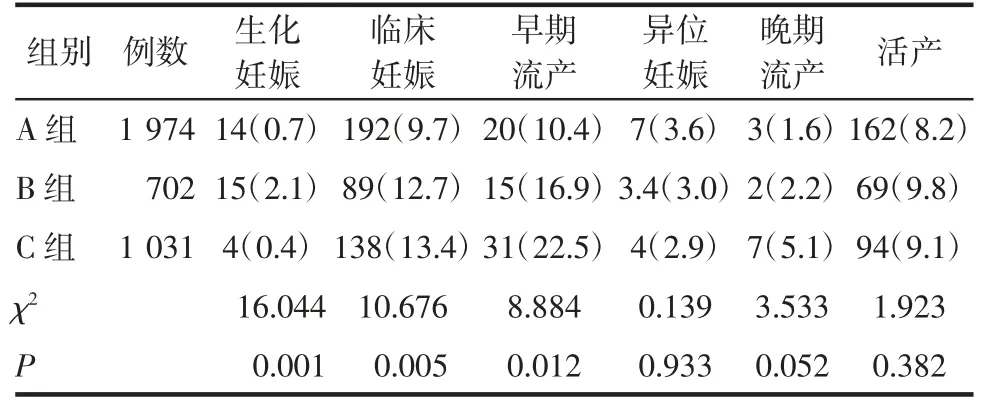
表4 3 组妊娠结局比较[n(%)]Tab 4 Comparison of pregnancy outcomes among three groups[n(%)]
2.3 不同BMI 妊娠结局Logistic 回归分析 分别以活产率以及早期流产率为因变量,BMI 分组为自变量,同时考虑实际临床情况,纳入女方年龄、hCG日子宫内膜厚度、不孕类型、促排卵方案以及不孕因素(主要为Ⅱ型排卵障碍以及不明原因不孕)进行校正。结果显示,BMI 与活产率无关,B 组、C 组与A 组活产率差异无统计学意义;肌注促排药物以及口服药物联合肌注促排药物是影响活产率的独立因素。肌注促排药物方案活产率是自然周期方案的1.425 倍,口服药物联合肌注促排药物活产率是自然周期方案的1.366 倍,见表5。肥胖以及继发性不孕是早期流产率的危险因素,C 组早期流产风险是A 组的2.784 倍;继发性不孕患者早期流产风险是原发性不孕患者的3.048 倍,见表6。
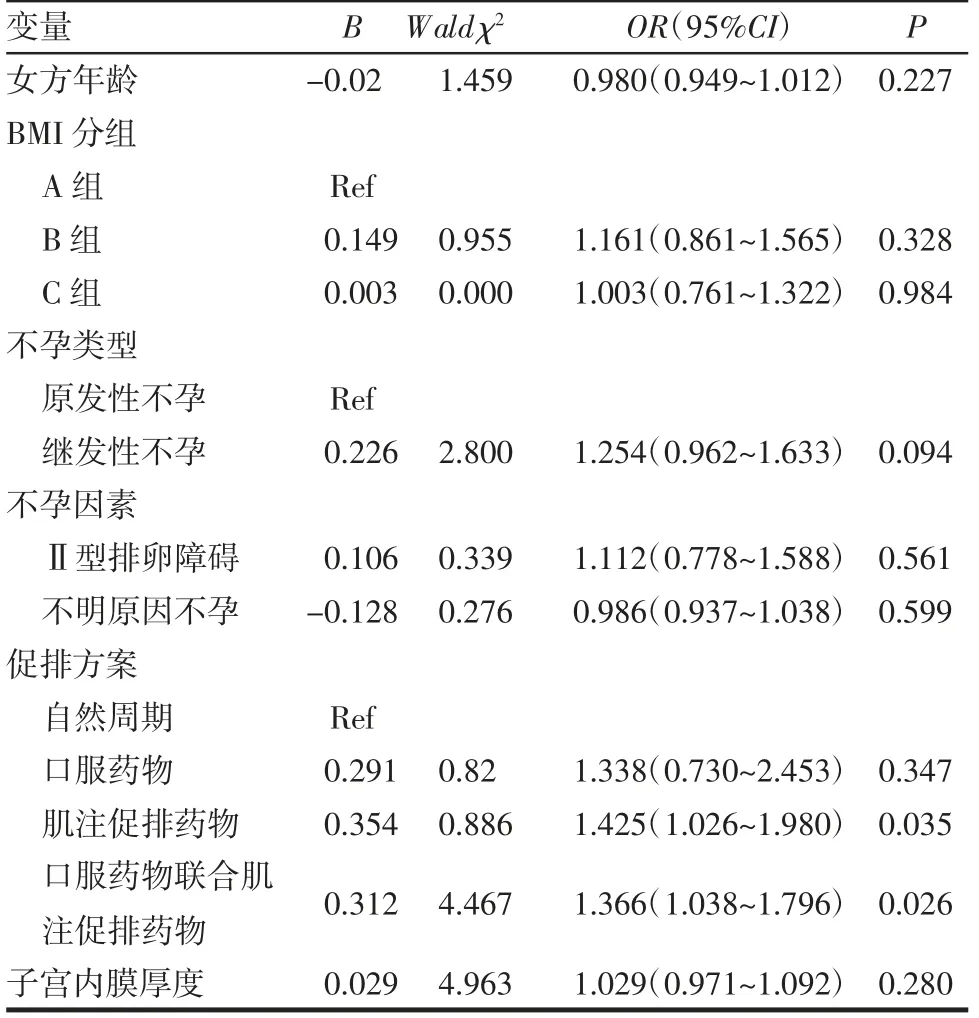
表5 活产率多因素Logistic 回归分析Tab5 Multiple Logistic regression analysis of live birth rate
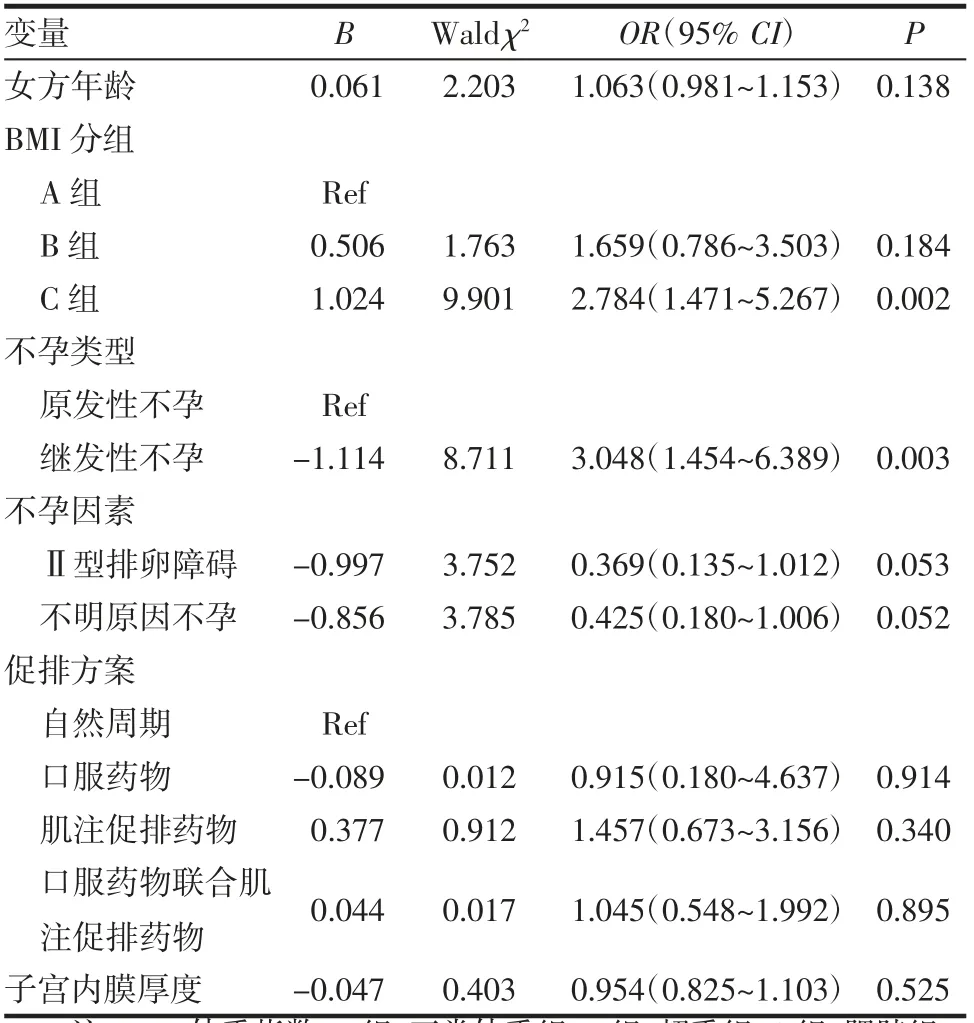
表6 早期流产率多因素Logistic 回归分析Tab 6 Multiple Logistic regression analysis of early miscarriage rate
3 讨论
本研究对3 707 个IUI 周期分析结果表明,体重正常组、超重组以及肥胖组活产率无显著差异;方案中肌注促排药物以及口服药物联合肌注促排药物可提高患者活产率;与体重正常组相比,肥胖组早期流产率增加;与原发性不孕患者相比,继发性不孕患者早期流产率风险增加。肥胖以及继发性不孕为早期流产的危险因素。
肥胖是不孕的危险因素,高BMI 对IVF/ICSI助孕结局有负面影响[5],但肥胖是否影响IUI 妊娠结局,目前尚无定论。Whynott 等[6]研究表明,超重(OR=0.99,95% CI:0.74~1.34,P=0.968)以及肥胖(OR=1.02,95% CI:0.76~1.37,P=0.882)患者与正常体重患者相比活产率差异无统计学意义。一项包含900 个IUI 周期的研究[7]也表明,超重(OR=0.85,95%CI:0.59~1.24,P=0.399;OR=0.88,95% CI:0.60~1.30,P=0.399)以及肥胖(OR=0.72,95% CI:0.48~1.07,P=0.104;OR=0.77,95% CI:0.50~1.16,P=0.210)患者与体重正常患者相比临床妊娠率以及活产率差异均无统计学意义。本研究结果也显示,在校正年龄、hCG 日子宫内膜厚度、不孕类型、促排卵方案以及不孕因素(Ⅱ型排卵障碍以及不明原因不孕)后,BMI 与活产率无关,超重以及肥胖与体重正常患者活产率差异无统计学意义,与上述结果一致。而本研究中肌注促排药物以及口服药物联合肌注促排药物是影响活产率的独立因素,肌注促排药物方案与口服药物联合肌注促排药物方案活产率是自然周期方案的1.425 倍以及1.366 倍。Farquhar 等[8]进行的一项前瞻性随机对照双中心研究表明,促排卵方案累积活产率高于自然周期方案,差异有统计学意义。本研究结果与之相符,促排卵治疗可能通过增加成熟卵泡数,纠正卵泡发育、受精和着床过程中的不利因素,从而提高IUI 的活产率。
目前关于临床妊娠率的研究结果有较大差异,Yavuz 等[9]研究表明,肥胖导致患者IUI 周期临床妊娠率下降。但本研究发现肥胖组临床妊娠率高于体重正常组,这与Wang 等[10]的研究结果一致,推测可能原因为:一方面肥胖女性常伴有无排卵或稀发排卵,使其生育力下降,通过使用促排卵方案诱导排卵,一定程度上可改善其妊娠结局;另一方面,BMI与子宫内膜厚度呈正相关[11],肥胖女性在其IUI 周期中子宫内膜更厚可能与其临床妊娠率更高有关。但肥胖对生育力的负面影响仍不可忽视,需要进一步的研究以探索BMI 与IUI 临床妊娠率的关系。
目前对BMI 与IUI 流产率关系的研究较少。一项Meta 分析[12]显示,肥胖与复发性流产(recurrent miscarriage)风险增加有关。本研究中,肥胖患者早期流产风险是体重正常患者的2.784 倍。Cozzolino等[13]研究显示,肥胖女性与体重正常女性相比整倍体胚胎移植后的流产风险增加。Metwally 等[14]研究表明,肥胖和超重复发性流产患者子宫内膜蛋白谱发生改变,肥胖相关炎症标志物子宫内膜结合珠蛋白表达与体重正常患者相比显著增加。以上结果提示肥胖患者早期流产率增加原因可能与胚胎非整倍体以外的因素相关,但是否与肥胖患者全身代谢障碍及内分泌紊乱有关还有待进一步的研究。
孙瑜等[15]研究表明,继发性不孕患者IUI 周期临床妊娠率高于原发不孕患者,差异有统计学意义,而活产率差异无统计学意义。本研究中则发现,继发性不孕患者早期流产风险是原发性不孕患者的3.048 倍,但活产率差异无统计学意义(P>0.05)。可能原因是继发不孕患者基本可除外精卵结合障碍、子宫异常等不孕因素,但有潜在不孕因素无法明确,故而相比于原发性不孕患者早期流产风险增加。
本研究针对BMI 对患者IUI 周期妊娠结局的影响,在校正年龄、hCG 日子宫内膜厚度、不孕类型、促排卵方案以及不孕因素等混杂因素后对患者IUI 周期活产率以及早期流产率进行多因素Logistic回归分析,但是研究是基于单中心的回顾性分析,更加准确的结论有待于更全面的前瞻性研究以及多中心的数据统计。
综上所述,肥胖作为早期流产的危险因素,应引起临床重视,在进行IUI 助孕治疗前,鼓励患者积极减重,同时针对患者情况个体化选择周期方案,对改善不孕患者IUI 妊娠结局有积极意义。

