重视特殊部位和特殊类型异位妊娠的识别
李娟清,石一复
异位妊娠(ectopic pregnancy)指受精卵在子宫体腔以外着床,习惯称为宫外孕(extrauterine pregnancy),属病理性妊娠,是妇科常见病和多发病之一,也是妇产科医疗、教学和科研常见问题之一。石一复等[1]调查分析2010~2014年7所医学院校收治的正常和异常妊娠发现,妊娠总数359 592例,其中各种异位妊娠总数21 982例,占6.1%。若因本病引起死亡者也应列入孕产妇死亡统计之列。本类疾病典型者容易诊断,但现今早期病例和(或)不典型、特殊类型逐步增多,容易造成诊断和治疗的延误,甚至漏诊等。本文仅对特殊类型和特殊部位异位妊娠叙述,以供参考。
1 异位妊娠病因
1.1 延迟或阻止受精卵进入子宫腔:
① 慢性输卵管炎:炎症后管腔皱褶粘连、阻塞,上皮纤毛缺陷,肌肉蠕动能力降低,影响孕卵运行;② 输卵管周围粘连;③ 盆腔结核;④ 输卵管发育不良或先天性畸形;⑤ 盆腔肿瘤压迫、牵拉输卵管,使之细长、迂曲;⑥ 输卵管子宫内膜异位;⑦ 输卵管结扎后再通;⑧ 以往输卵管手术。
1.2 胚胎本身缺陷,染色体异常、男方精子异常。
1.3 卵子未排出卵巢:卵巢妊娠。
1.4 子宫颈内口开大,孕卵游走速度过快/发育过慢,降至宫颈着床:宫颈妊娠。
1.5 子宫内膜炎、过度刮宫、内膜缺损:宫颈妊娠。
1.6 输卵管妊娠流产/破裂:腹腔妊娠、肠系膜、大网膜种植。
1.7 受精卵游走:卵子在一侧输卵管受精,经宫腔进入对侧输卵管、植入(内游走);受精卵落入子宫直肠窝,被对侧输卵管摄取并植入(外游走)。
1.8 内分泌:影响受精卵在输卵管输送、蠕动。
1.9 精神因素:影响植物神经系统,引起输卵管松弛或痉挛。
1.10 辅助生殖技术:胚胎种植过多更容易发生。
1.11 其他:受精卵通过血管、淋巴游走、增殖、分化;输卵管妊娠流产/破裂,活性绒毛种植;肠管压迫及蠕动;胚胎腹膜种植和浸润达到腹膜后腹腔间隙。
2 发生异位妊娠的危险因素
2.1 与计划生育有关
① 放置宫内节育器;② 口服避孕药:低剂量纯孕激素避孕药使输卵管蠕动障碍;③ 输卵管绝育术;④ 人工流产、中期妊娠引产。
2.2 性传播疾病
2.3 盆腔手术史
2.4 黄体功能:异位妊娠者黄体功能低下,输卵管纤毛逆蠕动力降低,推进力弱。
2.5 烟:尼古丁引起输卵管纤毛逆蠕动下降,吸烟增加盆腔炎性疾病危险。
3 多种特殊类型和特殊部位异位妊娠
特殊类型和特殊部位异位妊娠种类繁多,难以绝对分类[2],大致可分为输卵管、子宫、阴道、腹腔、腹腔外和其他部位,相互之间且有交叉,也有一些罕见类型本文尚未列入。特殊类型的异位妊娠是指最常见的输卵管壶腹部、峡部、伞部妊娠以外的妊娠。
3.1 输卵管
3.1.1 输卵管间质部妊娠(interstitial tubal pregnancy):受精卵种植在潜行于子宫壁的输卵管间质部,并发育形成妊娠。由于输卵管间质部管腔周围肌层较厚,血运丰富,因此破裂常发生于孕12~16周。一旦破裂,症状极为严重,往往在短时间内出现低血容量休克症状,严重时可危及生命。
3.1.2 持续性输卵管妊娠(persistent tubal pregnancy)[3]:是指输卵管妊娠行保守性手术治疗后β-hCG滴度不下降或反而上升。多为首次手术时仅处理输卵管最膨大部位造成,由于这些部位主要含血块和妊娠产物,而真正着床部位通常在该部位的近子宫端。因此,在输卵管妊娠手术时,要注意冲洗和探查所见病变部位的近子宫端,有出血时更应仔细检查。
3.1.3 重复异位妊娠(repeated ectopic pregnancy):首次异位妊娠经手术切除或保守治疗(手术或药物)后再次发生异位妊娠。大多仍为输卵管妊娠,极少数发生在其他部位。
3.1.4 双侧输卵管同时妊娠(simultaneous pregnancy of bilateral fallopian tubes):双侧输卵管同时妊娠罕见,临床医生在行开腹或腹腔镜输卵管手术时必须检查对侧附件以免漏诊。
3.1.5 输卵管绝育手术后妊娠(pregnancy after tubal sterilization):绝育术后异位妊娠多发生在输卵管远端,发生原因可能与以下两个因素有关:一是结扎处输卵管由于结扎过紧或包埋不完全形成输卵管腹腔瘘,精子经瘘孔进入腹腔,再进入输卵管远端与卵子结合形成受精卵,继发输卵管妊娠;二是结扎处仍留有狭窄的管腔,精子可以通过但受精卵不能顺利通过,影响其在正常位置着床所致。
3.1.6 陈旧性异位妊娠(obsolete ectopic pregnancy):输卵管妊娠流产或破裂,若长期反复内出血形成的盆腔血肿不消退,血肿机化变硬并与周围组织粘连,临床上称为陈旧性异位妊娠。机化性包块可存在多年,甚至钙化形成石胎。
3.2 子宫
3.2.1 子宫峡部妊娠(uterine isthmus pregnancy):孕卵种植于子宫颈组织内口以上、解剖内口以下的子宫峡部。子宫峡部妊娠多见于瘢痕子宫或多次宫腔操作后致子宫内膜缺如及瘢痕形成者;也有受精卵游走过快或发育缓慢降至子宫峡部处妊娠。
3.2.2 子宫角部妊娠(cornual pregnancy):孕卵附着在输卵管口近宫腔侧,或在输卵管间质部,但向宫腔侧发育而不向间质部发育。
3.2.3 残角子宫妊娠(pregnancy in rudimentary horn):指受精卵着床于残角子宫内,继续生长发育。多发生于初产妇。残角子宫往往不与另一侧发育较好的宫腔相通,残角子宫的妊娠方式可能有以下两种:一种是精子经过对侧输卵管游走至患侧输卵管内与卵子结合而进入残角;另一种是受精卵经对侧输卵管外游走到患侧输卵管而进入残角子宫着床发育。残角子宫肌壁发育不良,不能承受胎儿生长发育,大多于妊娠14~20周发生肌层完全破裂或不全破裂,引发严重的内出血,症状与输卵管间质部妊娠破裂相似。偶有妊娠足月者,分娩时也可出现宫缩,因不可能经过阴道分娩,胎儿往往在临产后死亡。
3.2.4 畸形子宫妊娠(pregnancy in malformed uterus)包括:单角子宫妊娠、双角子宫妊娠、鞍形子宫妊娠等。
3.2.5 子宫壁妊娠(intramural pregnancy):又称子宫浆膜面妊娠,受精卵在子宫肌层内着床生长发育。可能与以下病因有关:① 多次刮宫、宫腔操作引起子宫内膜缺损,放取宫内节育器引起子宫内膜炎,同时子宫浆膜缺损,受精卵游出输卵管,从子宫浆膜缺损处种植肌层;② 胚胎移植操作困难,误将胚胎植入子宫肌层;③ 妊娠合并子宫腺肌病:胚胎可随子宫内膜植入肌层内。
3.2.6 子宫小囊妊娠(pregnancy in the microcyst of uterus):多见于后位子宫,子宫与周边组织极度粘连,子宫在狭小骨盆内折叠形成小囊。小囊内妊娠即称为子宫小囊妊娠,受精卵虽然种植在子宫腔内,但子宫上部无法随孕周增大上升至腹腔。子宫后壁的小囊形成较前壁多见。
3.2.7 子宫憩室妊娠(uterine diverticulum pregnancy):子宫憩室有真性和假性之分,真性子宫憩室是先天发育畸形;假性子宫憩室由医源性因素如剖宫产、人工流产、宫腔操作等所致。真性子宫憩室罕见,位于子宫壁,呈卵圆形,直径l~ 2 mm,开口于宫腔。真性子宫憩室内孕卵着床更为罕见,至今仅见十余例报道,其结局有破裂、流产及继续妊娠等数种。
3.2.8 剖宫产术后子宫瘢痕妊娠(cesarean scar pregnancy,CSP)[4-5]:指有剖宫产史孕妇,受精卵着床于子宫下段剖宫产切口的瘢痕处,妊娠物完全或部分位于子宫腔外。诊断多通过影像学检查确定,经超声诊断的依据有:① 宫腔内无妊娠囊;② 宫颈管内无妊娠囊;③ 妊娠囊位于子宫峡部前壁,超声可见原始胎心搏动或见混合性回声包块;④ 膀胱壁和妊娠囊之间肌层变薄、甚至消失。彩色多普勒超声可显示妊娠物内部及周边丰富血流。三维超声或MRI检查可增加诊断准确性。
3.2.9 宫颈妊娠(cervical pregnancy):受精卵着床和发育在子宫颈管内(组织学内口水平以下的宫颈管内),罕见,多见于经产妇。由于受精卵着床于以纤维组织为主的宫颈部,故妊娠一般很少维持至20周。主要症状为无腹痛性阴道流血或血性分泌物。宫颈妊娠诊断标准:① 妇科检查发现在膨大的宫颈上方为正常大小的子宫;② 妊娠产物完全在宫颈管内;③ 分段刮子宫,宫腔内未见任何妊娠物。本病容易误诊为难免流产。
3.3 阴道
阴道妊娠 (vaginal pregnancy):一种是发生于子宫切除后阴道残端上,残端与腹腔形成瘘道,受精卵游走到此着床;另一种是发生在阴道憩室或尿道与阴道壁的间隙内。
3.4 腹腔内
3.4.1 腹腔妊娠(abdominal pregnancy)指胚胎或胎儿位于输卵管、卵巢及阔韧带以外的腹腔内的妊娠。腹腔妊娠分为原发性和继发性两类。
原发性腹腔妊娠(primary abdominal pregnancy):受精卵直接种植腹腔、肠系膜、大网膜等处,极少见。诊断标准:① 两侧输卵管和卵巢必须正常;② 无近期妊娠证据;③ 无子宫腹膜瘘形成;④ 妊娠只存在于腹腔内,无输卵管妊娠可能性。促使受精卵原发着床于腹膜的因素可能为腹膜有子宫内膜异位灶。
继发性腹腔妊娠(secondary abdominal pregnancy):发生于输卵管妊娠流产或破裂后,胚胎从输卵管排入腹腔内或阔韧带内,多数死亡,偶尔也有存活者。若存活胚胎的绒毛组织附着在原位或排至腹腔后重新种植和获得营养,可继续生长发育,形成继发性腹腔妊娠。
① 大网膜妊娠(greater omental pregnancy):极少见,是较为严重的一种异位妊娠,由于临床特征和超声检查结果是非特异性,术前诊断困难,一般只能在术中诊断,术后病理组织学证实。
② 肝脏妊娠(liver pregnancy):肝脏妊娠极其罕见,病死率是其他部位异位妊娠的5~7倍。文献报道大部分肝脏妊娠位于肝脏右叶下缘,多因停经后剧烈腹痛、急性腹膜炎或低血容量性休克就诊[6]。
③ 脾脏妊娠(spleen pregnancy):有原发与继发之分。临床上患者常先就诊和治疗于外科,术中或术后病理确诊,此类患者也可能是输卵管妊娠流产,胚胎种植到他处,继续生长发育所致。
④ 肠系膜妊娠(mesenteric pregnancy):罕见,病因不详。一般只能在术中诊断,术后病理组织学证实。国内有报道原发性肠系膜妊娠1例[7],患者因“下腹痛 8 h”入院,血hCG 229.2U/L,超声提示右附件区囊性肿块(5 cm×4 cm),腹腔镜探查盆腹腔内积血1 300 mL,双侧输卵管和卵巢未见妊娠物,降结肠肠系膜处见一1 cm×1 cm紫蓝色结节,表面见破口,有活动性出血。术后病检见绒毛组织。
⑤ 膀胱妊娠(bladder pregnancy):极罕见,多发生在输卵管妊娠破裂或腹腔妊娠破裂后种植在膀胱所致。
3.4.2 卵巢妊娠(ovarian pregnancy):指受精卵在卵巢着床和发育。卵巢妊娠诊断标准:① 双侧输卵管正常;② 胚泡位于卵巢组织内;③ 卵巢和胚泡以卵巢固有韧带与子宫相连;④ 胚泡壁上有卵巢组织[8-10]。
3.5 腹膜后(外)
3.5.1 原发性腹主动脉旁异位妊娠(primary para-aortic pregnancy):极其罕见的一种异位妊娠,位于腹膜后,患者多无不适,或以突发疼痛或晕厥就诊,极易误诊。疼痛部位与着床部位有关,临床上患者多因停经后hCG升高,超声检查宫内外未见胚囊,进一步行全腹MRI或CT检查发现[11]。
3.5.2 腹膜后妊娠(extra-peritoneal pregnancy)[12]:① 原发性:孕卵经血管、淋巴管停留在腹膜后种植生长;② 继发性:受精卵经输卵管脱落到腹腔,并着床在后腹膜表面生长,因肠袢挤压,使孕卵向腹膜后生长,并侵蚀周围血管,易破裂出血形成腹膜后血肿。包括阔韧带内妊娠和子宫骶骨韧带内妊娠。
3.6 其他
3.6.1 多部位妊娠(heterotopic pregnancy,HP)[13]:也称为宫内宫外复合妊娠。指子宫腔内妊娠与子宫腔外同时存在的一种病理性妊娠疾病;或者多个受精卵均着床于宫外形成多胎异位妊娠(muitiple ectopic pregnancy)。包括:宫外复合妊娠、单侧输卵管多胎妊娠、双侧输卵管同时妊娠、双输卵管切除或结扎后的输卵管间质部妊娠、子宫壁妊娠、腹腔妊娠、卵巢妊娠等[14]。
3.6.2 辅助生育后异位妊娠(pregnancy after assisted reproductive technique)[15]:人工授精、IVF-ET、配子输卵管内移植(gamete intrafallopian transfer,GIFT)、ICSI、促排卵、配子及合子移植等后均有异位妊娠发生,发生率≥5%,现在报道日渐增多。相关高危因素包括:① 辅助生育技术中输卵管病变是不孕不育的重要因素,输卵管原有病变;② 盆腔炎症或前次异位妊娠、输卵管畸形、前次盆腔手术、子宫内膜异位症;③ 移植胚胎技术因素;④ 植入胚胎数量和质量;⑤ 激素环境:甾体激素、前列腺素E和F等能影响输卵管运动、收缩;⑥ 胚胎移植时移植液太多,使之进入输卵管;⑦ 卵巢过度刺激综合征。
3.6.3 子宫切除后异位妊娠(ectopic pregnancy after hysterectomy):早期:妊娠发生在子宫切除前,精子进入输卵管或当时已受精。晚期:子宫切除后数月,甚至数年,精子经宫颈管或阴道顶端小的瘘管进入腹腔。
上述多种异位妊娠均有原发性、继发性、医源性3类。
4 异位妊娠诊断和治疗涉及相关学科和亚学科
异位妊娠涉及妇科、计划生育科、产科、病理科、影像科(超声、X线等)、检验科、手术室、麻醉科、药剂科,若有合并症或并发症者还涉及内外科等,对疑难、复杂、危重者更需要多学科团队处理(MDT)。
5 早期异位妊娠快速诊断方法及流程图[16-17]
异位妊娠的诊断主要根据病史、症状、体征、hCG、超声、妇科腹腔镜、宫腔镜、诊刮后子宫内膜显微镜病理检查、下腹腔或后穹隆穿刺等。现再介绍国外早期异位妊娠快速诊断方法及流程图以供参考如下(见图1):
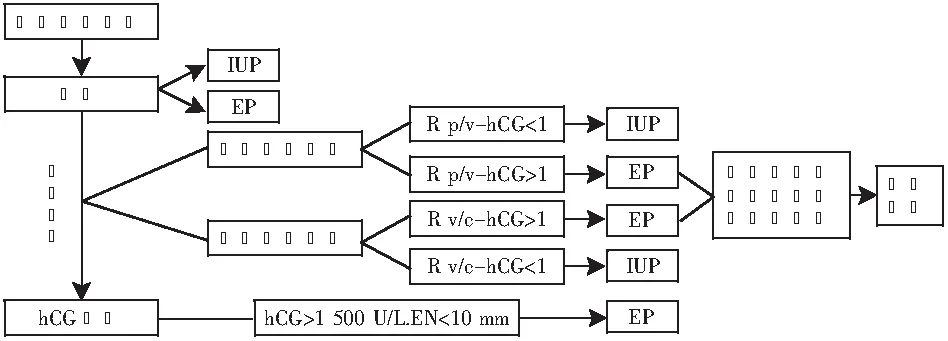
注:异位妊娠(ectopic pregnancy,EP),宫内妊娠(intrautrine pregnancy,lUP),腹腔血/静脉血hCG比值(R p/v-hCG),静脉血/阴道血hCG比值 (R v/c-hCG)。
5.1 早期异位妊娠诊断标准化流程
腹腔镜不再是诊断异位妊娠的“金标准”:① 当hCG值高于超声阈值而超声未发现宫内妊娠可考虑腹腔镜检查,但仍有假阳性和假阴性可能;② 临床可疑异位妊娠在最初接受腹腔镜检查时未能诊断出异位妊娠,但最后确诊还是异位妊娠;③ 异位妊娠难与宫内孕合并出血性输卵管炎等鉴别;④ 腹腔镜是一种创伤性检查使用越来越少,除非症状明显或血流动力学不稳定。
5.2 阴道超声结合血清hCG提高早期异位妊娠诊断正确性
5.2.1 中、美、英等国认为超声是诊断异位妊娠首选方法,74%可在初次超声被诊断异位妊娠,94%可在手术前被超声诊断。但超声检查也受一些因素影响:病史不全、设备质量、超声途经、超声医生水平、患者肥胖、合并子宫肌瘤或卵巢囊肿等。
5.2.2 50%~60%的输卵管妊娠在超声下表现为与卵巢分离的附件区混合性、非囊性肿块,20%~40%为宫外的空孕囊结构,15%~20%可显示含有卵黄囊或胚芽(有或无胎心搏动)的宫外孕囊,约20%的输卵管妊娠超声显示宫内液性暗区,称“假孕囊”,与早期宫内孕的孕囊鉴别困难。
5.2.3 hCG曲线有助于判断早期妊娠结局:单一血清定量hCG无助于异位妊娠诊断,连续hCG测定能较好地预测胚胎活力,预测妊娠部位优于血清孕酮。流产者hCG水平:间隔48 h下降21%~35%,间隔1周下降60%~84%。hCG下降曲线有助判断流产,而无需考虑妊娠部位。
以往认为:正常宫内孕血hCG间隔48 h至少上升66%,若上升<66%可诊断异位妊娠,ACOG建议的48 h血hCG上升<53%诊断异位妊娠也可能导致正常宫内孕被终止。目前以间隔48 h上升<35%来定义无动力妊娠更安全。
5.2.4 阴道超声(定性)与hCG(定量)结合可提高异位妊娠早期诊断正确性。hCG的超声阈值:指hCG>6 000 U/L时腹部超声可探及宫内孕妊娠囊,>1 500~2 500 U/L时阴道超声可探及宫内孕妊娠囊。当血hCG>2 000 U/L,阴道超声未见宫内孕妊娠囊时,异位妊娠诊断可成立。
国内的数据:女性血hCG超声阈值为1 500 U/L,联合子宫内膜厚度10 mm作为鉴别异位妊娠和宫内孕的临界值,灵敏度94.7%,特异度92.4%,对异位妊娠有诊断价值。
5.3 妊娠部位血与静脉血hCG、P比值快速诊断异位妊娠
5.3.1 腹腔血与静脉血hCG、P比值快速诊断异位妊娠 输卵管妊娠出血点为孕囊着床的输卵管粘膜处,此处滋养细胞分泌的hCG随血进入盆腔,盆腔积血中hCG代谢较慢,故腹腔血hCG值>静脉血hCG水平。
通过后穹隆穿刺或探查术中取腹腔血,以腹腔血与静脉血hCG比值(R p/v-hCG)>1.0为标准可帮助快速诊断异位妊娠,且比单一用hCG更有诊断价值。此诊断灵敏度96.15%,特异度100%。
对未见孕囊的可疑异位妊娠,如R p/v>1.0,则需仔细探查腹腔,避免腹腔妊娠。
5.3.2 阴道血与静脉血hCG、P比值快速诊断异位妊娠
采用静脉血与阴道血hCG比值(R v/c-hCG)>1.0或静脉血与阴道血P比值>1.0诊断异位妊娠的灵敏度两者分别为56.7%和60%,特异度均为100%。
总之,异位妊娠与外科的阑尾炎一样是最容易诊断和最难诊断的疾病,常有“同病异症”和“异症同病”现象,临床切莫小觑。

