门冬胰岛素和生物合成人胰岛素在妊娠期糖尿病治疗中的疗效及安全性
宋 威 梁琳琅* 高 伟
(北部战区总医院内分泌科,辽宁 沈阳 110016)
妊娠期糖尿病是孕妇群体中最为常见的疾病之一,主要因患者机体耐糖量下降而引起的内分泌疾病[1]。临床表现为妊娠期多饮、多食、多尿,或外阴假丝酵母菌感染等症状[2]。若发病后不采取有效措施控制血糖,可引发妊娠期高血压、酮症酸中毒、胎盘前置、子痫前期等并发症,还会影响患者子宫内代谢环境,加大剖宫产、早产、产后出血、胎内窘迫、新生儿窒息等不良妊娠结局,严重者危及新生儿娩出后生长发育[3-4]。临床多用积极饮食控制、适量运动,配合胰岛素治疗达到治疗目的[5]。生物合成人胰岛素、门冬胰岛素均属于胰岛素范畴,当前临床中治疗妊娠期糖尿病,一般先采用干预疗法(饮食干预和运动干预),当干预疗法不佳或其他因素影响下,才会对患者进行胰岛素干预治疗。门冬胰岛素和生物合成人胰岛素是当前治疗妊娠期糖尿病的主要药物。目前学界对这2种药物的选用存在一定争议。为此,本文特选取2018年10月至2019年12月收治的54例妊娠期糖尿病患者作为研究对象,观察两组患者妊娠期糖尿病治疗中的疗效和安全性。报道如下。
1 资料与方法
1.1 一般资料 选择我院2018年10月至2019年12月收治的54例妊娠期糖尿病患者,根据治疗方式的不同,分为治疗组(30例)和对照组(24例)。治疗组年龄21~40岁,平均年龄(29.51±2.89)岁。孕周23~28周,平均孕周(25.05±1.11)周。初产妇29例,经产妇25例。体质量指数(BMI)22~29 kg/m2,平均BMI(24.89±1.79)kg/m2。两组孕妇一般资料对比,差异无统计学意义(P>0.05)。
纳入标准:以《妇产科学》中的糖尿病判定标准为准线,患者空腹血糖≥5.3 mmol/L或者餐后2 h血糖≥6.7 mmol/L,则可判定为妊娠期糖尿病。入选患者均知情本次临床研究;本研究经医院伦理委员会审议批准;患者沟通无障碍。
排除标准:患有严重心肝肾脏器疾病患者;合并其他严重妊娠并发症患者;先天生代谢功能异常患者;中途转院、住院资料不详患者;经饮食干预和运动干预后患者血糖控制效果理想患者等。
1.2 方法 所有患者入院均给予低膳食饮食、适量运动、健康宣教、心理辅导等护理干预。在此基础上,对照组给予生物合成人胰岛素(生产厂家:Novo Nordisk A/S;国药准字:J20 030082;规格:3 mL∶300 IU/支)皮下注射治疗。通常在大腿或腹壁做本品的皮下注射,也可在臀部或三角肌部位做皮下注射。按体质量计算,0.5~1.0 U/kg,每日2~3次。后期可根据患者临床症状及伴随症状,遵医嘱适当增加或减少用药剂量。
治疗组给予门冬胰岛素(生产厂家:Novo Nordisk A/S;国药准字:J20 050097;规格:3 mL∶300 U)临餐前皮下注射治疗。注射部位可选择腹壁、大腿、三角肌区域和臀肌区域,或在腹壁连续输注,根据个体量化给药剂量,按体质量计算,0.5~1.0 U/kg,每日2~3次。用药期间加强血糖水平监测,并根据血糖水平调整用药剂量,至分娩结束。
1.3 观察指标 比较两组患者治疗前后的空腹血糖(FPG)、餐后2 h血糖(2hPG)、糖化血红蛋白(HbA1c)水平。比较两组患者妊娠结局。
1.4 统计学方法 研究数据运用SPSS 18.0软件进行处理,计数资料[n(%)]比较行χ2检验,计量资料()比较行t检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组患者治疗前后的血糖指标对比 两组患者治疗后的FPG、2hPG、HbA1c与治疗前相比,均明显下降(P<0.05);治疗组治疗后的FPG、2hPG、HbA1c均低于对照组(P<0.05)。见表1。
表1 两组患者治疗前后的血糖指标对比()

表1 两组患者治疗前后的血糖指标对比()
2.2 两组患者妊娠结局对比 治疗组发生剖宫产、流产、早产、巨大儿、新生儿窘迫、黄疸等不良妊娠结局的概率低于对照组(P<0.05)。见表2。
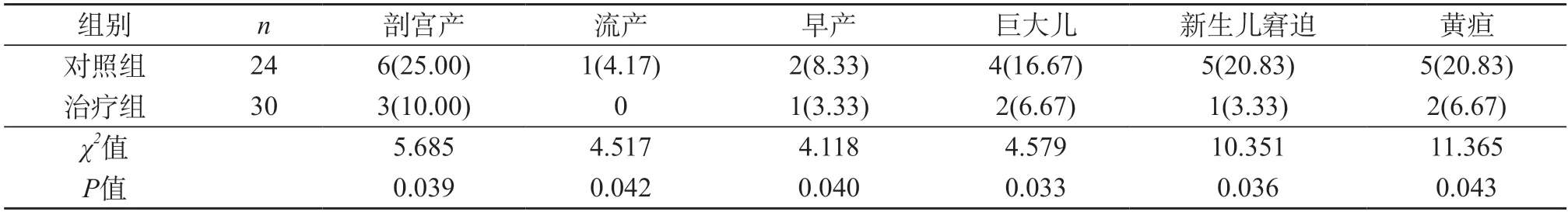
表2 两组患者妊娠结局对比[n(%)]
3 讨论
妊娠期糖尿病患者在发病后,主要表现为血糖偏高,部分患者存在多饮多食及肥胖等现象,患者对糖类食品重视程度较低。由于患者对妊娠期糖尿病的认知程度不全,血糖控制意识缺乏,导致许多患者失去了饮食干预、运动干预治疗的最佳时机。而使用药物控制血糖,导致许多家长会产生对胎儿存在影响的担忧。
随着人们生活水平不断改善,日常的摄糖量不断上升[7-9],使得妊娠期糖尿病在临床中具有较高的发病率。妊娠期糖尿病不仅会严重影响患者自身的内分泌功能和机体代谢,同时还会对胎儿产生不良影响,严重的甚至会导致胎儿缺氧、胎儿宫内死亡等。大量学者研究表明,使用胰岛素治疗妊娠期糖尿病不会对胎儿产生不良影响,不会对新生儿的后续发育产生影响。
胰岛素为妊娠期糖尿病的常用治疗方法。其作用机制为:用药后胰岛素与肌肉和脂肪细胞上的胰岛素受体结合,促进机体摄入葡萄糖,抑制肝输出葡萄糖[9-11]。有报道指出,对妊娠期糖尿病患者运用胰岛素可显著改善孕妇血糖水平,同时胰岛素使用后不会通过胎盘屏障[12]。因此,妊娠期孕妇在妊娠期间使用胰岛素治疗不受限制,药物安全性高,不会对孕妇及胎儿产生不良影响,临床应用价值较高。
生物合成人胰岛素主要经基因重组技术,利用酵母生产而成。但临床实践发现,生物合成人胰岛素的时效受胰岛素剂量、注射途径和部位等因素影响,在用药后30 min后起效,其起效慢,且用药后需较长时间才能达到血药浓度峰值,临床应用有一定局限[13-14]。门冬胰岛素是一种速效人胰岛素类似物。资料显示,门冬胰岛素达到最高血药浓度的平均时间为生物合成人胰岛素的50%。与生物合成人胰岛素相比,起效更快,持续作用时间更短,用药后可迅速控制机体代谢,延缓并发症发生和进展[15-17]。
在本次研究中,对照组给予生物合成人胰岛素治疗,治疗组给予门冬胰岛素治疗,结果显示,治疗组治疗后的FPG、2hPG、HbA1c均低于对照组。提示门冬胰岛素对血糖水平的控制效果更为突出。考虑与门冬胰岛素药效作用发挥快、机体吸收利用率高,用药后可迅速达到血药浓度峰值有关。同时,治疗组发生剖宫产、流产、早产、巨大儿、新生儿窘迫、黄疸等不良妊娠结局的概率低于对照组。门冬胰岛素和生物合成人胰岛素相比,药效发挥更快,3~5 min起效。餐前、餐后均可进行注射,不会因注射部位不同而产生不同效果,进入人体后,在短时间内就可以达到血药浓度融合的顶峰,药效较稳定,可维持3 h左右。生物合成人胰岛素是一种短效胰岛素制剂,一般在用药30 min后才会起效,速度较慢,用药后2~4 h才会到达血药浓度融合高峰期,药效较长,可以维持6~8 h,但容易发生餐前低血糖和夜间低血糖[18-19]。门冬胰岛素是一种被国家批准的能够有效治疗妊娠期糖尿病的胰岛素类药物,降糖效果明显,且不透过胎盘屏障,安全性较高。
门冬胰岛素用药后不会对孕妇及胎儿产生毒性作用,安全性高,可降低不良妊娠结局发生率,保障母婴健康。但值得注意的是,妊娠期糖尿病患者胰岛素治疗为长期过程,注射位置应在同一区域内轮换。且用药后应在10 min内进食含有碳水化合物的食物,补充机体糖分需求。
综上所述,与生物合成人胰岛素相比,门冬胰岛素对改善妊娠期糖尿病患者的血糖水平效果更为突出,可改善母婴结局,安全性高。

