新生儿早期基础保健对产妇会阴侧切缝合疼痛及新生儿血容量的影响
李 悦,邹 运,任明保,韩翠存,肖 爽
1.首都医科大学附属北京妇产医院/北京妇幼保健院,北京 100026;2.应急总医院
随着中国人口政策的调整,越来越多的女性选择生育二胎乃至三胎,因此,自然分娩相较于剖宫产的优势愈发凸显,准备生育多胎的女性也更愿意选择自然分娩[1]。而对于既往接受过剖宫产的再孕母亲,剖宫产后阴道试产和剖宫产后阴道分娩的概念正逐渐被接受[2]。美国国立卫生研究院于2010 年的研讨会上讨论瘢痕子宫阴道试产的安全性和结局,最后达成共识[3]:阴道试产是许多有剖宫产史孕妇的合理选择,成功阴道分娩是降低剖宫产率的有效途径,并号召医疗机构提供瘢痕子宫阴道试产服务。基于上述原因,我国的自然分娩率逐年升高,随之而来的则是关于分娩过程中会阴裂伤、会阴侧切等伤口修补的诸多问题。其中备受病人诟病的就是伤口缝合疼痛,特别是深大的侧切伤口,缝合时的疼痛感给产妇造成了极大的不适和痛苦,甚至会影响她们再次怀孕时对分娩方式的选择。目前,我院的会阴侧切率维持在15%~20%的水平,而我国一些地区的会阴侧切率甚至可以达到40%~90%[3-4]。常规的镇痛方式是阴部神经阻滞结合局部浸润麻醉,但受限于麻醉者的经验和技术,以及产程进展速度和药物注射时机,往往镇痛效果并不理想。新生儿早期基础保健(early essential newborn care,EENC),是由世界卫生组织(World Health Organization,WHO)西太区率先提出将一系列有循证依据、可操作的新生儿综合干预技术。EENC 推荐的核心干预措施包括规范的产前母胎监测与处理、新生儿生后立即和彻底擦干、母婴皮肤接触(skin to skin contact,SSC)至少90 min 并完成第1 次母乳喂养、延迟脐带结扎(delayed cord clamping,DCC)等[5]。EENC 较国内现行的传统新生儿护理方式的不同点主要包含两大部分,即胎儿娩出后立即进行SSC 以及DCC。SSC 对新生儿,特别是早产儿的好处已有大量的文献报道,诸如降低新生儿死亡率、提高母乳喂养率、降低院内感染风险、促进新生儿神经发育[6-8]。DCC 即胎儿娩出后脐带搏动自行消失后再断脐,最近趋于一致的观点是DCC可以增加新生儿的血容量,提供免疫因子和干细胞,减少脑室内出血和因缺铁引起贫血的风险,提高早产儿脑组织氧浓度并改善其神经系统发育的结局等[9-14]。而目前关于EENC 对产妇的影响则关注较少。但在临床工作中发现,EENC 似乎可以使会阴侧切伤口缝合时产妇的痛感减轻,与医生和助产士的配合度提升,进而可能有助于加快缝合速度并减少伤口暴露时间,改善分娩体验。本研究采用随机对照试验,探讨EENC 对产妇会阴侧切伤口缝合疼痛等相关问题的影响,以期指导临床。
1 对象与方法
1.1 研究对象 纳入2020 年3 月—2020 年10 月在我院产房经阴道分娩并接受会阴侧切术的产妇。采用随机数字表进行随机编号,将参与者分为试验组和对照组。纳入标准:接受会阴侧切的产妇(我院行会阴侧切的指证为会阴组织弹性差、估计分娩时会阴撕裂不可避免者;因母儿有病理情况急需结束分娩者;产钳或胎头负压吸引器助产者;早产胎头明显受压者[15]);年龄18~40 岁;孕周为37~41 周;单胎妊娠者;意识清楚,并自愿参加研究。排除标准:新生儿娩出后存在窒息等不宜行皮肤接触者;死胎、死产者;下生殖道感染者;产妇孕期患严重妊娠并发症或合并症,经干预后症状控制欠佳者。本研究获得首都医科大学附属北京妇产医院伦理委员会批准(批准号:2019-KY-094-01)。
1.2 干预方法
1.2.1 试验组 产妇宫口开全,常规消毒铺单,行阴部神经阻滞和局部浸润麻醉,待胎儿娩出后用洗耳球经口鼻吸出黏液后立即进行母婴皮肤接触,给予新生儿保暖。待脐带搏动自行消失再进行脐带结扎。新生儿仍继续进行皮肤接触90 min 以上。胎盘娩出后助产士常规进行会阴侧切伤口缝合。
1.2.2 对照组 产妇宫口开全,常规消毒铺单,行阴部神经阻滞和局部浸润麻醉,胎儿娩出后即刻断脐,并将新生儿移至辐射台保暖;胎盘娩出后缝合会阴侧切伤口,缝合后再行母婴皮肤接触。
1.3 观察指标 ①主要指标:缝合伤口时疼痛程度。根据WHO 疼痛分级标准[16],采用数字评分法(Numerical Rating Scale,NRS)即用数字代替文字表示疼痛的程度,按0~10 分评估疼痛程度。0 分表示“无痛”,10 分表示“剧痛”,病人选择1 个数字代表其评分时的疼痛强度。视觉模拟评分法(Visual Analogue Scale,VAS)由一条长100 mm 的直线组成,一端标为0 mm 表示“无痛”,另一端标为100 mm 表示无法忍痛的疼痛,病人将自身感受的疼痛强度标记在直线上,0 mm 点到标记点的长度代表其疼痛水平。主诉疼痛分级法(Verbal Rating Scale,VRS)的疼痛分类为无痛、轻度疼痛、中度疼痛、重度疼痛、极重度疼痛,病人选择1 个最能代表其疼痛水平的形容词。面部疼痛表情量表(Faces Pain Scale-Revised,FPS-R)由6 个不同表情的脸谱组成,最左端的脸谱代表“无痛”,最右端代表最强烈的疼痛,1~6 分别对应6 个脸谱。②次要指标:产妇配合度、会阴切口愈合情况、产后6 h 尿潴留情况、产妇产前产后血容量变化、新生儿血红蛋白含量。会阴切口愈合判断标准,甲级愈合为会阴切口愈合良好,无红肿、无硬结;乙级愈合为会阴切口有炎症反应,有红肿、硬结、血肿,无化脓;丙级愈合为切口化脓,需要做切开引流处理等。产妇配合度判断标准:主动配合为无大声喊叫、无反复扭动身体等动作,可以遵医嘱配合缝合操作;不配合为非主动配合。尿潴留为产后6 h 后未能自行排尿,经温水冲洗会阴等诱导无效者。产妇血容量变化采用比色法进行测量,即产前1 周内与产后24 h后(未输血)血红蛋白的差值。新生儿血红蛋白含量:分娩后断脐前,采集胎儿端脐动脉血,行血气分析,记录血红蛋白含量。
1.4 质量控制 为尽量降低施术者技术水平对研究结果的干扰,本次研究选择在临床一线工作10 年以上,并接受标准化培训的助产士参与研究。两组均采用相同缝合方法,按常规用WP9962 薇乔线(2-0),间断缝合阴道黏膜、肌层、表皮。进行疼痛评分及产妇配合度评价时均由第3 人操作。为避免分娩镇痛可能对缝合痛感的影响,本研究根据是否接受分娩镇痛对疼痛评分数据进行了亚组分析。
1.5 统计学方法 采用SPSS 23.0 统计软件进行数据的处理和分析。定性资料用频数、百分比(%)表示,分类变量组间比较采用χ²检验;定量资料用均数±标准差(±s)表示,首先采用柯尔莫戈洛夫-斯米诺夫(K-S)检验结合图形法判断是否服从或近似服从正态分布;服从正态分布的定量资料采用t检验,不服从正态分布的定量资料和有序多分类资料采用秩和检验进行比较。以P<0.05 为差异有统计学意义。
2 结果
2.1 两组一般情况比较 2020 年3 月—2020 年11 月,共纳入160 例产妇,其中因产后进行输血、产后血常规数据丢失或中途退出研究等原因剔除31 例,最终纳入并分析试验组65 例、对照组64 例。
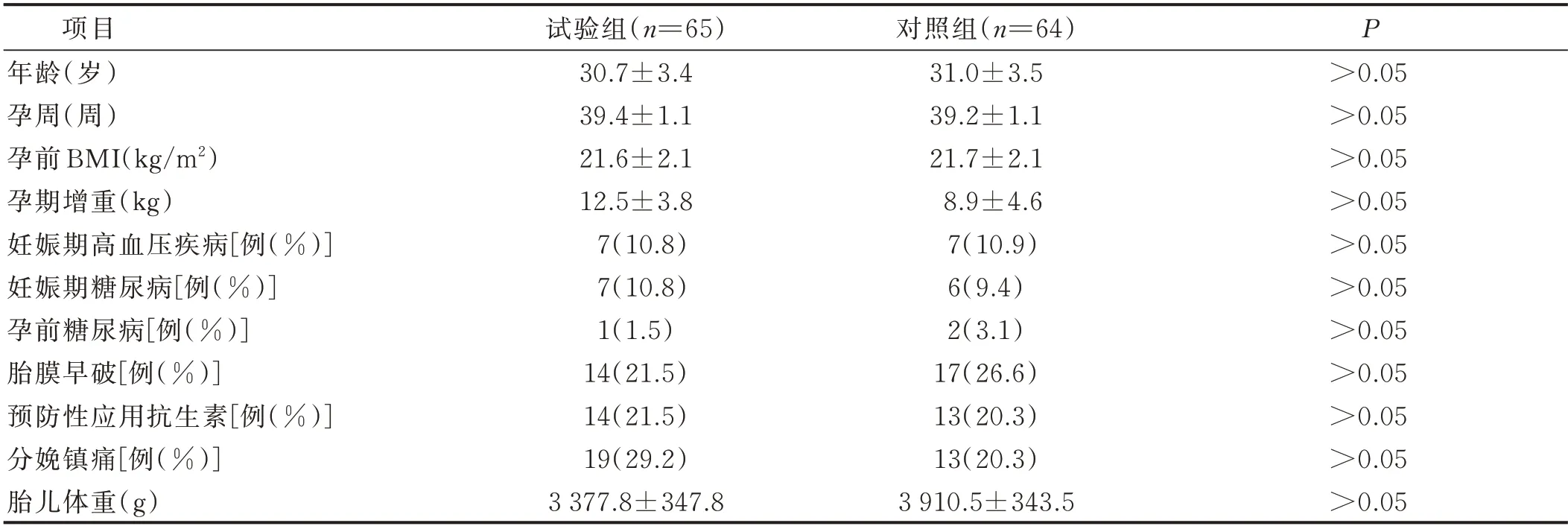
表1 两组一般情况比较
2.2 两组侧切伤口缝合过程中疼痛情况比较(见 表2~表4)

表2 两组侧切伤口缝合疼痛评分比较

表3 两组未行分娩镇痛产妇侧切伤口缝合疼痛评分比较

表4 两组行分娩镇痛产妇的侧切伤口缝合疼痛评分比较
2.3 两组产妇缝合时与助产士的配合度比较 缝合时,92.3% 的试验组产妇与助产士配合,对照组中75.0%的产妇可以配合,试验组配合率高于对照组,差异有统计学意义(χ²=7.088,P<0.01)。
2.4 两组产后6 h 尿潴留发生率比较 试验组产妇产后尿潴留发生率为1.5%,低于对照组(10.9%),差异无统计学意义(P>0.05)。
2.5 两组会阴切口愈合情况比较 试验组伤口甲级愈合率为95.4%,乙级愈合2 例,丙级愈合1 例(表现为伤口化脓);对照组伤口甲级愈合率为92.2%,乙级愈合4 例(表现为伤口红肿硬结),丙级愈合1 例(表现为伤口化脓)。两组伤口甲级愈合率比较差异无统计学意义(χ²=0.150,P=0.698)。
2.6 两组产妇血容量变化比较(见表5)

表5 两组产妇血容量(血红蛋白)变化比较 单位:g/L
2.7 两组新生儿血红蛋白含量比较(见表6)

表6 两组新生儿血红蛋白含量比较 单位:g/L
3 讨论
EENC 相较于我国多数地区现行的传统新生儿护理具有诸多优势,而两者的主要区别在于DCC 和SSC。现有研究认为,DCC 能够增加新生儿血容量,减少新生儿贫血及铁元素缺乏引起的相关并发症,显著降低早产儿脑室内出血,改善早产儿神经系统的发育情况[17-18]。另一方面,能够缩短足月产妇第三产程,减少出血量[19-20];SSC 具有诸如降低新生儿死亡率、提高母乳喂养率、降低院内感染风险、促进新生儿神经发育等优势,但关于EENC 对产妇会阴伤口缝合疼痛的影响及对母亲产前产后血容量变化的研究较少[21]。目前,在进行会阴侧切术之前,常规采用阴部神经阻滞配合局部浸润麻醉,以到达减轻疼痛的目的。但是在临床实践中,产妇的麻醉效果往往不理想,这主要受限于注射时机、注射部位和注射手法的准确程度。会阴部较敏感,较差的镇痛效果会导致缝合疼痛影响产妇不能够较好地配合产科医生或助产士进行缝合操作,进而增加缝合操作和伤口暴露的时间,甚至可能会影响伤口愈合和整体的分娩体验。在临床工作中发现,在执行EENC 的产妇中,伤口缝合时产妇似乎更能耐受这种缝合疼痛。
基于上述发现,本研究采用目前国际通用的疼痛评定标准[16,22],即NRS、VAS、VRS、FPS-R 4 种评价方法对镇痛效果进行研究。结果显示,EENC 可以减轻会阴侧切伤口缝合时的疼痛,并在一定程度上提高产妇缝合时的配合度。本研究结果显示,两组产妇侧切伤口愈合不良率和产后尿潴留发生率差异无统计学意义,这可能与样本量有限相关,扩大样本量后可能可以观察到不同的结果。为了避免分娩镇痛对于结果的影响,本研究对接受分娩镇痛和未接受者分别进行了亚组分析,而结果仍显示试验组较对照组产妇疼痛程度更低。另外,本研究根据产妇血常规和新生儿脐动脉血气分析结果可以观察到,在对产妇分娩前后血容量改变无明显影响的情况下,采用EENC 的新生儿血容量更高,这也印证的先前的一些研究结果[12-13,19-20]。缓解疼痛可以使产妇紧张情绪得到放松,能够更好地配合术者,手术视野暴露清楚,利于产科医生或助产士缝合操作更加快速地完成,进而可能会减少切口出血量,缩短伤口的暴露时间,降低感染的风险,改善切口的愈合情况。因此,该方法对接受会阴侧切的产妇产后恢复起到了积极的作用,提高了产妇满意度,体现了人性化服务理念,更好地满足产科新观念对医务人员新的技术要求。
导致伤口疼痛的机制有多种,会阴侧切伤口的疼痛主要可能与损伤和炎症反应相关[23]。EENC 镇痛机制可能为:首先,早期皮肤接触可以在缝合伤口时转移产妇的注意力,对疼痛关注减少;新生儿对母亲触觉的早期刺激,可以使产妇处于应激状态,导致去甲肾上腺素和某些多肽类物质释放,具有抑制损伤性疼痛传导的作用;延迟断脐则会将母体血液更多地输送至新生儿体内,使母体局部血容量一过性减少,进而刺激局部毛细血管收缩;收缩的毛细血管可以延缓伤口受损细胞释放的活性物质扩散,诸如钾离子、5-羟色胺、乙酰胆碱、缓激肽、组胺等,从而减轻炎症性疼痛。当然,具体的机制还需要在今后的工作中进一步完善。既往研究表明,由于子宫收缩、重力以及生理性胎盘输血等原因使得在分娩结束后一段时期内,新生儿仍然可以从胎盘中获得血液供应。足月妊娠的胎儿有20%~60%的血在胎盘中循环,甚至超过60%的血容量在胎盘中。通过延迟断脐,可以使得新生儿体内的血红蛋白得到很大程度的提高[24]。母体血容量为新生儿的10余倍,因此认为延迟断脐对于母体分娩前后血容量变化的影响微乎其微,而对于新生儿则可能有明显的影响,本研究结果也符合这一猜想。另外,对于新生儿血容量的增加有限,并未观察到存在新生儿红细胞增多症等疾病的发生,EENC 增加新生儿血容量的优势对于早产儿更具临床意义。
本研究存在一些局限性。由于我院对会阴侧切率的控制,样本量相对有限。但研究指标的结果在一定程度上证明了EENC 下侧切伤口缝合对产妇的痛感降低、产妇配合度的提高、新生儿血容量改善等均有一定积极作用。本研究针对EENC 这一概念进行研究,而并未将其中的某项操作进行单一对比,因此仅能说明该护理方式具有减轻会阴侧切缝合痛的作用。同时,本研究没有将缝合时间纳入研究,未能观察EENC对侧切缝合时间的影响。产后出血的影响因素很多,没有仅针对侧切伤口出血的计量方法,因此EENC 对于伤口出血的影响也未能进行探讨。此外,在进行干预时,对术者和产妇均不能设置盲法,在一定程度上会导致“霍桑效应”,而使得结果受到影响。但是在研究开始前,由于不确定该研究会对疼痛产生正向还是负向的影响,本研究在取得知情同意时,仅对病人交代该操作可能会影响缝合疼痛,而正向或者负向影响尚不确定,这在一定程度上可以减少“霍桑效应”。
综上所述,EENC 可以减轻自然分娩时会阴侧切伤口缝合时的疼痛感,提高产妇与医务人员的配合度。同时,EENC 还可以在不明显影响母体分娩前后血容量的情况下,有效增加新生儿体内的血红蛋白含量。对新生儿好处诸多,方法简单易于掌握,且更加注重对产妇的人文关怀。建议对需要接受会阴侧切缝合的产妇进行EENC,改善自然分娩体验。

