帕金森病睡眠障碍与认知障碍关联性研究☆
胡运新 孙永奇 李璇 徐炎钟 成丽娜
帕金森病(Parkinson disease,PD)患者睡眠障碍的发生率达60%~98%,是PD常见的非运动症状之一,常作为其首发症状出现[1-3]。睡眠和觉醒的调节依赖于多个大脑区域和不同神经递质的综合功能,其中涉及多巴胺、5-羟色胺和去甲肾上腺素能等多种PD相关神经递质[4-5]。上述神经递质除了调控睡眠障碍,还可能与PD认知功能障碍相关[5-8]。认知功能包括视空间、执行功能、注意力、定向力和计算力等。已证实睡眠障碍与认知功能障碍及其他非运动症状发生密切相关[7-8],但其在PD合并认知功能障碍中的作用,及与具体认知功能维度的关系尚不明确。PD患者睡眠障碍的类型包括失眠、白天嗜睡障碍、睡眠相关呼吸障碍、昼夜节律障碍、睡眠相关运动障碍和嗜睡等[2,7-10]。上述睡眠表型的异质性也可能与PD认知功能改变有关。针对上述问题,本研究进行深入探索,明确PD睡眠障碍和认知功能障碍的关系,以期为PD的病情评估提供参考。
1 对象与方法
1.1 研究对象 纳入2018年9月至2020年1月在本院住院的初次诊断PD患者。纳入标准参考2016版中国帕金森病的诊断标准[11]。其中,PD综合征必备运动迟缓和至少存在静止性震颤、肌强直中的1项;Hoehn-Yahr分期1~3期;在诊断PD综合征基础上,满足临床确诊的帕金森病需具备:不存在绝对排除标准;至少存在2条支持标准;没有警示征象;具体见参考文献[11]。此外,入选患者需满足病历资料完善。排除标准:非原发性PD患者;合并阿尔茨海默病及其他神经系统退行性疾病患者;合并精神障碍疾病患者;近期服用抗PD、改善睡眠或认知功能等药物;酒精及药物依赖患者。
1.2 方法
1.2.1 临床分组 记录PD患者的年龄、性别和病程。采用PD睡眠量表(Parkinson disease sleep scale,PDSS)评估患者睡眠状况。PDSS量表包含6个领域的15个条目,内容涉及总体夜间睡眠质量、夜间不宁腿、夜间精神障碍、夜尿、夜间运动症状和日间嗜睡。每个条目1~10分,评分越高,睡眠质量越高。参考PDSS结果将患者分为:帕金森病睡眠障碍组(PD-sleep disorder group,PD-SD组),标准为PDSS<90分,或PDSS条目1、3、14和15评分<6分;帕金森病无睡眠障碍组(PD-non sleep disorder group,PD-NSD组),标准为PDSS≥90分。
1.2.2 评估量表 根据帕金森病统一评分量表(unified Parkinson’s disease rating scale,MDS-UPDRS)评分、Hoehn-Yahr(H-Y)分期对PD患者的运动症状严重程度进行评估。MDS-UPDRS III用于评估PD患者的日常生活能力。
采用简易精神状态检查量表(mini-mental state examination,MMSE)、蒙特利尔认知评估量表(Montreal cognitive assessment scale,MoCA)、Stroop色词测验(Stroop color word test,SCWT)、言语流畅测验(verbal fluency test,VFT)、数字广度测验(digit span test,DST)对患者认知功能进行评估。测试内容包括定向力、记忆力、注意力、计算力、执行能力、语言能力和视空间能力等。MoCA≥26分患者为认知功能正常,而MoCA<26分患者为认知功能障碍。
采用汉密尔顿抑郁量表(Hamilton depression scale,HAMD)、汉密尔顿焦虑量表(Hamilton anxiety scale,HAMA)对患者抑郁、焦虑情绪进行评估。HAMD采用17项版本,总评分7~17分为可能有抑郁症状,总评分>17分为明显抑郁症状。HAMA采用14项版本,总评分≥14分为肯定有焦虑,总评分>7分为可能有焦虑。
1.3 统计学方法 采用SPSS 23.0进行统计学分析。计数资料组间比较采用χ2检验;符合正态分布的计量资料组间比较采用t检验;非正态分布计数资料采用Mann-WhitneyU检验。分别采用Pearson相关及Spearman相关进行相关分析。多变量间的相关性分析采用logistic回归分析。检验水准α=0.05。
2 结果
2.1 临床病例特点 共有111例PD患者纳入研究。PD-SD组86例,PD-NSD组25例,睡眠障碍发生率77.5%。PD-SD组平均年龄稍大于PD-NSD组,差异无统计学意义(P>0.05);性别比例、发病年龄、疾病病程、学历分布上,两组间差异无统计学意义(P>0.05)。与PD-NSD组相比,PD-SD组的MDSUPDRS评分总分及各部分评分均较高,其中,UPDRS II增高具有统计学意义,两组间的H-Y分期无差异。在睡眠质量上,PD-SD组的PDSS总分及条目1、3、14及15评分显著降低。见表1。

表1 临床患者资料基本信息
2.2 认知功能评估 PD-SD组HAMA、HAMD评分显著高于PD-NSD组(P<0.01)。与PD-NSD组相比,PD-SD组的MMSE、MoCA评分显著降低(P<0.05),见表2。PD-SD组SCWT卡片A、B、C所用时间均较PD-NSD组长,其中卡片A用时差异具有统计学意义(P<0.01);两组间VFT、DST评分差异无统计学意义(P>0.05),见表2。在MoCA量表各维度中,PD-SD组与PD-NSD组相比,视空间执行功能、注意力、定向力得分显著降低(P<0.05),命名、记忆、语言、抽象能力评分差异无统计学意义(P>0.05),见表3。
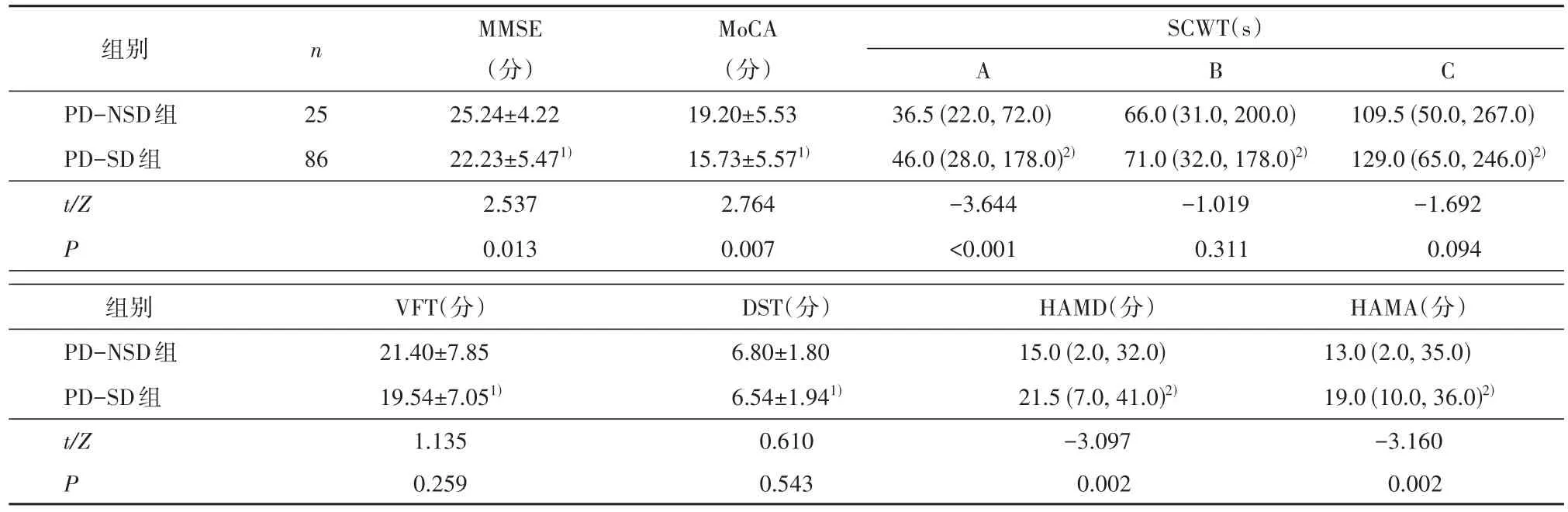
表2 认知功能与情绪相关量表评分

表3 MoCA量表测评
2.3 睡眠障碍和认知功能相关性分析 相关分析结果提示年龄(r=-0.282,P=0.003)、H-Y分期(r=-0.208,P=0.029)、HAMA评分(r=-0.578,P<0.001)、HAMD评分(r=-0.587,P<0.001)与PD患者出现睡眠障碍相关。应用logistic回归分析PD患者伴睡眠障碍的危险因素,将是否出现睡眠障碍(PDSS总评分<90)作为因变量,性别、年龄、病程、学历、H-Y分期、HAMA和HAMD评分作为自变量引入方程中,结果显示:HAMA评分(P=0.043)是PD患者发生睡眠障碍的危险因素,见表4。

表4 logistic回归分析睡眠障碍和认知功能的危险因素
认知功能障碍的发生率在PD-SD组为76.7%(66/86),在NPD-SD组为36.0%(9/25),两组间的差异具有统计学意义(χ2=14.670,P<0.001)。相关分析结果提示性别(r=-0.403,P<0.001)、年龄(r=-0.463,P<0.001)、学历(r=0.586,P<0.001)、H-Y分期(r=-0.294,P=0.002)、HAMA评分(r=-0.304,P=0.001)、HAMD评分(r=-0.278,P=0.003)、PDSS评分(r=0.260,P=0.006)与PD患者出现认知功能障碍相关。应用logistic回归分析PD患者认知功能障碍的危险因素,将是否认知功能障碍(MoCA评分<26)作为因变量,性别、年龄、病程、学历、H-Y分期、HAMA、HAMD评分和PDSS睡眠总评分等作为自变量引入方程中,结果显示:HAMD(P=0.047)和PDSS评分(P=0.034)是PD认知功能障碍发生的危险因素,见表4。
3 讨论
PD主要是累及黑质纹状体的运动障碍性疾病,但是非运动症状如睡眠障碍、嗅觉障碍、自主神经功能障碍、认知及神经精神症状等也很常见[1-3]。非运动症状可出现在PD病程的任何阶段,可比运动症状早10~20年作为首发症状出现,如睡眠障碍中的快速动眼睡眠障碍(rapid-eye-movement sleep behavior disorder,RBD)[1-3,5]。研究表明,超过 80%的RBD患者最终发展为PD[12]。除了RBD外,常见的睡眠行为紊乱包括失眠、白天过度嗜睡、异态睡眠等,严重影响PD患者的生存质量[12-18]。为了更好地评估PD睡眠障碍的问题,研究者开发出了PD睡眠量表,即PDSS,专用于评估PD患者的睡眠状况[12]。基于匹兹堡睡眠质量指数(Pittsburgh sleep quality index,PSQI)的研究在110例PD患者中,发现高达98例(占89.1%)伴发睡眠障碍(PSQI评分≥5分),只有12例(占11.9%)睡眠正常(PSQI评分<5分)[19]。本研究纳入111例PD患者,采用PDSS量表评估,发现86例符合睡眠障碍的评分标准(PDSS<90分),PD患者伴有睡眠障碍发生率达77.5%,与其他研究报告的60%~98%发生率基本一致,高于普通老年人出现睡眠障碍的发生率。PSQI和PDSS量表的侧重点不同,这是本研究PD伴睡眠障碍发生率与PSQI量表研究结果有差异的原因之一。PSQI曾广泛用于PD患者整体睡眠障碍的评价,其侧重于评价睡眠习惯,缺乏评估睡眠障碍形式和白天过度嗜睡的内容;PDSS更专注于评估PD患者夜间症状对睡眠的影响,尤其关注入睡困难、频繁觉醒或早醒等失眠内容[16]。因此,现临床多用更有特异性的PDSS量表评估PD患者睡眠。
目前认为,除PD病理因素影响外,其他包括多巴胺能药物、生活方式和冲动控制障碍等也可影响PD患者睡眠障碍的发生发展[2,20-23]。PD患者神经递质除了多巴胺外,5-羟色胺和去甲肾上腺素能等多种与睡眠-觉醒周期调节相关的递质系统也出现紊乱,这可能是PD患者好伴发睡眠障碍的病理基础[4,22-24]。本研究证实,PD患者比正常老年人具有更高的睡眠障碍发生率,且伴发睡眠障碍的PD患者MDS-UPDRS评分总分及各部分评分均有增高趋势,其中,UPDRS II评分增高具有统计学意义,提示PD伴睡眠障碍患者的运动症状更严重。一项采用PSQI量表的研究表明,PD患者PSQI评分与UPDRS评分、H-Y分期呈显著正相关[20]。这与本研究基于PDSS量表的UPDRS II评分的分析类似。基础研究认为,中脑多巴胺能神经元变性与觉醒相关的上行性网状激活系统有关,当包含睡眠相关核团的网状激活系统受损时,PD中多巴胺能神经元变性程度已较为严重[7]。此外,睡眠障碍的出现预示着PD患者伴发更多非运动症状,包括抑郁、焦虑、认知功能下降和疲劳加剧等[1]。本研究也证实,PD伴睡眠障碍患者较正常睡眠患者MMSE、MoCA评分更低,而HAMA、HAMD评分更高,提示睡眠障碍容易伴随认知功能下降、焦虑抑郁情绪出现,除了睡眠-觉醒系统受损的因素,心理精神因素也参与睡眠障碍的出现。综合上述运动症状和非运动症状的结果,提示睡眠障碍可一定程度反映PD疾病进展。
PD患者出现认知功能障碍多表现在视空间、执行功能、注意力、定向力等功能域[21,25-27]。针对睡眠障碍中最为常见的失眠,其与认知功能障碍的关系尚不明确[11]。流行病学调查发现罹患失眠或服用安眠药的老年患者,随访3年期内发生痴呆的风险高2倍;但意大利一项纳入大于65岁老年群体的研究认为失眠与认知功能障碍或痴呆无关[22-23]。在PD研究中,PD伴认知功能障碍患者较认知功能正常患者更容易出现睡眠障碍[7]。考虑到睡眠障碍如RBD可能比PD运动症状更早出现,分析PD伴睡眠障碍者的认知功能障碍变化规律的研究也有意义。一项纳入174例PD患者的临床研究表明,伴RBD的PD患者更容易出现认知功能下降[12];另一项研究表明,伴RBD的PD患者往往记忆力、执行力及视空间能力更差[25]。其他睡眠障碍形式,如白天嗜睡、疲劳等也会增加PD患者出现认知功能障碍的风险[7]。本研究也发现,衰老和睡眠质量下降与PD认知功能障碍相关。有推测,这可能与PD相关多巴胺能神经元丢失以及路易体在脑干、基底节、下丘脑沉积有关,这些脑区负责睡眠-觉醒调节以及认知功能,例如注意力、执行功能和记忆等。神经影像学研究显示,PD患者额叶脑血流量减少,纹状体、丘脑、扣带回和杏仁核中5-羟色胺转运蛋白结合减少,和尾状和岛中多巴胺摄取减少,上述脑区与白天嗜睡、疲劳有关,也与调节注意力、执行力、记忆力和视觉空间等认知功能的脑区重叠[27-30]。综上所述,PD患者出现睡眠障碍很可能是伴发认知功能障碍的信号或诱因。

