按病种分值付费下糖尿病患者住院费用分析
——以广州市某三甲医院为例
刘 青 黄珊珊 陈维雄 李观海 冯慧莹 陈 亮
(1 广东省人民医院 广州 510080;2 广东省结核病控制中心 广州 510630)
按病种分值付费(DIP)是我国首创的医保支付方式,可应用于医保支付、基金监管、医院管理等领域。2020年10月,国家医保局发布《区域点数法总额预算和按病种分值付费试点工作方案》,要求各试点地区在2021年年底前,按病种分值付费进入实际付费阶段,并于11月公布了71 个试点城市[1,2]。
广州市于2018年1月1日开始全面实施住院费用按病种分值付费,形成了“总额预算、病种赋值、月底结算、年度清算”的管理机制[3]。目前关于DIP 实施效果评价的研究较少,几乎没有通过住院患者真实数据开展实证分析的研究。本文从糖尿病这一常见病种出发,通过对比分析实施DIP 前后相关费用、住院日等的变化,对DIP 的实施效果进行评价,为推行DIP 制度提供实践证据。
1 资料与方法
1.1 数据来源
选取广州市某三甲医院参加基本医疗保险的糖尿病住院患者医保报销资料,患者诊断为2 型糖尿病伴有多个并发症(ICD 编码为E11.7),操作名称为“保守治疗(含简单操作)”,研究周期为2016年6月1日至2020年12月31日。其中2016年6月1日—2017年12月31日为未实施DIP 阶段,2018年1月1日—2020年12月31日为实施DIP 阶段。
1.2 变量选取
本研究的被解释变量为糖尿病患者的例均总住院费用、例均自付费用、例均自付费用占比、平均住院日以及住院费用构成。由于患者的医疗费用受人口、社会经济特征等因素的影响[4,5],本研究参考相关研究以及医保数据库中样本特征的可得性,最终选择性别、年龄、医疗保险类型、是否手术4 个指标作为控制变量。
1.3 统计方法
本研究以3%的年贴现率将各年所有费用数据贴现为2021年费用数据。对服从正态分布的定量资料采用均数±标准差描述;对偏态分布的资料采用中位数(四分位间距)描述;采用单因素分析实施DIP 前后糖尿病住院患者的相关费用及平均住院日的差异,再采用广义线性模型分析是否实施DIP 对糖尿病住院患者的例均总住院费用、例均自付费用、例均自付费用占比和平均住院日的影响。回归方程如下:
Yi=β0+β1DIP+β2Agei+β3Sexi+β4Insurancei+β5Operationi+ε
其中,Yi表示住院患者例均总住院费用、例均自付费用、例均自付费用占比和平均住院日;i 表示患者,β1为研究变量,具体赋值为实施DIP 支付结算方式前值为0,实施后值为1;β2-β5分别代表控制变量:性别、年龄、医疗保险类型、是否手术;ε 代表误差项。
所有数据采用SPSS 25.0 和SAS 9.4 软件进行统计分析,检验水准α 为0.05,均采用双侧检验。
2 结果
2.1 研究对象一般特征
本研究共纳入345 名糖尿病住院患者医保报销资料,其中未实施DIP 阶段患者119 名,占34.5%;实施DIP 支付制度后的患者226名,占65.5%。结果显示,实施DIP 支付制度前后,纳入比较的糖尿病住院患者在性别、年龄、医疗保险类型及是否手术上的差异均无统计学意义(p>0.05),两组具有可比性(见表1)。

表1 研究对象一般特征
2.2 住院费用及平均住院日变化情况
2.2.1 单因素分析结果。本研究对实施DIP 支付制度前后糖尿病住院患者的例均总住院费用、例均自付费用、例均自付费用占比及平均住院日进行单因素分析。结果显示,实施DIP 支付制度后,一方面降低了患者例均总住院费用(从11090 元降低至9878 元),在一定程度上实现了糖尿病住院患者住院费用的合理控制;另一方面也降低了患者例均自付费用(从3334 元降低至2917 元),减轻了糖尿病住院患者的费用负担。在例均自付费用占比和平均住院日的比较中,是否实施DIP 支付制度显示无统计学差异(见表2)。
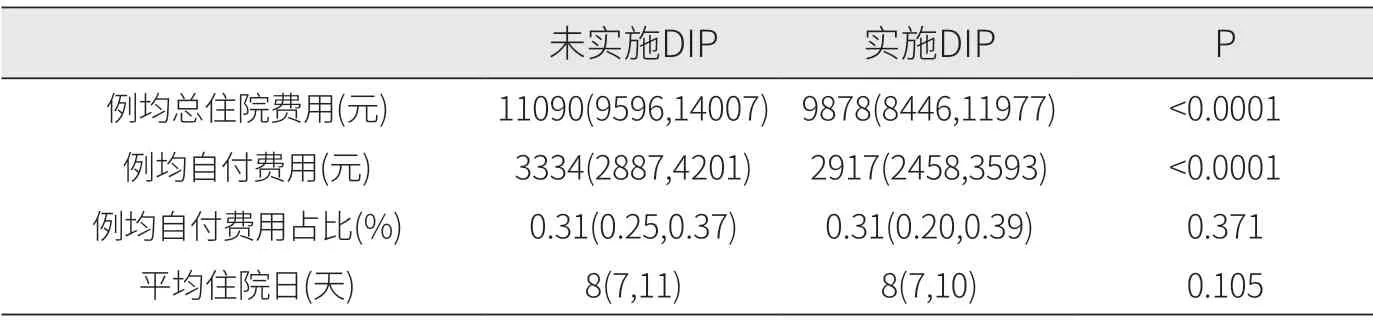
表2 DIP 实施前后糖尿病患者住院费用及平均住院日情况
2.2.2 广义线性模型分析结果。基于广义线性模型,本研究将性别、年龄、医疗保险类型、是否手术等可能与医疗花费和平均住院日有关的4 个变量作为控制变量,依次以糖尿病住院患者例均总住院费用、例均自付费用、例均自付费用占比和平均住院日为因变量进行回归分析,并根据贝叶斯信息准则选择拟合最优的模型。模型结果显示,以未实施DIP 支付制度为参照组,实施DIP 支付制度后,糖尿病住院患者例均总住院费用下降6.5%,患者例均自付费用下降11.1%,例均自付费用占比下降1.3%。模型结果进一步表明,在对平均住院日无显著影响的情况下,DIP 支付制度的实施可有效控制糖尿病住院患者医疗费用,在节省医疗资源的同时减轻了患者费用负担(见表3)。

表3 DIP 实施对糖尿病患者住院费用影响的广义线性模型分析
2.3 住院费用构成变化情况
本研究采用单因素分析进一步对实施DIP 支付制度前后糖尿病住院患者的费用构成进行组间比较。结果显示,实施DIP 支付制度后,糖尿病患者例均总住院费用的降低主要体现为西药费、化验费和材料费的降低(p<0.05),三类费用分别从1985 元、4459 元和556 元降低至1284 元、3814 元和277 元。在治疗费及其他费用上,实施DIP 后则有所增加,其中治疗费从238 元增加至297 元,其他费用从213 元增加至250 元(见表4)。

表4 DIP 实施前后糖尿病患者住院费用构成情况
3 讨论
3.1 实施DIP 有利于提高医院自主控费的积极性
实施DIP 支付制度后,糖尿病住院患者例均总住院费用下降,且主要体现在西药费、化验费及材料费的降低上,原因可能是:在DIP支付方式下,药品费用、耗材费用等转变为医疗机构的成本,为妥善应对支付方式改革,医疗机构必须促进医生合理用药、规范检查以控制相关医疗成本,进而促进了患者例均总住院费用的下降。据调查报道[6],医院在实施DIP 支付制度之后,及时对医生组织了各项业务培训,明确政策要求,规范医生诊疗行为,实现了患者总住院费用的合理控制。有研究者[7]也提出与本研究结果一致的观点:在DIP 支付制度下,拨付的医保基金总额固定,医院根据自身病种总点数和实际费率获得医保基金的补偿,由于各医院收治的疾病类型相对稳定,获得补偿总额的波动较小,为提高医疗效率,各医院必须采取降低患者平均住院费用等措施,以获得更好的效益。
3.2 DIP 的实施有利于减轻糖尿病患者自付负担
本研究的广义线性模型分析结果表明,实施DIP 支付制度后,在例均总住院费用降低的情况下,糖尿病住院患者例均自付费用下降幅度达11.1%,例均自付费用占比下降1.3%,提示DIP 支付制度的实施有利于减轻糖尿病患者的费用负担。这与银川市某三甲医院实施DIP 后胰岛素依赖型糖尿病患者人均费用降低结果相一致[8]。有研究者表示[9],DIP 支付制度的实施促使医疗机构采用并优化临床路径,提升服务效率,通过合理检查、合理用药降低医疗费用,进而有效减轻住院患者经济负担。本研究应用医院真实数据所得结果与其他研究者的理论一致[3,10],进一步表明DIP 支付方式有利于减轻患者费用负担,具有实际推广意义。
4 小结
综上,DIP 支付制度的实施可有效控制糖尿病患者例均总住院费用的增长,减少西药费、化验费和材料费等成本,有利于减轻患者个人住院费用负担。在广州市全面推行的DIP 支付制度可为全省或全国提供重要的政策参考依据。此外,本研究也存在一定的局限性,仅对某三甲医院糖尿病住院患者的医保报销资料进行分析,缺乏对不同病种及其他级别的医院医保报销资料的分析比较,未来需纳入更多不同级别医院、不同病种的数据进行分析,进一步探索DIP 支付制度的实施效果。

