不同胸腔镜手术治疗非小细胞肺癌对术后血清炎症因子和氧化应激水平及肺功能的影响
李奎,范国华,王志维
(1.宜昌市夷陵医院胸心血管外科,湖北 宜昌 443100;2.武汉大学人民医院胸外科,湖北 武汉 430060;3.武汉大学人民医院心血管外科,湖北 武汉 430060)
肺癌是全球男性癌症相关死亡的主要原因,也是全球女性癌症相关死亡的第二大原因[1]。2015年,中国肺癌新增73.3万,死亡61万,肺癌在恶性肿瘤的发病率和病死率均居全国首位,非小细胞肺癌是肺癌的主要亚型,占所有肺癌病例的80%以上[2]。目前对可切除的肺癌,手术仍是首选治疗手段。胸腔镜手术(video-assisted thoracic surgery,VATS)自20世纪90年代以来得到广泛应用,已成为早期非小细胞肺癌的标准治疗方法,具有切口小、胸壁损伤小及术后疼痛少等优点[3]。根据VATS切口不同,以往多采用胸腔镜辅助小切口(video-assisted mini-thoracotomy,VAMT)肺叶切除术治疗非小细胞肺癌[4]。单操作孔胸腔镜手术(single port video-assisted thoracoscopic surgery,SPVATS)是一种新兴的手术方法,与常规胸腔镜手术相比,SP-VATS肺叶切除术在非小细胞肺癌手术中具有更好的安全性和有效性[5]。本研究旨在探究SP-VATS及VAMT手术对非小细胞肺癌的疗效及术后炎症因子、氧化应激指标和肺功能的影响,现报道如下。
1 资料与方法
1.1 临床资料 回顾性分析2019年1月至2020年11月于本院接受胸腔镜手术治疗的71例非小细胞肺癌患者的临床资料,其中40例行SP-VATS术(SPVATS组),31例行VAMT术(VAMT组)。SP-VATS组男28例,女12例;平均年龄(57.57±7.91)岁;临床分期:Ⅰ期24例,Ⅱ期16例;肿瘤部位:左肺上叶12例,左肺下叶8例,右肺上叶10例,右肺中叶3例,右肺下叶7例。VAMT组男21例,女10例;平均年龄(56.70±6.06)岁;临床分期:Ⅰ期18例,Ⅱ期13例;肿瘤部位:左肺上叶10例,左肺下叶4例,右肺上叶7例,右肺中叶2例,右肺下叶8例。两组年龄、性别、临床分期、肿瘤部位等临床资料比较差异无统计学意义,具有可比性。所有患者均对本研究知情同意并自愿签署知情同意书。本研究已通过本院伦理委员会审核批准。
纳入标准:活检确诊为非小细胞肺癌患者;肿瘤直径≤5 cm患者;影像学检查等未发现转移病灶患者;术前未行放化疗患者;术前肺功能检测或血气分析确定能耐受手术患者;术前血生化、凝血功能及大小便常规等检查无异常患者。排除标准:肿块侵犯≥2个肺叶或侵犯肺门根部或伴有胸膜广泛粘连、远端转移患者;有心、肺等其他重要脏器严重合并症患者。
1.2 方法 麻醉成功后,患者取健侧卧位,于患侧腋后第7肋间切开1.5 cm为观察孔,常规探查胸腔。VAMT组于患侧胸部腋前线第4或第5肋间切开5~8 cm为操作孔,胸腔镜下肺叶切除,并常规清扫淋巴结。SP-VATS组于患侧胸部腋中线第4或第5肋间切开3~4 cm进行肺叶切除,清扫淋巴结。放置胸管接闭式引流,胸腔内彻底止血后逐层关胸。
1.3 观察指标 ①比较两组术中相关指标,包括术中出血量及手术时间;②比较两组术后相关指标,包括术后引流时间、术后总引流量及下床活动时间;③比较两组血清炎症指标及氧化应激指标,收集所有患者术前1 d和术后7 d的晨起空腹外周静脉血,离心后收集血清、备检。采用欣博盛生物公司生产的ELISA试剂盒检测炎症指标[白介素-6(IL-6)、肿瘤坏死因子-α(TNF-α)和C反应蛋白(CRP)]及P物质,化学发光法测定血清皮质醇;④比较两组肺功能,采用德国耶格公司生产的肺功能仪检测患者术前1 d和术后1个月的肺功能指标[用力肺活量(FVC)、第1秒用力呼气容积(FEV1)和每分钟最大通气量(MVV)];⑤比较两组术后并发症,包括肺不张、肺部感染、房颤及肺漏气。
1.4 统计学方法 采用SPSS 19.0统计学软件分析数据,计量资料以“±s”表示,采用t检验,计数资料以[n(%)]表示,采用χ2检验,以P<0.05为差异有统计学意义。
2 结果
2.1 两组术中及术后相关指标比较 SP-VATS组术中出血量、术后总引流量均少于VAMT组,术后引流时间、下床活动时间均短于VAMT组,差异有统计学意义(P<0.05),见表1。
表1 两组术中及术后相关指标比较(±s)Table 5 Comparison of the rates of postoperative complicationbetween the two groups (±s)

表1 两组术中及术后相关指标比较(±s)Table 5 Comparison of the rates of postoperative complicationbetween the two groups (±s)
组别VAMT组(n=31)SP-VATS组(n=40)t值P值术中出血量(ml)210.39±67.51 169.42±41.12 7.321 0.007手术时间(min)151.43±41.67 138.22±35.02 1.454 0.462术后引流时间(d)5.34±2.34 3.17±1.81 6.319<0.001术后总引流量(ml)835.13±383.73 471.49±256.27 5.450 0.003下床活动时间(d)4.77±1.58 2.83±0.95 3.044<0.001
2.2 两组血清炎症指标变化比较 术后1 d,两组IL-6、TNF-α及CRP水平比较差异无统计学意义;术后7 d,SP-VATS组血清IL-6、TNF-α及CRP水平均低于VAMT组,差异有统计学意义(P<0.05),见表2。
表2 两组血清炎症指标变化比较(±s)Table2 Comparison of the changes of serum inflammatory indexes between thetwo groups(±s)

表2 两组血清炎症指标变化比较(±s)Table2 Comparison of the changes of serum inflammatory indexes between thetwo groups(±s)
注:IL-6,白介素-6;TNF-α,肿瘤坏死因子-α;CRP,C反应蛋白
组别VAMT组(n=31)SP-VATS组(n=40)t值P值IL-6(pg/L)术前1 d 14.55±5.32 12.28±4.12 0.400 0.255术后7 d 30.22±8.57 19.95±7.38 6.333<0.001 TNF-α(pg/L)术前1 d 21.20±4.43 23.11±4.55 0.444 0.439术后7 d 38.12±8.89 27.01±5.11 6.111<0.001 CRP(mg/L)术前1 d 5.06±1.17 5.10±1.20 0.432 0.422术后7 d 25.33±6.00 14.10±5.66 8.221<0.001
2.3 两组血清氧化应激指标变化比较 术后1 d,两组血清P物质及皮质醇水平比较差异无统计学意义;术后7 d,SP-VATS组血清P物质及皮质醇水平均低于VAMT组,差异有统计学意义(P<0.05),见表3。
表3 两组血清氧化应激指标变化比较(±s)Table 3 Comparison of the incidence of adverse reactions betweenthe two groups(±s)
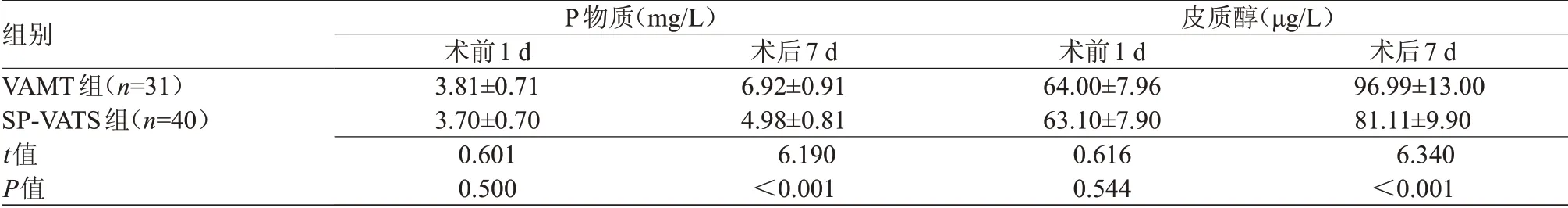
表3 两组血清氧化应激指标变化比较(±s)Table 3 Comparison of the incidence of adverse reactions betweenthe two groups(±s)
组别VAMT组(n=31)SP-VATS组(n=40)t值P值P物质(mg/L)术前1 d 3.81±0.71 3.70±0.70 0.601 0.500术后7 d 6.92±0.91 4.98±0.81 6.190<0.001皮质醇(μg/L)术前1 d 64.00±7.96 63.10±7.90 0.616 0.544术后7 d 96.99±13.00 81.11±9.90 6.340<0.001
2.4 两组肺功能变化比较 术后1 d,两组FVC、FEV1及MVV比较差异无统计学意义;术后1个月,SP-VATS组FVC、FEV1及MVV均高于VAMT组,差异有统计学意义(P<0.05),见表4。
表4 两组肺功能变化比较(±s)Table4 Comparison of the changes pulmonary function between the two groups(±s)
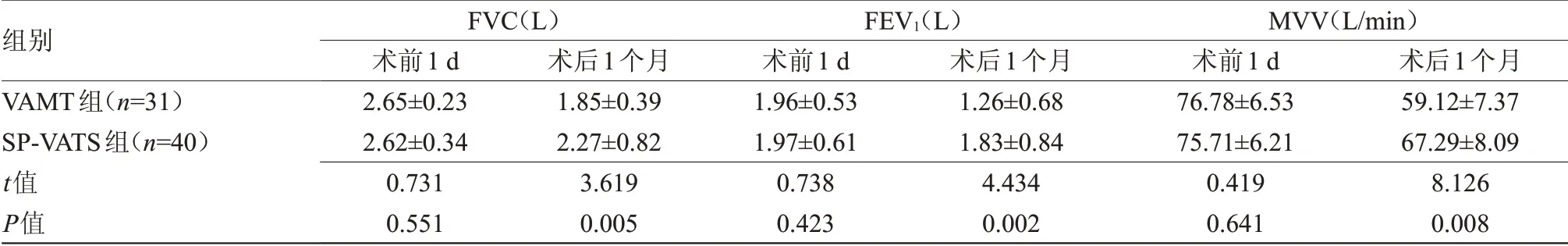
表4 两组肺功能变化比较(±s)Table4 Comparison of the changes pulmonary function between the two groups(±s)
注:FVC,用力肺活量;FEV 1,第1秒用力呼气容积;MVV,每分钟最大通气量
组别VAMT组(n=31)SP-VATS组(n=40)t值P值FVC(L)术前1 d 2.65±0.23 2.62±0.34 0.731 0.551术后1个月1.85±0.39 2.27±0.82 3.619 0.005 FEV 1(L)术前1 d 1.96±0.53 1.97±0.61 0.738 0.423术后1个月1.26±0.68 1.83±0.84 4.434 0.002 MVV(L/min)术前1 d 76.78±6.53 75.71±6.21 0.419 0.641术后1个月59.12±7.37 67.29±8.09 8.126 0.008
2.5 两组术后并发症发生率比较 SP-VATS组术后并发症发生率为7.50%,VAMT组术后并发症发生率为6.45%,两组并发症发生率比较差异无统计学意义,见表5。

表5 两组术后并发症发生率比较[n(%)]Table 5 Comparison of immune function indicators between the two groups[n(%)]
3 讨论
肺癌是最常见的恶性肿瘤之一,吸烟、室内空气污染、室外污染、遗传变异等因素均会导致肺癌[1]。肺叶切除是临床治疗可切除肺癌的首选治疗方法,正中胸骨切开术是肺癌患者肺叶切除的传统手术方法,但正中胸骨切开术可导致较大创伤,患者恢复缓慢且并发症多。随着微创技术在外科临床中的快速发展,VATS等微创技术已广泛应用于胸外科,目前VATS已成为治疗早期肺癌的主要方法之一。研究[6-7]发现,与传统开胸手术比较,VATS可缩短患者住院时间,减少并发症,减轻患者疼痛并改善生活质量。常用的VATS肺叶切除的方法包括VAMT及SP-VATS。VAMT的本质是将开胸手术和VATS技术结合,达到优势互补的目的,因此,VAMT有手术视野清晰及操作简单等优点[8]。研究[9]发现,与开胸手术相比,VAMT能提升患者术后生活质量。SP-VATS是微创胸外科领域的一种新兴技术,最早由Rocco等[10]于2004年报道,用于处理简单的胸廓手术,如气胸、胸膜活检、肺楔形切除术等。SP-VATS是从多孔到单孔的演变,SP-VATS的操作孔处肋间隙宽,且肌肉群不丰富,不易导致较大损伤及出血。SP-VATS有切口小及患者痛苦轻等优点,可避免操作中副操作孔造成的损伤[11]。研究[12]发现,SP-VATS肺叶切除术治疗早期非小细胞肺癌,微创安全且并发症少。另有研究[13]发现,单孔胸腔镜肺叶切除术能减轻早期非小细胞肺癌患者的术后疼痛,且利于患者术后恢复。
本研究结果显示,SP-VATS组术中出血量、术后总引流量均少于VAMT组,术后引流时间、下床活动时间均短于VAMT组,差异有统计学意义(P<0.05),提示SP-VATS具有创伤小、手术出血少及恢复快等优点。术后1个月,SP-VATS组FVC、FEV1及MVV均高于VAMT组,差异有统计学意义(P<0.05),表明SP-VATS术较VAMT术能更好地保护患者肺功能。术后7 d,SP-VATS组血清P物质、皮质醇、IL-6、TNF-α及CRP水平均低于VAMT组,差异有统计学意义(P<0.05),表明SP-VATS术对患者机体损伤小,利于患者恢复。两组并发症发生率比较差异无统计学意义,提示VAMT和SP-VATS两种手术方法治疗非小细胞肺癌均安全有效。
综上所述,SP-VATS能有效改善围手术期指标,对患者术后肺功能影响较小,且能降低患者术后机体炎症反应和应激反应,利于患者术后恢复,值得临床推广应用。

