非危重型新型冠状病毒肺炎97 例临床观察∗
时 佳,叶 晨,杨宗国,陆云飞,吕 莹,徐庆年,汤伯宗,殷科珊,卢洪洲,陈晓蓉△
1 上海市公共卫生临床中心,上海 201508;2 南京中医药大学
新型冠状病毒肺炎(Corona Virus Disease 2019,COVID-19)是 由 新 型 冠 状 病 毒(Severe Acute Respiratory Syndrome Coronavirus 2,SARS-CoV-2)感染引起的急性肺部炎症,导致肺换气功能障碍的疾病。本研究收集整理了上海市公共卫生临床中心收治住院的97 例确诊COVID-19患者临床资料,回顾性分析其临床特点及诊治经验,以期为临床医生诊疗COVID-19提供参考。
1 资料与方法
1.1 病例来源97 例病例均为上海市公共卫生临床中心收治的COVID-19 患者,为非危重型,其中轻型1例,普通型84例,重型12例。
1.2 诊断标准COVID-19 的诊断及出院标准符合国家卫生健康委员会制定的《新型冠状病毒感染的肺炎诊疗方案(试行第七版)》[1]。轻型:临床症状轻微,影像学未见肺炎表现。普通型:具有发热、呼吸道等症状,影像学可见肺炎表现。重型(符合下列任意1 条):1)呼吸窘迫,呼吸频率≥30 次/min;2)静息状态下,指氧饱和度≤93%;3)动脉血氧分压/吸氧浓度≤300 mmHg(1 mmHg≈0.133 kPa)。肺部影像学显示24~48 h 内病灶明显进展>50%者按重型管理。危重型:符合以下情况之一者:1)呼吸衰竭,且需要机械通气;2)休克;3)合并其他器官功能衰竭需ICU监护治疗。
1.3 纳入标准1)确诊为COVID-19;2)诊断分型为轻型、普通型、重型。
1.4 排除标准1)危重型COVID-19 患者;2)合并非感染性疾病如血管炎、皮肌炎和机化性肺炎等。1.5 研究方法收集患者病史资料、临床特征及辅助检查结果。血常规等实验室检查由上海市公共卫生临床中心检验科统一检测,胸部CT 平扫由上海市公共卫生临床中心放射科完成,报告书写由放射科主任医师统一审核。
1.6 统计学方法采用Stata 10.0 统计软件分析数据。正态分布计量资料以±s表示,非正态分布资料以中位数和四分位间距数表示,分类变量以频数(构成比)表示,重复测量资料采用混合模型分析,P<0.05为差异具有统计学意义。
2 结果
2.1 一般情况男性53 例占54.64%;年龄34~49 岁,平均45 岁;短期或长期武汉居住史50 例占51.55%;确诊患者密切接触史44 例占45.36%;自身体不适至确认诊断中位时间为4天占3.8%;合并基础疾病15例占15.46%;平均住院日约为13天。
2.2 主要症状患者主要表现为发热77 例占79.38%;咳嗽/干咳50 例占51.55%;乏力39 例占40.21%;纳差36 例 占37.11%;咽 痛/痒35 例 占36.08%;腹 泻24 例 占24.74%;出 汗22 例 占22.68%;鼻塞17 例 占17.53%;头 痛/晕15 例 占15.46%;流涕15例占15.46%。
2.3 实验室检查降钙素原、肝肾功能多在正常范围。与出院时比较,入院时患者白细胞、血小板、淋巴细胞比例、CD3、CD8、CD4、CD45 淋巴细胞计数下降明显,与出院时比较差异具有统计学意义(P<0.05);入院时C 反应蛋白、血沉、谷草转氨酶、乳酸脱氢酶、肌红蛋白、触珠蛋白、酸性糖蛋白、纤维蛋白原、D-D 二聚体数值明显升高,与出院时比较差异具有统计学意义(P<0.05)。出院时红细胞、血红蛋白、白蛋白较入院时降低,差异具有统计学意义(P<0.05)。见表1。
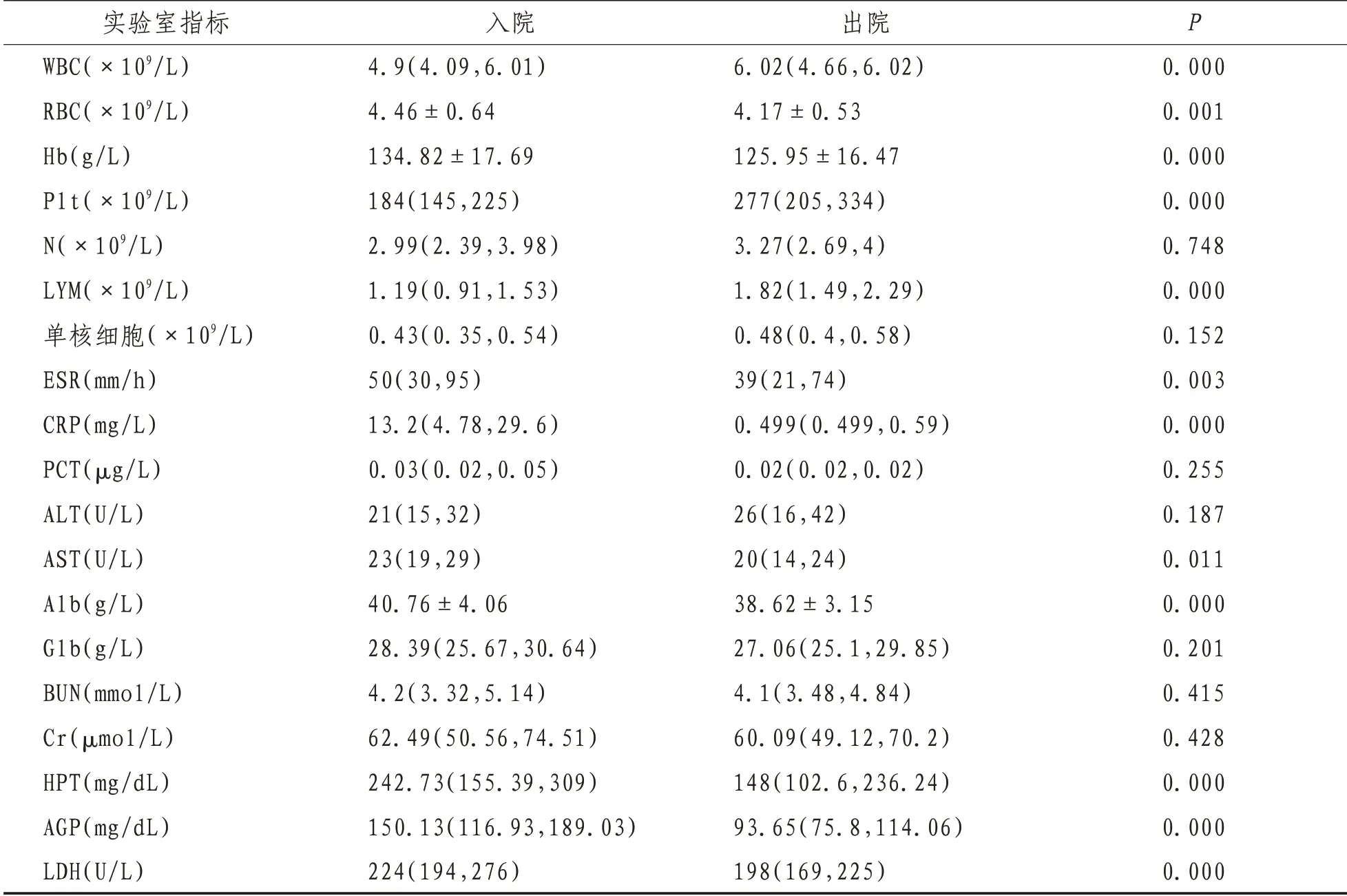
表1 97例非危重型COVID-19患者入院、出院时实验室指标
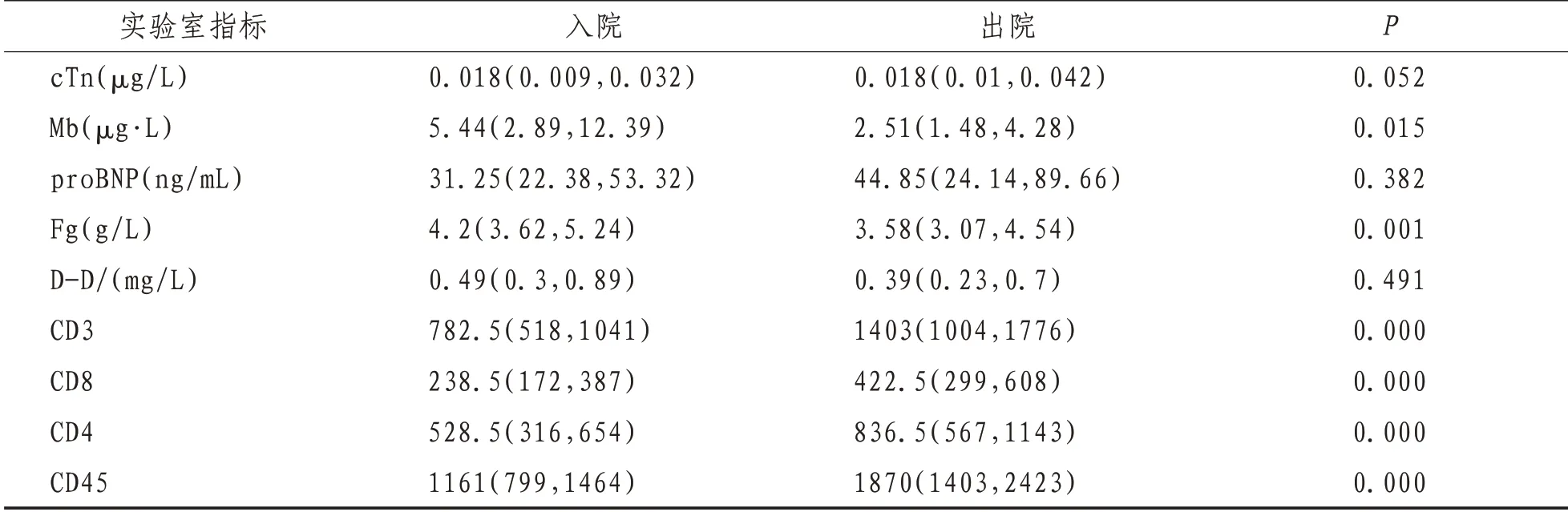
续表1
2.4 影像表现患者胸部CT 以多肺叶病变为主,累及范围广。其中两肺弥漫性病变15 例占15.46%,两肺多发病灶25 例占25.77%,两肺散在病 灶20 例 占20.62%,1~4 肺 叶 病 变36 例 占37.11%,未见明显异常1例占1.03%。
2.5 治疗方案所有患者均接受抗病毒治疗,94.85%患者联合使用中药/中成药,中药汤剂根据《新型冠状病毒感染的肺炎诊疗方案(试行第七版)》[1]中的中医治疗方案,结合上海地区新冠肺炎患者特点适当加减[2]。中成药包括疏风解毒胶囊、莲花清瘟颗粒、宣肺止嗽合剂、双黄连口服液、玉屏风颗粒;35.05%患者使用抗生素治疗;13 例患者曾接受小剂量(40 mg,qd/20 mg,q 12 h)甲泼尼龙琥珀酸钠抗炎治疗3天;8例患者曾使用人免疫球蛋白10 g 支持治疗;17 例患者使用胸腺法新调节免疫。见表2。
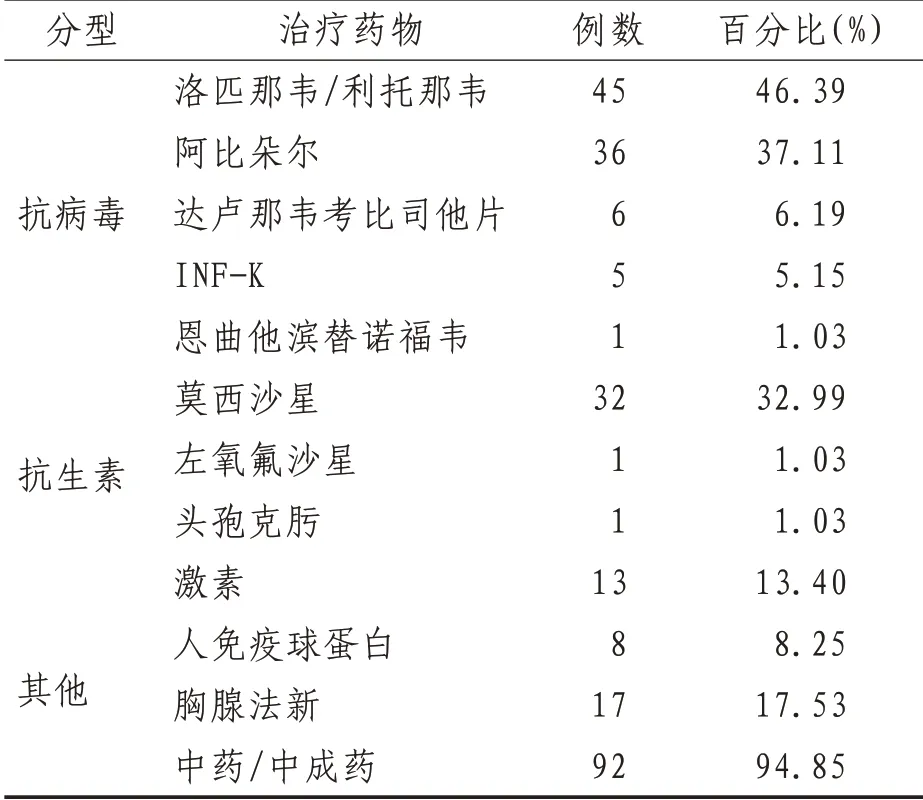
表2 97例非危重型COVID-19患者治疗方案
3 讨论
2019-nCoV 属β属冠状病毒,有包膜,颗粒呈圆形或椭圆形,常为多形性,直径60~140 nm。S蛋白是病毒的主要蛋白之一,其编码基因用于病毒分型,通过S 蛋白与人的ACE2 相互作用的分子机制来感染人呼吸道上皮细胞,对人有较强的感染能力[3]。2019-nCoV 是3 种强致病性人类冠状病毒之一,另外两种冠状病毒严重急性呼吸综合征冠状病毒(SARS)和中东呼吸综合征冠状病毒(MERS),亦可引起严重呼吸系统疾病。
COVID-19 传染源主要是新型冠状病毒感染的患者。无症状感染者也可能成为传染源。人群普遍易感。
本研究对97 例非危重型COVID-19 患者临床观察发现:患者以男性居多占54.64%;中位年龄45.5 岁,52.58%患者有短期或长期武汉居住史,43.3%患者有与确诊患者密切接触史。自身体不适至确认诊断中位时间为4天。15.46%患者合并基础疾病(4 例高血压,2 例糖尿病,高脂血症、自身免疫性肝病、艾滋病各1 例,2 例患者同时患有高血压、糖尿病,1 例患有高血压、冠心病,1 例患有高血压、糖尿病、冠心病,1例患有高血压、糖尿病、前列腺增生,1 例合并糖尿病、类风湿性关节炎)。患者主要表现为发热、咳嗽/干咳、乏力、纳差、咽痛/痒、腹泻、出汗、鼻塞、头痛/晕、流涕。部分患者腹泻不能排除抗病毒治疗药物的副作用。本研究中有1 例患者由普通型转为重症;积极治疗后97例患者均恢复正常出院,平均住院日为13天。
实验室检查中患者降钙素原、肝肾功能多在正常范围,与出院时比较,入院时患者白细胞、血小板、淋巴细胞比例、CD3、CD8、CD4、CD45 淋巴细胞计数明显下降(P<0.05);入院时患者C 反应蛋白、血沉、谷草转氨酶、乳酸脱氢酶、肌红蛋白、触珠蛋白、酸性糖蛋白、纤维蛋白原、D-D 二聚体数值明显升高(P<0.05)。提示炎症反应明显及心肌细胞损伤、肝损伤。刘映霞等[4]研究发现:年龄、病毒滴度、肺损伤评分和血液生化指标ALB、CRP、LDH、LYM(%)中LYM及NEU(%)可能是疾病严重程度的预测指标。COVID-19 患者的血浆血管紧张素Ⅱ水平显著升高,并且与病毒滴度和肺损伤程度线性相关。出院时患者红细胞、血红蛋白、白蛋白较入院时降低(P<0.05)。考虑与患者饮食营养状态关系较大。而白细胞、血小板、淋巴细胞比例、CD3、CD8、CD4、CD45 淋巴细胞计数恢复至正常范围。
COVID-19 患者影像表现较为典型。患者胸部CT 以多肺叶病变为主,累计范围广。初期多呈现斑片影、磨玻璃影;进展期病变范围扩大,病灶增加,可有实变;重症患者主要表现为两肺弥漫性病变,甚至可呈“白肺”[5]。动态监测患者胸部CT可以有效观察病情,指导治疗和预后。
依据新型冠状病毒感染的肺炎诊疗方案(试行第七版),COVID-19 的诊断需结合流行病学史、临床表现及核酸检测结果确立。确诊病例分为轻型、普通型、重型、危重型。疑似及确诊病例应在具备有效隔离条件和防护条件的定点医院隔离治疗,给予一般治疗,器官功能支持治疗及中医药治疗。目前尚无特效抗病毒药物[6-8],可试用α-干扰素雾化吸入、利巴韦林、洛匹那韦/利托那韦、磷酸氯喹等。使用时需注意药物的不良反应及与其他药物的相互作用。有研究显示激素治疗获益不显,需掌握时机,少量短疗程应用[9]。较大剂量糖皮质激素由于免疫抑制作用,会延缓对冠状病毒的清除。从恢复期患者身上采集血浆可以适用于病情进展较快、重型和危重型患者[8,10]。
综上所述,COVID-19 患者绝大多数有明确流行病学接触史,临床表现呈现病毒感染特征。实验室检查中降钙素原、肝肾功能多在正常范围,C反应蛋白、血沉、谷草转氨酶、乳酸脱氢酶、肌红蛋白、触珠蛋白、酸性糖蛋白、纤维蛋白原、D-D 二聚体数值明显升高,血常规、淋巴细胞亚群治疗前后差异显著(P<0.05)。动态监测患者胸部CT 可以有效观察病情,指导治疗和预后。

