Modic改变与下腰椎三关节复合体退变相关性的回顾性分析
刘曦,孔凡君,姚利兵
(巨野县人民医院脊柱外科,山东巨野 274900)
三关节复合体(three-joint complex,TJC)由脊柱椎间盘和相应节段的2个椎小关节共同构成,具有衔接椎体、维持脊柱稳定性和运动功能的作用,是组成脊柱的运动节段,TJC任何组成部分病变均可对其他部分造成影响,进而影响脊柱整体的生物力学特性[1]。Modic改变(modic changes,MCs)是腰椎终板磁共振成像的信号改变,根据腰椎MRI不同,MCs分为Ⅰ型(炎症期或水肿期)、Ⅱ型(脂肪期或黄骨髓期)和Ⅲ型(骨质硬化期)[2]。研究显示,MCs与腰背痛密切相关[3],但小关节或椎间盘退变与MCs的关系仍存在争议。本研究通过对2016年3月~2020年6月在本院就诊的腰椎间盘突出症(lumbar disc herniation,LDH)患者进行回顾性分析,旨在评估LDH患者的MCs发生率、MCs对LDH的影响及MCS与腰椎小关节退变的关系,现报告如下。
1 资料与方法
1.1 病例选择标准
纳入标准:符合LDH的诊断标准;患者接受MRI检查,影像资料保存完整;既往无脊柱手术史;年龄30~70岁,性别不限;患者病历资料完整,可供分析。排除标准:合并腰椎滑脱、脊柱侧凸、腰椎感染、脊柱肿瘤等疾病者;合并糖尿病、高血压等病史者;有吸烟或酗酒史者;合并心理障碍、精神障碍或吸毒史者;体质量指数<18 kg/m2或>28 kg/m2者;合并先天性脊柱畸形、完全或不完全移行椎者;合并腰椎外伤或手术史者。
1.2 一般资料
选择2016年3月~2020年6月在本院住院治疗的231例LDH患者资料进行回顾性分析,其中男123例,女108例;年龄42~70岁,平均(55.48±9.73)岁。
1.3 MRI检查
采用GE公司3.0T核磁共振扫描仪,采用全脊柱阵列线圈,扫描序列及参数:FSET1WI序列:TR/TE440/9 ms,层厚4 mm,层间距1 mm;T2WI-IDEa序列矢状位:TR/TE2360/87s,层厚4 mm,层间距1 mm;FSET2WI序列轴位:TR/TE2780/123 ms,层厚3 mm,层间距0.5 mm。患者仰卧位,尽可能平常呼吸,保持腰部静止。由1名放射科副主任医师和脊柱外科副主任医师共同对其椎间盘退变、小关节退变、MCs进行观察。
1.3.1 MCs分类方法
根据Modic系统分型标准[4]:Ⅰ型定义为T1WI呈低信号T2WI呈高信号,表现为骨髓水肿和炎症(见图1a);Ⅱ型定义为T2WI呈高信号等信号或稍高信号,与骨髓缺血后正常红骨髓向黄色脂肪骨髓转化有关(见图1b);Ⅲ型定义为T1WI和T2WI表现为低信号,与软骨下骨硬化相关(见图1c)。
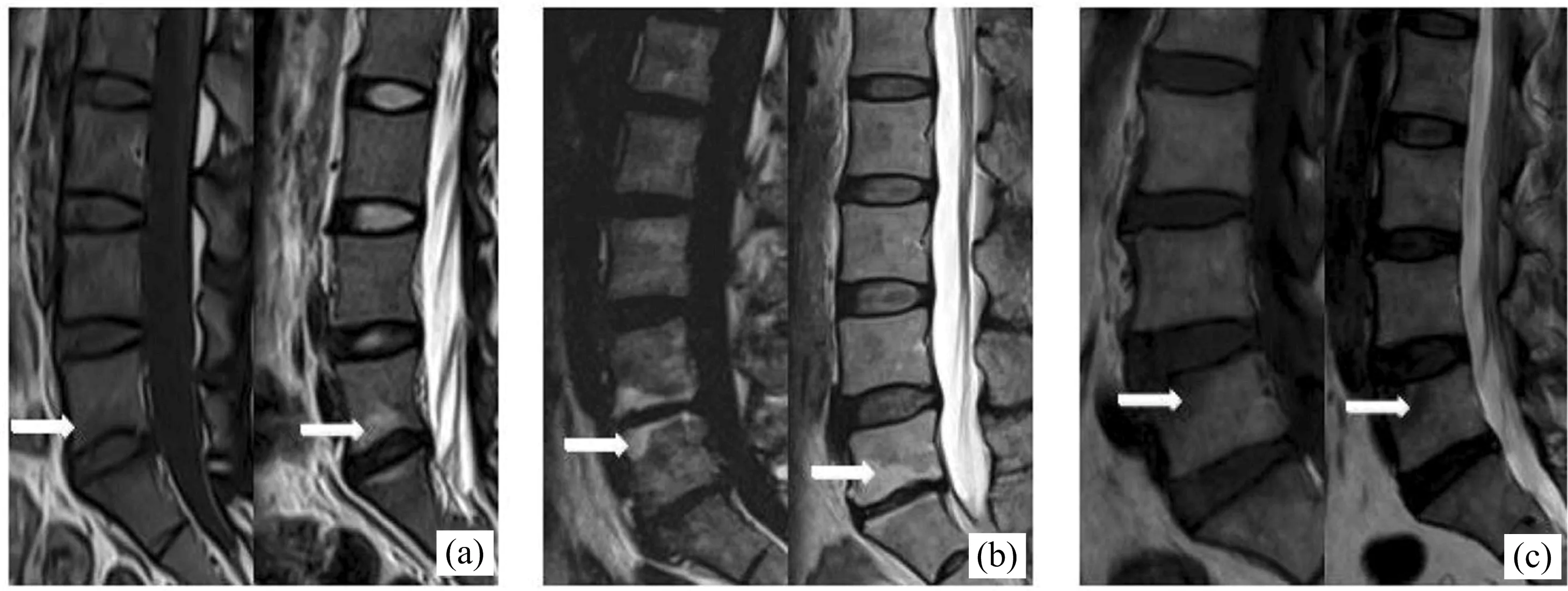
图1 MRI图像上的Modic改变示意图(a:Ⅰ型,b:Ⅱ型,c:Ⅲ型)
1.3.2 椎间盘退行性变的MRI表现
采用矢状位和轴位T2WI进行椎间盘形态学评估,椎间盘退变分级采用改良Pfirrmann分级[5](modified pfirmann classification,MPC)进行评估,共分为8级,其中1~4级=Ⅰ级,5级=Ⅱ级,6级=Ⅲ级,7级=Ⅳ级,8级=Ⅴ级。
1.3.3 小关节退变评估
采用Weishaupt标准[6]对腰椎小关节进行MRI分级,0级指小关节间隙正常(2~4mm宽度);Ⅰ级指小关节间隙变窄(<2mm),小骨赘和/或关节突轻度肥大;Ⅱ级指小关节间隙变窄,中度骨赘,关节突中度肥大,和/或轻度软骨下骨侵蚀;Ⅲ级指小关节间隙变窄,大骨赘,关节突严重肥大,严重软骨下骨侵蚀。
1.4 统计学方法
2 结果
2.1 MCs发生率及分布
231例患者的MCs总发生率为45.31%(296/693),L3-4、L4-5、L5-S1节段MCs发生率分别为25.11%(58/231)、54.11%(125/231)和48.92%(113/231),差异存在统计学意义(P<0.05);L3-4节段MCs发生率显著低于L4-5和L5-S1节段(P<0.05)。L3-4、L4-5、L5-S1节段的MCsⅡ型发生率均显著高于Ⅰ型和Ⅲ型(P<0.05);L4-5和L5-S1节段的MCsⅠ型和Ⅱ型发生率均显著高于L3-4节段(P<0.05);见表1。
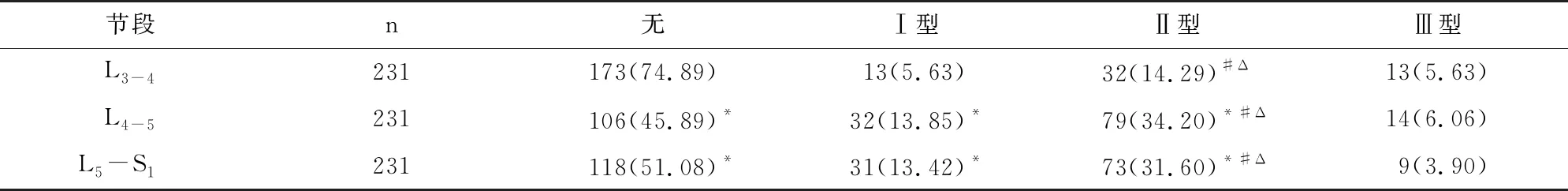
表1 MCS发生率及分布[n(%)]
2.2 不同节段椎间盘MCs和椎间盘退变的关系
L3-4、L4-5和L5-S1节段发生MCs的节段椎间盘退变程度显著高于无MCs退变节段(P<0.05),见表2。进一步分析显示,L3-4、L4-5和L5-S1节段的MCsⅠ型、Ⅱ型和Ⅲ型病变节段椎间盘退变程度均显著高于无MCs病变节段(P<0.05)。见表3。
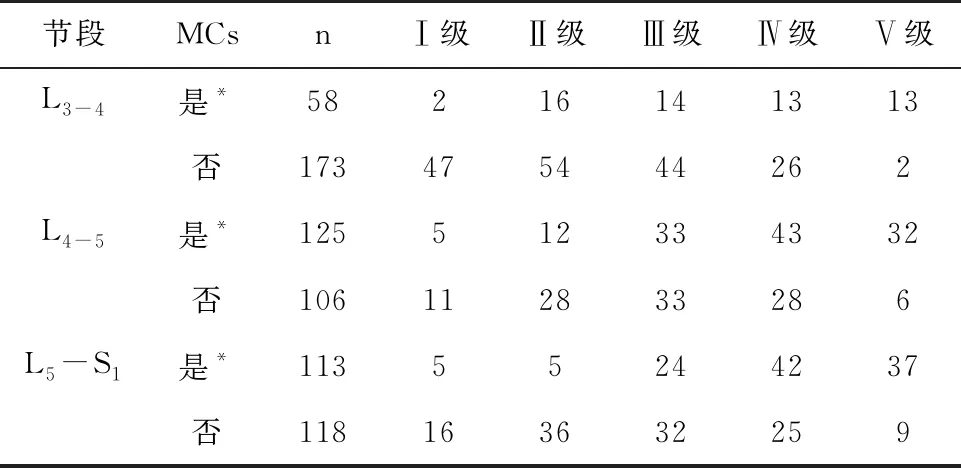
表2 不同节段椎间盘MCs和椎间盘退变的关系(例)
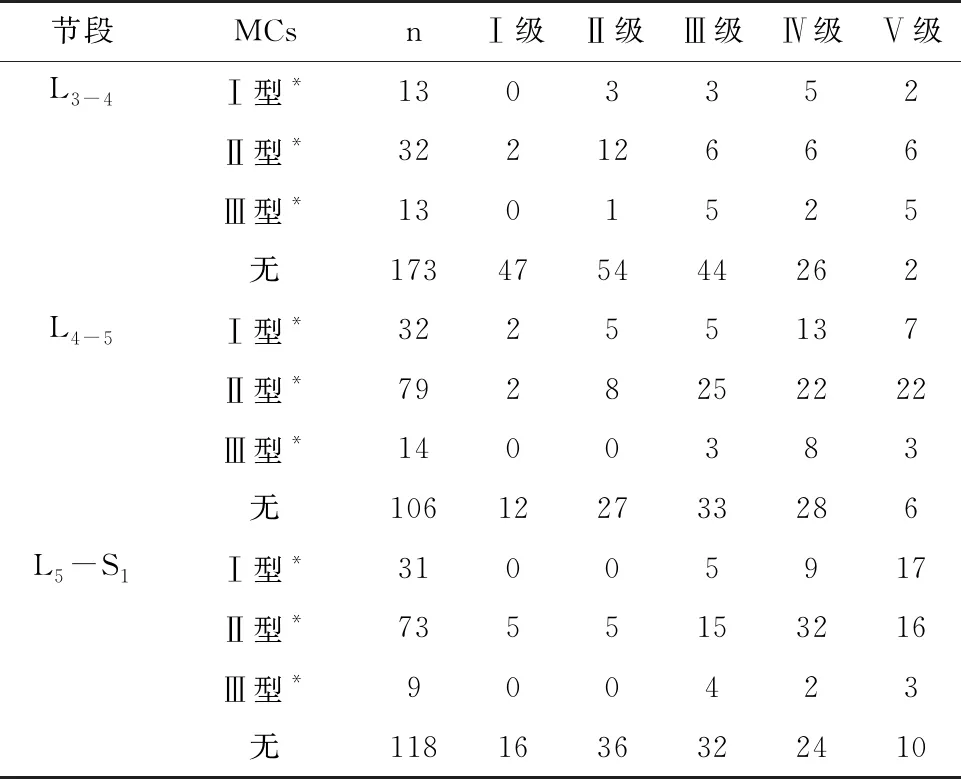
表3 不同节段椎间盘不同MCs分型与椎间盘退变的关系(例)
2.3 腰椎小关节退变与MCs的关系
L3-4、L4-5和L5-S1MCs的发生与否,与节段小关节退变程度无统计学意义(P>0.05);进一步分析显示,L3-4节段MCsⅢ型与无MCs患者小关节退变的差异存在统计学意义(P<0.05);L4-5和L5-S1节段MCsⅡ型与无MCs患者的小关节退变差异存在统计学意义(P<0.05)。见表4和表5。
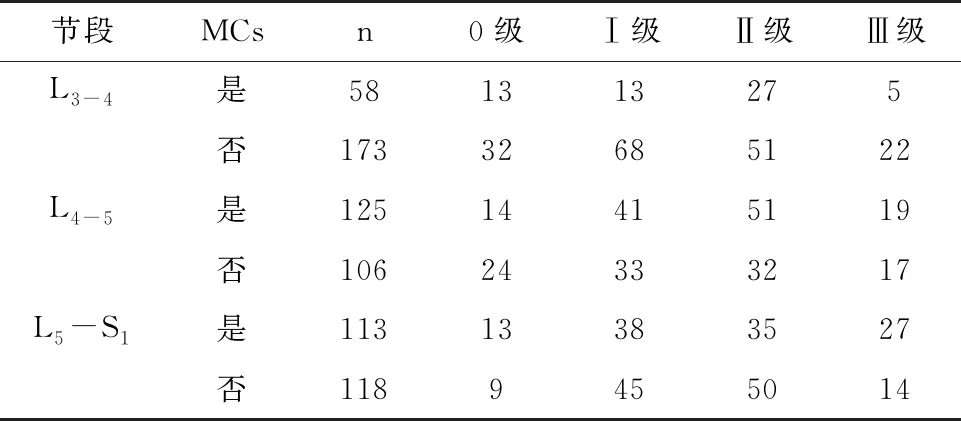
表4 腰椎小关节退变与MCs的关系(例)
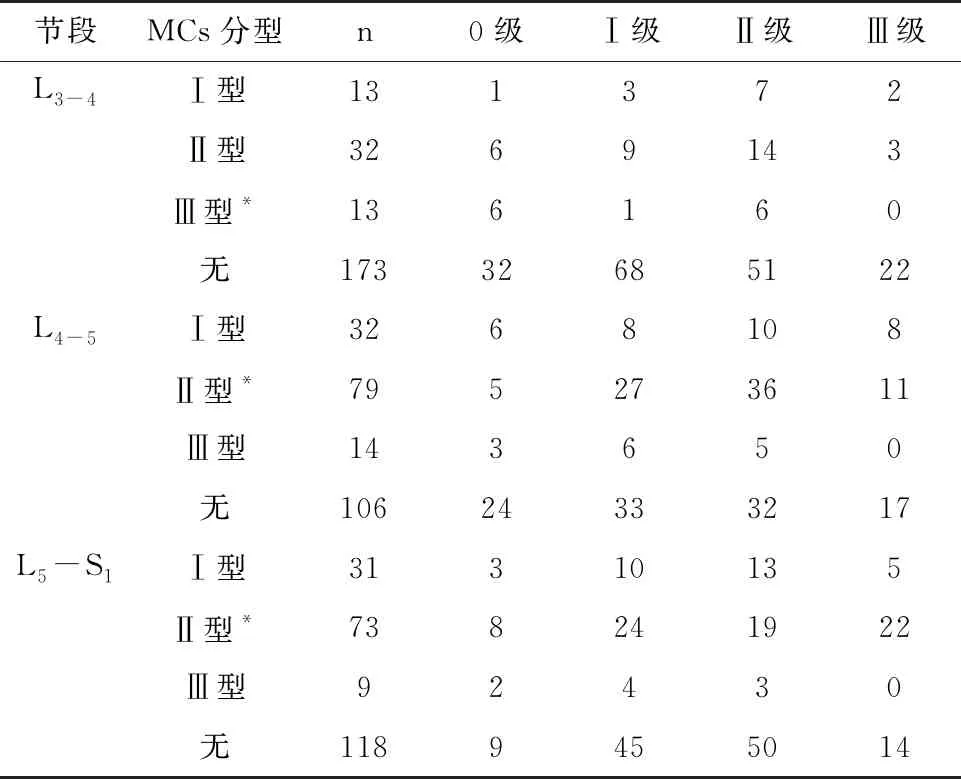
表5 腰椎小关节退变与MCs分型的关系(例)
3 讨论
近年来,国内外学者对MCs与腰椎退变的关系进行了研究。研究显示,LDH患者MCs的发生率约为19%~59%,其中Ⅰ型和Ⅱ型最为常见,Ⅲ型和混合型较少见[7]。这与本研究中MCs45.31%的发生率基本一致。此外,有国外研究显示,严重椎间盘退变(Ⅳ级和Ⅴ级)与L2-L5节段Ⅱ型MCs相关[8]。一项包括3811例慢性下腰痛患者的研究显示,终板变形、椎间盘高度降低和椎间盘信号改变是MCsⅠ型加速进展的基本特征[9]。Hayashi等[10]研究显示,年龄、椎间盘退变、矢状面失衡等与腰椎MCs增加相关。但国外有研究[11]认为,MCs不会影响腰痛的临床病程,不是腰痛临床恢复的预后因素,这可能与该研究病例中Ⅱ型和Ⅲ型患者比例较大有关。基于这些研究,多数学者认为MCs与LBP等腰椎退行性病密切相关[8-10],但较少见MCs与椎间盘和小关节退变相关性的研究。
本研究观察了MCs与下腰椎三关节复合体退变之间的相关性,结果显示,改良Pfirrmann腰椎间盘分级和小关节退变的Weishaupt分级与MCs存在一定相关性。国外一项研究也显示,MCs与椎间盘退变Pfirrmann分级相关[11]。另一项研究显示,严重椎间盘退变(Ⅳ或Ⅴ级)与Ⅱ型MCs相关[12]。本研究发现,不同节段MCs与椎间盘退变之间存在统计学意义,L4-5节段的MCs发生率最高。本研究显示,L3-4、L4-5和L5-S1节段均发现3种类型MCs与椎间盘退变分级增加相关,Ⅱ型MCs与椎间盘退变分级增加的相关度更高。既往研究认为,椎间盘长期损伤可引起终板局部炎症反应,导致MCs[13],这可能部分解释了上述相关性。研究显示,LDH的退变程度与脊柱小关节退变显著相关,但较少见MCs与腰椎小关节退变相关性的报道[14]。本研究显示,MCs与小关节退变存在一定相关性,主要表现在MCsⅡ型改变与小关节退变程度增加相关。既往研究显示,Ⅰ型MCs易转变为Ⅱ型,而Ⅱ型很少转变为Ⅲ型[14],因此临床上Ⅲ型MCs病变少见,且部分MCs并非由Ⅱ型转变而来,病因未明。有学者认为,Ⅱ型MCs是最稳定和最常见的MCs类型[15],这可能部分解释了本研究中Ⅱ型MCs与腰椎小关节退变呈现相关性的原因,其详细机制尚需进一步研究探讨。
综上所述,本研究显示,MCs与三关节复合体退变存在相关性,主要表现在MCs不同类型均与腰椎间盘退变分级相关,Ⅱ型MCs与腰椎小关节退行性病变相关。

