脊柱-骨盆矢状位参数对骨质疏松性椎体压缩骨折患者行非手术治疗后骨折愈合情况的影响
张鑫,张艳锋
(南阳市第二人民医院骨科,河南南阳 473000)
目前,骨质疏松性椎体压缩骨折(osteoporotic vertebral compression fracture,OVCF)的治疗方案包括非手术疗法和手术,其中非手术疗法包括卧床休息、药物镇痛和外固定支具等[1-3],虽然无法较好地纠正脊柱畸形,且患者腰背痛持续时间长,但可避免微创/开放手术引发的骨水泥渗漏/内固定松动、脱出等并发症,且其“药物-经济学”优势较为显著[4]。然而部分OVCF患者经非手术治疗后可出现骨折愈合失败所致骨不连,引起顽固性腰背痛[5],甚至导致骨坏死、进行性后凸畸形和神经功能缺损[6-7]。研究表明,脊柱序列失常可增加骨折局部的载荷分担,不利于其预后。为此,本研究纳入2016年7月-2018年7月采用非手术治疗的OVCF患者79例,探讨其治疗前脊柱-骨盆矢状位参数与其骨折愈合结局的相关性。
1 资料与方法
1.1 选择标准
纳入标准:①胸腰段单椎体压缩性骨折;②患者有长期的骨质疏松病史,骨密度T值在-2.5 SD以下;③骨折前未接受过抗骨质疏松治疗;④随访6个月以上;⑤治疗前接受全脊柱X线片检查。排除标准:①非骨质疏松症患者;②多椎体骨折;③失访者;④有认知功能障碍、年龄85岁以上、患帕金森病、激素性骨质疏松症、恶性肿瘤等患者。
1.2 一般资料
按上述标准,纳入OVCF患者79例,其中男23例,女56例;年龄59-83岁,平均72.5岁;骨折椎体:T119例,T1228例,L131例,L211例;骨密度T值为-2.5~-3.7 SD,平均为-3.2 SD;所有患者均为新鲜骨折,骨折至就诊时间均在7 d内。
1.3 治疗方案
79例患者均接受统一的治疗方案,包括居家卧床休息(1个月以上)、药物镇痛、腰背肌锻炼和外固定支具等。前期以绝对卧床休息为主,卧床期间鼓励患者行下肢功能锻炼和腰背肌功能锻炼,可先行5点支撑法,后过渡至3点支撑法;若疼痛难以忍受,可服用非甾体类药物缓解疼痛。同时,予以碳酸钙+维生素D3和降钙素等抗骨质疏松药物长期治疗(不得少于1年)。患者在接受治疗后6个月进行随访并行X线和CT复查骨折椎体的愈合情况。
1.4 脊柱-骨盆矢状位参数测量
患者入院后予以全脊柱X线片检查,测量下述参数:①骨盆入射角(pelvic incidence,PI),S1上缘中垂线与S1上缘中点至股骨头中心连线之夹角;②骨盆倾斜角(pelvic tilt,PT),铅垂线与S1上缘中点至股骨头中心连线之夹角;③腰椎前凸角(lumbar lordosis,LL),L1与S1椎体之上终板的夹角;④胸椎后凸角(thoracic kyphosis angle,TKA),T5与T12椎体上终板的夹角;⑤脊柱矢状轴(sagittal axis of spine,SAS),C7铅垂线至S1终板后上角的垂直距离;⑥C7椎体中心到骨折椎体中心的垂直线距离(DSVA);⑦PI-LL参数,即两者之差值。其中,PI、PT、LL、TKA、SAS等测量方法见图1[8],DSVA的测量方法见图2[9]。所有参数均由2位影像科主治医师独立测量完成,并取其平均值为准。
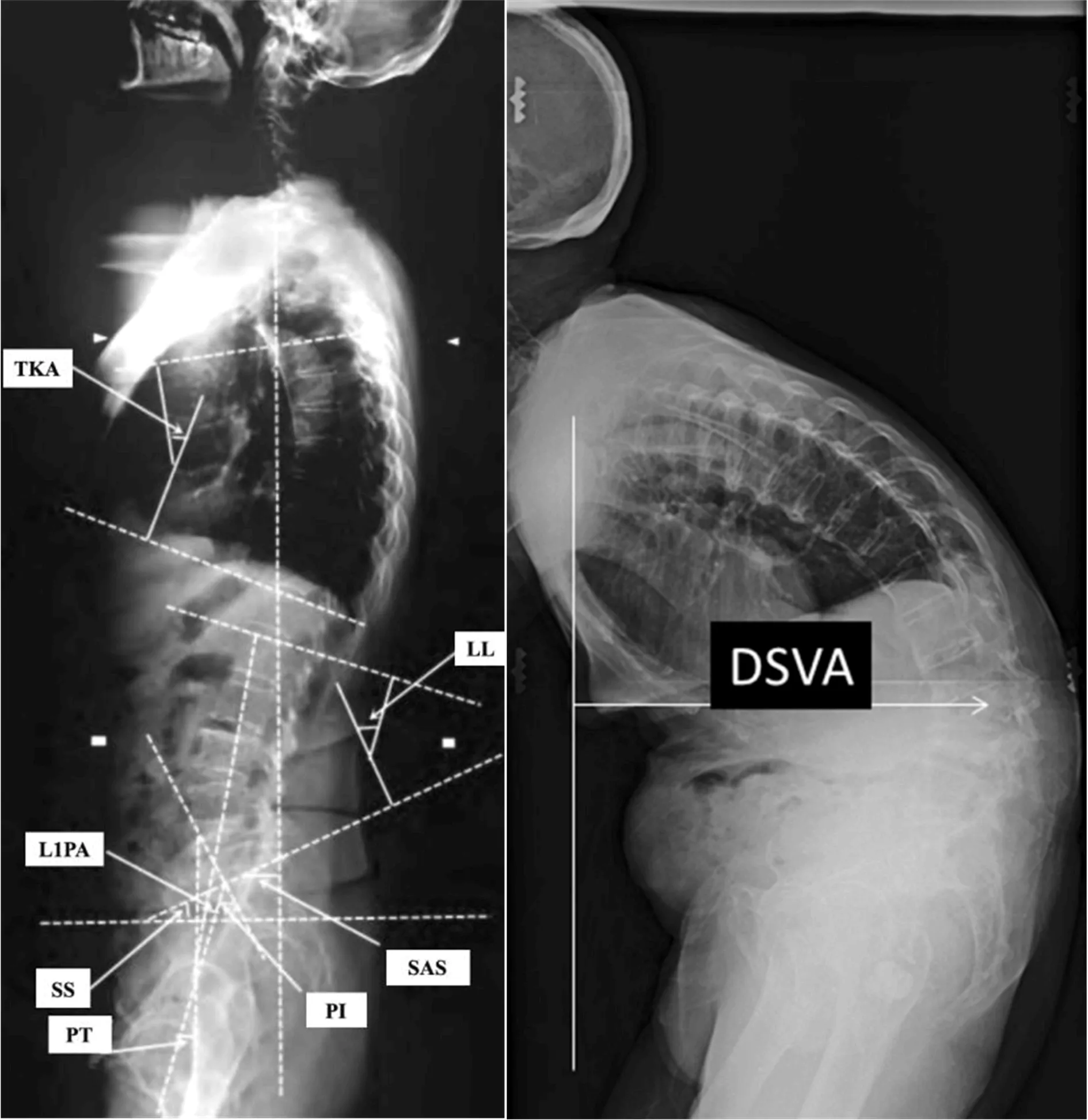
图1 PI、PT、LL、TKA、SAS等参数的测量方法;图2 DSVA的测量方法
1.5 研究方法
依据患者治疗后6个月的骨折愈合情况,将之分为愈合组和不愈合组。对两组患者的人口学资料和上述脊柱-骨盆矢状位参数进行比较;同时,采用多因素Logisitc回归模型对患者年龄、性别、骨密度值和脊柱-骨盆矢状位参数等因素进行相关因素分析,以得出OVCF患者经非手术治疗后骨折愈合情况的独立影响因素。椎体骨折愈合的标准:经CT检查提示骨折断端有明显的连续骨痂形成甚至骨折线完全消失。
1.6 统计学处理
所有数据采用SPSS 17.0统计学软件处理,各项连续资料的组间比较采用t检验;分类资料采用卡方检验;多因素分析采用Logistic回归模型处理;采用ROC曲线测定各项脊柱-骨盆矢状位参数的临界值。以P<0.05为差异有统计学意义。
2 结果
2.1 一般资料
治疗后6个月,67例骨折顺利愈合,纳入愈合组;另12例出现骨不连,纳入不愈合组。表1可见:性别、骨密度值和骨折椎体分布均无组间统计学差异(P>0.05);但愈合组患者的年龄明显低于不愈合组(P<0.001)。
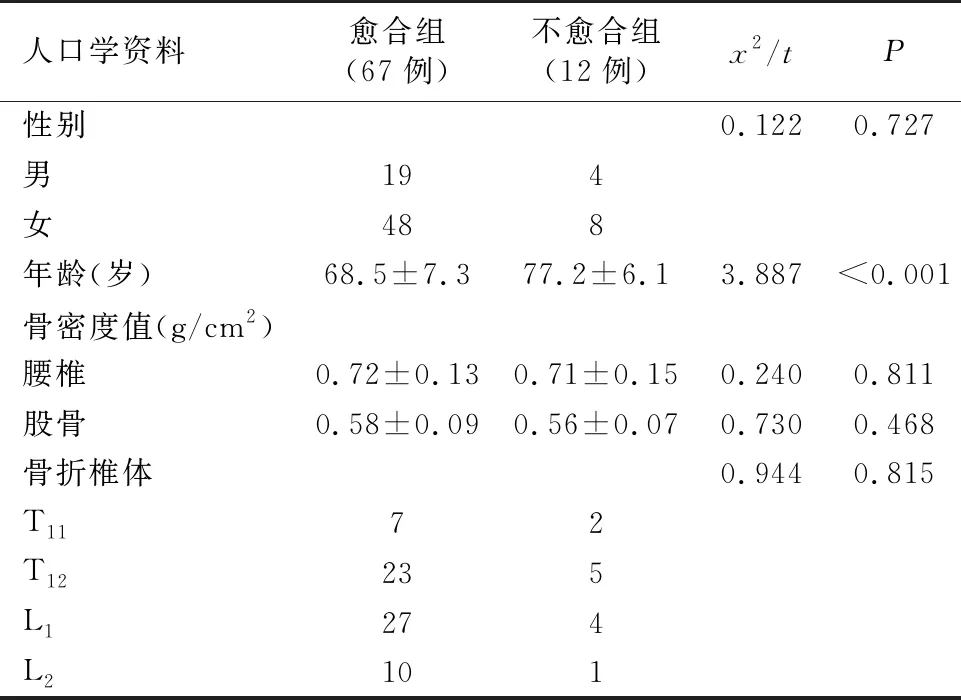
表1 两组OVCF患者的人口学资料比较
2.2 脊柱-骨盆矢状位参数分析
愈合组患者的SVA、DSVA和PI-LL值均显著低于不愈合组,差异有统计学意义(P<0.05);而两组的PI、PT、LL、TKA等参数差异无统计学意义(P>0.05),见表2。
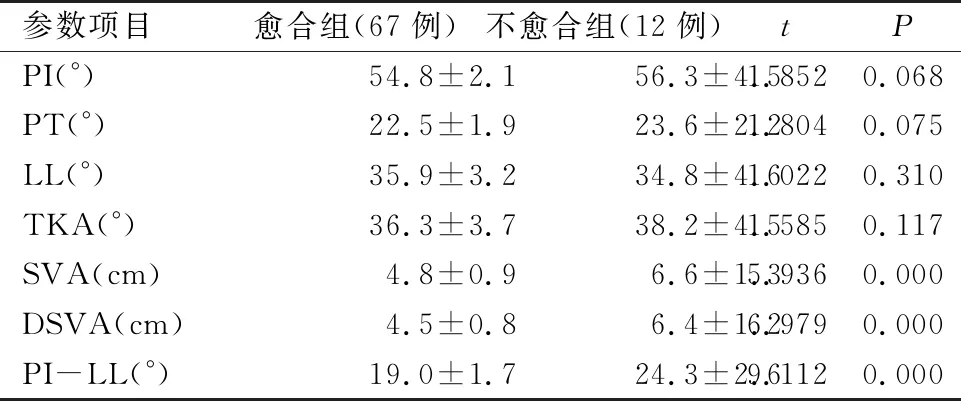
表2 两组OVCF患者的脊柱-骨盆矢状位参数比较
2.3 多因素Logistic回归分析
表1-2中具备统计学意义的因素中,连续资料采用ROC曲线测定其临界值并据此进行赋值、转化为二分类资料,而后全部代入多因素Logistic回归分析。其中,SVA的临界值为6.9 cm,DSVA的临界值为6.7 cm,PI-LL的临界值为31°。由表3可见:DSVA>6.7 cm(OR=1.792)、PI-LL>31°(OR=2.651)是骨折不愈合的独立风险因素。
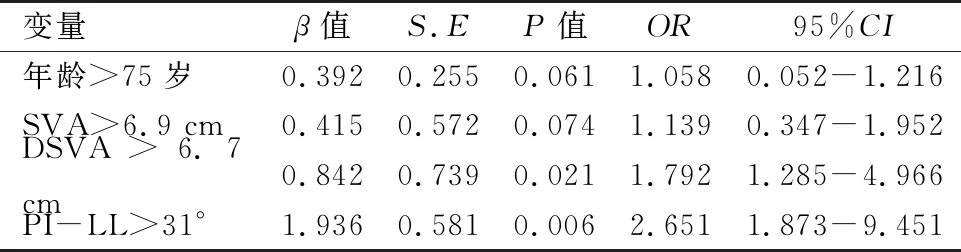
表3 OVCF行非手术治疗后骨折不愈合的风险因素Logistic回归分析
3 讨论
目前,非手术治疗仍然是OVCF的主流治疗方案之一,在接受早期绝对卧硬板床、抗骨质疏松和腰背肌锻炼等综合治疗后,多数OVCF患者骨折均可愈合,逐渐恢复日常生活能力。但研究表明,约13.5%的OVCF患者在非手术治疗6个月后可出现骨不连现象,并认为其危险因素包括:胸腰段骨折,脊柱中柱骨折和MRI T2WI呈高信号或弥散低信号等[10]。而本研究纳入的79例患者中,12例在6个月后出现骨不连,发生率15.2%,与文献报道较接近。
目前关于OVCF治疗预后的影响因素研究,以PVP/PKP手术后再发骨折或伤椎塌陷等方向为主[11-12],而关于OVCF经非手术治疗后骨不连的相关分析仍少有涉及。既往研究表明,高龄、女性、骨密度值偏低均是影响骨水泥强化术后结局的风险因素[11-12]。本研究将上述人口学资料也纳入观察指标,表1中显示:12例未愈合者的年龄明显高于愈合组患者(P>0.05)。笔者考虑认为,高龄患者的整体机能退化可能影响了骨折的愈合程度,王顺义等[13]的动物实验则指出,Pcna、Casp3和Fn1等基因可能是年龄因素在骨折愈合中起重要作用的关键。但本研究Logistic回归模型中发现,年龄>75岁并不是独立的影响因素,因此可认为其影响有限。
脊柱-骨盆矢状位参数是影响脊柱创伤和手术的重要因素之一,研究证实,PI、PT、SVA、PI-LL、TKA等参数对椎体间融合术、脊柱后路内固定术乃至脊柱畸形的矫正手术疗效均可产生明显影响[14-15]。但关于脊柱-骨盆矢状位参数对OVCF预后的影响仍少有文献涉及。本研究表2可见,愈合组患者的SVA(P=0.000)、DSVA(P=0.000)和PI-LL值(P=0.000)均显著低于不愈合组;多因素Logistic回归分析进一步得出,PI-LL>31°和DSVA>6.7 cm是非手术治疗OVCF导致骨折不愈合的重要危险因素。其中,DSVA参数与骨折椎体的弯矩密切相关,如图2示,随着DSVA值的增加,其弯矩也明显增加。部分生物力学研究也证实,弯矩增加对骨质疏松相关椎体骨折可产生明显影响。Myers[16]表明,在骨质疏松症患者中,系鞋带等简单的弯腰活动也可能增加脊柱骨折的风险;Yang[17]的有限元分析表明,过度前屈可增加椎体前部的终板轴向负荷。因此,脊柱呈屈曲前弯状态(即DSVA值增大)可增加伤椎的应力集中,可能会破坏未成熟的桥接骨痂,从而影响骨折愈合,这可能是由于增加了骨折局部血液供应中断的风险所致。
PI-LL主要反映骨盆-腰椎前凸的匹配情况,是Schwab成人脊柱畸形分型中的矢状位参数之一,其数值越大则表明脊柱-骨盆序列的失衡越严重[18]。既往研究显示,PI-LL与成人退变性腰椎侧凸术后VAS评分、ODI指数存在明显相关性,认为PI-LL控制在15°以内是取得良好疗效的最佳条件[19]。本研究采用ROC曲线截取的PI-LL临界值为31°,表3的Logistic回归分析也得出,PI-LL>31°是导致骨不连的风险因素之一。
综上所述,脊柱-骨盆矢状位参数对OVCF患者非手术治疗后的骨愈合结局有明显影响,尤其是PI-LL>31°和DSVA>6.7 cm将显著增加骨折愈合失败的风险,此类患者接受PVP/PKP等微创骨水泥强化术可能是一项理想的选择。

