两种手术入路行全髋关节置换术的疗效比较
孙自力,朱跃良,刘 炜,曾德妙
全髋关节置换术(THA)是治疗老年患者股骨颈骨折、股骨头坏死等常用的方法。目前THA的手术入路较多,其中前外侧入路是较为常见的入路方式,具有操作简单、手术时间短等优点,但术中需广泛切开及剥离组织,创伤较大,术中出血多、术后感染及脱位等并发症亦较多[1-2]。直接前方入路作为一种微创入路,具有损伤小、出血少、疼痛轻、术后不易再脱位且关节功能恢复快等优势[3-4],越来越受到广大外科临床研究者的关注。2015年2月~2019年2月,红河州第一人民医院骨科采用直接前方入路及前外侧入路THA治疗78例髋部骨折及骨病患者,本研究比较两种手术入路的疗效,报道如下。
1 材料与方法
1.1 病例选择纳入标准:① 初次行THA治疗;② 随访时间≥3个月;③ 经医院伦理委员会批准,患者均签署知情同意书。排除标准:① 入院时手术区软组织条件差或局部有皮肤疾病;② 髋关节融合;③ 股骨颈短小或者股骨偏心距较小以及髋关节挛缩严重影响髋关节功能;④ 肌肉强壮或过于肥胖;⑤ 妊娠及哺乳期妇女。
1.2 病例资料本研究共纳入78例,根据手术入路方式不同将患者分为两组。① 直接前方入路组:33例,男13例,女20例,年龄57~75(68.44±5.69)岁;体重指数(BMI) 17~29(23.67±2.80)kg/m2;术前Harris评分29~49(37.20±5.61)分。原发性骨关节炎16例,先天性髋关节发育不良5例,类风湿关节炎4例,股骨颈骨折3 例,股骨头无菌性坏死5例。② 前外侧入路组:45例,男19例,女26例,年龄59~79(67.36±5.67)岁;BMI 17~29(23.70±3.01) kg/m2;术前Harris评分23~49(38.46±5.24)分。原发性骨关节炎19例,先天性髋关节发育不良7例,类风湿关节炎6例,股骨颈骨折4例,股骨头无菌性坏死9例。两组术前一般资料比较差异无统计学意义(P>0.05)。患者均为同一组医师进行手术。
1.3 手术方法全身麻醉或腰硬联合麻醉。患者健侧卧位,患侧朝上,以双侧腰托固定。① 直接前方入路组:自髂前上棘外下2 cm处做长9~13 cm的切口,通过Hueter间隙进入关节囊,并将关节囊U形切开暴露髋臼,用髋臼锉打磨髋臼至松质骨面有血液渗出时试模,调整角度后安装臼杯、内衬。患肢后伸、外旋,以单钩辅助,在股骨近端插入直骨撬和90°骨撬各1枚。再次暴露股骨近端,使用髓腔锉将髓腔扩至合适大小后,插入股骨柄假体,安装股骨头假体。复位髋关节,检查假体稳定性和屈伸活动状况良好后,放置引流管,并将20 ml 10%的氨甲环酸经引流管注入关节腔,夹闭引流管3 h,逐层缝合。② 前外侧入路组:采用改良Hardinge入路,患肢外旋、内收以及后伸位,在股骨大转子下方约8 cm处做长弧形切口,沿股骨前方上行经股骨大转子顶端转向后上方,直达髂后上棘位置,逐层切开皮肤、皮下组织和阔筋膜,显露股外侧肌、臀中肌及其在股骨大转子上附着点。切断部分臀中肌,沿股外侧肌纵向切开,显露股骨,在大转子位置分离臀小肌和髂骨韧带后一并切断,显露髋关节囊前方,切开关节囊。两步法截除股骨头和股骨颈,暴露髋臼并打磨至松质骨渗血后置入合适大小髋臼假体,用髋臼拉钩牵开外展肌,于股骨近端开口扩髓,置入假体并复位。检查假体稳定性良好并无活动性出血后,缝合关节囊,恢复臀中肌、股外侧肌与大转子腱性部分完整性。放置引流管方法与直接前方入路组相同。
1.4 术后处理两组术后处理方式相同。术后24~48 h拔除引流管,术后预防性应用抗生素1 d,同时予局部冷敷、镇痛、抗凝等治疗。术后6 h指导患者在床上进行股四头肌收缩、踝泵等运动。同时,弯曲腿部,借助双上肢和(或)健侧下肢进行抬臀训练,避免臀部受压;膝关节弯曲20°~30°进行屈伸训练,根据患者情况确定训练时间及活动量。直接前方入路手术当天、前外侧入路组术后第2天开始髋关节小范围训练,活动度控制在45°以下,随后逐渐增加范围直至90°,训练量以不引起肌肉过度酸痛为准。术后10 d左右开始坐椅子上进行起立的训练,每次30~40 min,每天3次。术后2周左右,根据患者自身情况可进行首次负重锻炼,而后根据患者恢复情况进行部分负重行走训练。
1.5观察指标及疗效评价① 切口长度,手术时间,术中出血量,住院时间。② 术后3个月,髋臼假体外展角、前倾角及髋外展活动度。③ 术后3个月采用Harris评分评价髋关节功能改善情况。④ 术后并发症发生情况以及末次随访时的步态情况。

2 结果
患者均获得随访,时间3个月~1年。
2.1 两组手术情况比较切口长度:直接前方入路组为9~13(11.24±1.35)cm,前外侧入路组为 15~21(17.84±1.58)cm。手术时间:直接前方入路为89~152(115.48±16.88)min,前外侧入路组为75~135(105.47±17.35)min。术中出血量:直接前方入路组为200~500(304.55±90.45)ml,前外侧入路组为250~600(378.89±77.96)ml。住院时间:直接前方入路组为9~18(11.64±1.88)d,前外侧入路组为13~23(17.78±2.40)d。切口长度、术中出血量、住院时间直接前方入路组短(少)于前外侧入路组,差异均有统计学意义(P<0.05);手术时间直接前方入路组长于前外侧入路组,差异有统计学意义(P<0.05)。
2.2 两组髋臼假体外展角、前倾角及髋外展活动度比较术后3个月,直接前方入路组髋臼假体外展角为36°~51°(44.02°±3.68°),髋臼假体前倾角为14°~28°(20.36°±3.52°),髋外展活动度为130°~172°(160.46°±16.67°);前外侧入路组髋臼假体外展角为37°~52°(45.35°±4.63°),髋臼假体前倾角为15°~26°(19.21°±2.46°),髋外展活动度为112°~141°(127.65°±24.34°)。髋外展活动度直接前方入路组大于前外侧入路组,差异有统计学意义(P<0.05);髋臼假体外展角、前倾角两组比较差异均无统计学意义(P>0.05)。
2.3 两组Harris评分比较术后3个月Harris评分:直接前方入路组为88~97(90.76±2.03)分,前外侧入路组为75~91(85.20±3.29)分,直接前方入路组高于前外侧入路组,差异有统计学意义(P<0.05)。
2.4 两组术后并发症以及步态情况比较两组患者切口均一期愈合,未发生关节感染、关节脱位、下肢深静脉血栓等严重并发症。末次随访时,患者均能正常行走,前外侧入路组14例患者步态稍蹒跚,行走步数为32~52(42.07±4.88)步/min;直接前方入路组患者步态均正常,行走步数为35~55(43.46±5.68)步/min;行走步数两组比较差异无统计学意义(P>0.05)。
2.5 两组典型病例见图1~6。
3 讨论
3.1 髋关节置换手术入路随着老龄化问题的日益严峻,越来越多的老年患者承受着一侧或双侧髋关节退行性骨关节炎、股骨头坏死、类风湿髋关节炎、先天性髋关节发育不良等关节疾病的困扰,此类疾病在引起髋部疼痛的同时,也伴有关节功能障碍,严重影响患者生活及工作质量,当常规的非手术治疗无效时,手术治疗成为大部分患者的主要选择[5]。THA随着假体材料学的迅速发展和手术方式的逐步改进创新,已逐渐成为一种成熟规范、疗效确切的手术方式,并在各级医院推广普及。目前,THA可供选择的手术入路方式较多,主要有前外侧入路、直接前方入路、外侧入路及后外侧入路等。各种入路均有着各自的特点和适应证,并发症发生率也各不相同,众多临床研究者们一直在寻找着一种手术创伤小、术中出血少、患者住院时间短、术后康复快、并发症少的手术入路。
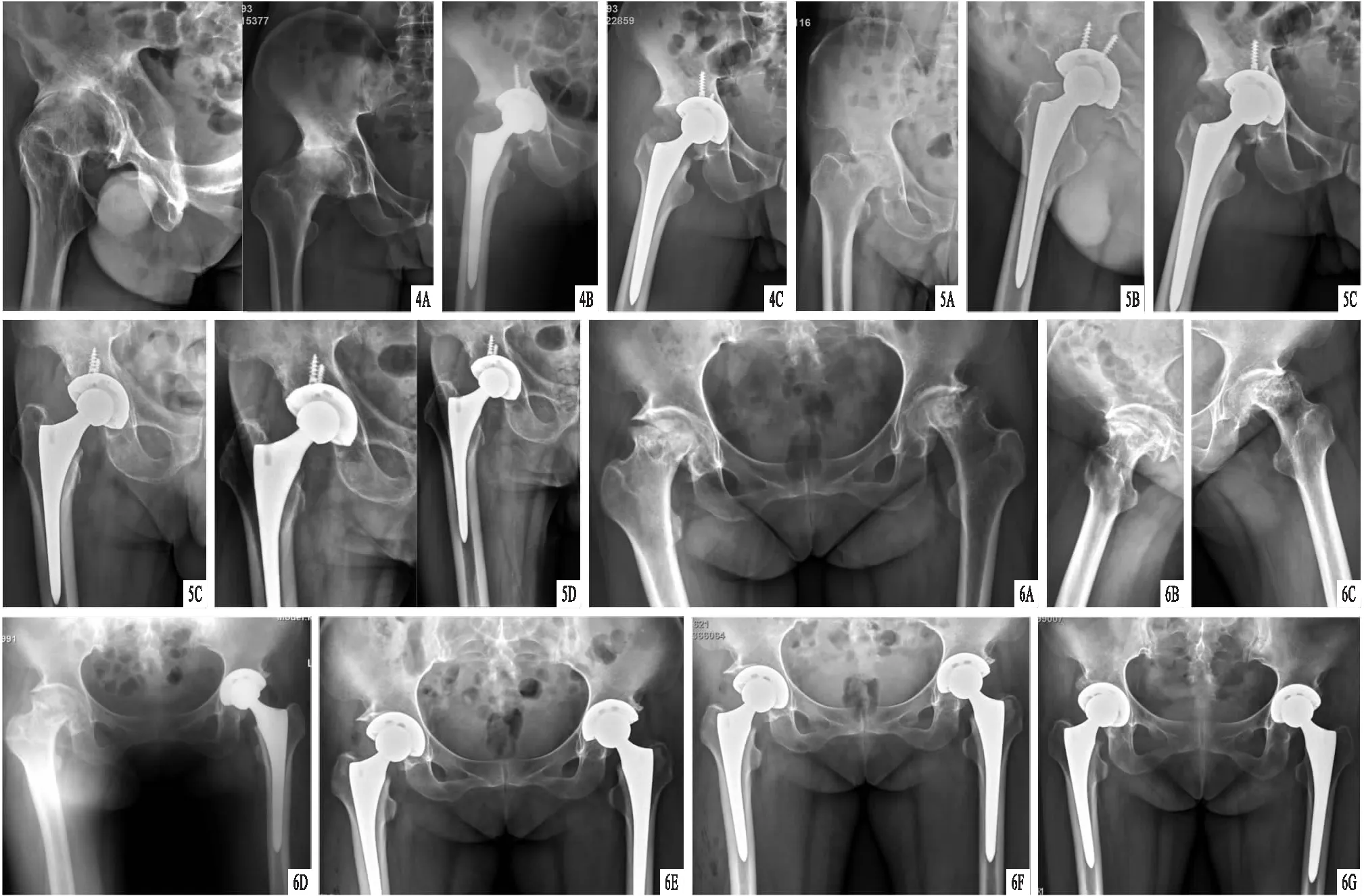
图4 患者,男,61岁,右侧髋关节骨关节炎,行前外侧入路THA治疗 A.术前X线片,显示右侧髋关节间隙丢失,股骨头坏死;B.术后3 d X线片,显示髋关节假体对合佳,位置正常,无内固定物松动征象;C.术后1个月X线片,显示髋关节假体对合佳,位置正常,无内固定物松动征象 图5 患者,男,75岁,右侧股骨头无菌性坏死,行前外侧入路THA治疗 A.术前X线片,显示右侧髋关节间隙丢失,股骨头坏死; B.术后1个月X线片,显示髋关节假体对合佳,位置正常,无内固定物松动征象; C.术后3个月X线片,显示髋关节假体对合佳,位置正常,无内固定物松动征象;D.术后1年X线片,显示髋关节假体对合佳,位置正常,无内固定物松动征象 图6 患者,女,59岁,双侧股骨头无菌性坏死,行前外侧入路双侧THA治疗 A~C.术前X线片,显示双侧髋关节间隙丢失,股骨头坏死;D.左髋术后4 d X线片,髋关节假体对合佳,位置正常,无内固定物松动征象;E.左髋术后10 d、右髋术后4 d X线片,显示双侧髋关节假体对合佳,位置正常,无内固定物松动征象;F.左髋术后36 d、右髋术后30 d X线片,显示双侧髋关节假体对合佳,位置正常,无内固定物松动征象;G.左髋术后66 d、右髋术后60 d X线片,显示双侧髋关节假体对合佳,位置正常,无内固定物松动征象
3.2 前外侧入路前外侧入路术中需要切断部分臀中肌、臀小肌及髋关节囊,而臀中肌、臀小肌在维持正常步态以及关节的稳定上起着重要的作用。因此,行前外侧入路THA术后患者的髋关节外展无力、跛行、髋关节脱位等并发症发生率较高[6],同时,由于术中切开肌肉及关节囊导致损伤较大,术中出血量增加、手术时间延长。有研究[7]报道前外侧入路THA手术时间长、术后出血量多、术中术后输血率高、住院费用偏高。也有学者[8]认为前外侧入路切断臀中肌会造成外展无力及易出现跛行。
3.3 直接前方入路相比传统的前外侧入路需要切断部分臀中肌、臀小肌及髋关节囊, 破坏髋关节的稳定性,直接前方入路因不切断髋周肌肉,具有损伤小、疼痛反应轻、术后功能恢复快和假体脱位率低等优点,已逐渐受到重视并成为研究的热点。直接前方入路基于下肢自然解剖间隙,避免了髋关节周围肌肉组织的损伤,实现了真正意义上的微创,也正是因为软组织破坏小,其手术出血量、术后止痛药物的使用及卧床时间等均相应减少。同时,因为较少的软组织损伤,关节稳定性良好,行直接前方入路THA治疗的患者术后康复较其他入路手术更快、假体脱位率也更低,术后允许早期负重、活动,也更有利于预防卧床后压力性损伤、坠积性肺炎、下肢深静脉血栓等相关并发症的出现[9]。但也有部分学者[10]通过回顾性研究认为,直接前方入路股骨近端暴露困难、股骨柄插入操作角度小、难度较大,易损伤阔筋膜张肌和发生股骨近端骨折,学习曲线陡峭、时间较长,且其在术后远期疗效、运动学改善等方面与传统入路并没有明显的差别。
3.4 两种入路的比较本研究中,切口长度、术中出血量、住院时间直接前方入路组均短(少)于前外侧入路组(P<0.05)。手术时间直接前方入路组长于前外侧入路组(P<0.05)。说明相较于前外侧入路,直接前方入路手术切口更小,术中出血更少,符合微创特征,但对于初学者而言,前期学习曲线较长且对技术要求较高。术后3个月,髋外展活动度、Harris评分直接前方入路组大(高)于前外侧入路组,差异均有统计学意义(P<0.05);髋臼假体外展角、前倾角两组比较差异均无统计学意义(P>0.05)。末次随访时,患者均能正常行走,行走步数两组比较差异无统计学意义(P>0.05)。说明两种入路均能获得良好的早期疗效,但是直接前方入路的患者能获得更好的髋关节稳定性和外展活动度。
综上所述,直接前方入路与前外侧入路均为THA的良好手术入路,但与前外侧入路相比,直接前方入路术中损伤较小、出血少,术后关节稳定性好,且可以在一定程度上缩短患者卧床时间、住院时间和减少住院费用,对于提高患者生活质量具有重要意义,虽然学习曲线较长且对医师技能要求较高,但手术医师一旦熟练掌握此技术,可明显提高THA术后的临床疗效。

