年龄、临近死亡时间和老年人医疗费用
——关于“红鲱鱼”假说的验证
刘晓婷,赵琦
(浙江大学 公共管理学院,浙江 杭州 310058)
1 引言
人口老龄化和与之相伴的疾病谱的转变给我国的医疗卫生体系带来挑战。国家应对人口老龄化战略研究总报告指出,目前我国正处于快速人口老龄化阶段,1999-2022年,60岁及以上老年人口数量将从1.31亿增至2.68亿,人口老龄化水平从10.3%升至18.5%。同时,60岁及以上老年人口2011年的疾病经济负担(中值)为 8935 亿元,预计到2050年将增加27倍(李志宏等,2015)。人口老龄化带来医疗费用的增长似乎成为一个普遍共识,即对于全社会而言,随着老龄和高龄人口比重的不断提高,医疗费用也会急剧增长(如图1),这对医疗保障体系的可持续性带来挑战。对于个体而言,基于截面数据的观测也常常发现医疗费用随年龄的增长而上升(如图2),这进一步引发了社会对于人口老龄化的担忧。然而,也有学者对此提出了质疑:医疗费用随年龄增长的主要原因在于死亡风险随着年龄的增长而提高,而生命末期往往产生高额的医疗费用(Fuchs,1990)。如果年龄和医疗费用间的正向关系是由老年期较高的死亡风险导致的,那么寿命的延长只是将临终的医疗成本转移到了更高的年龄段而并不会导致个体生命周期内医疗费用的增长(Norton,2000)。不仅关注年龄,同时将临近死亡的效应纳入考察,将为研究人口老龄化对医疗费用的影响提供新的视角。
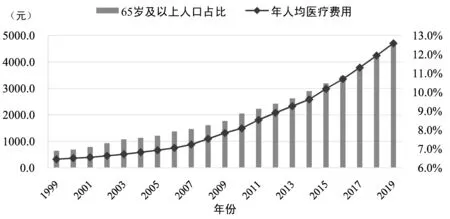
图1 65岁及以上人口占比和年人均医疗费用变化 数据来源:国家统计局.年度数据[EB/OL].[2021-05-04].http://data.stats.gov.cn/easyquery.htm?cn=C01.
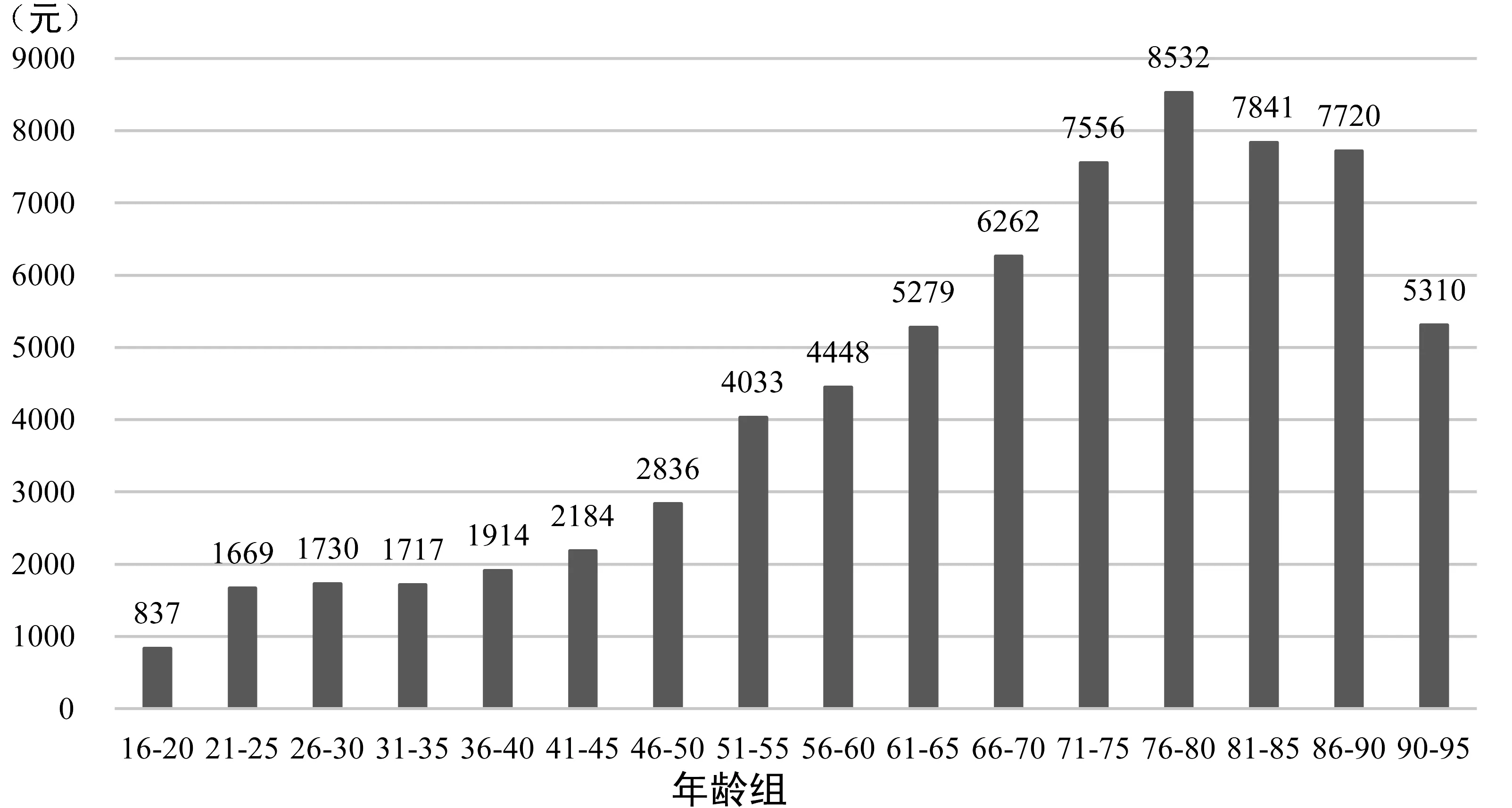
图2 分年龄段年人均医疗费用数据来源:笔者根据2018年中国家庭追踪调查(CFPS)数据作图
2 文献回顾与评述
理论上,老年期会引致更多的健康需求,从而增加医疗消费(Grossman,1972),因此人群中老年人口比重的上升将会导致总医疗费用增长。然而,现实中医疗费用增长的影响因素更为复杂,关于人口老龄化是否成为医疗费用增长的主要驱动力这一问题,已有研究尚未达成一致结论。
一种观点认为,在“长寿而不健康”的背景下,人口快速老龄化和与之相伴的疾病谱转变、高龄和失能老年人规模的不断上升,引致的是医疗服务需求和疾病经济负担的急剧膨胀(Buchner et al.,2006;Gregersen,2014)。另一种观点则认为人口老龄化并非医疗费用增长的驱动因素。由于临终阶段往往伴随高额的医疗费用(Hogan et al.,2001;Polder et al.,2006),如果控制了临近死亡时间(Time to death,TTD),年龄的影响将不再显著(Zweifel et al.,1999;Werblow et al.,2007;Felder et al.,2010)。对此,Zweifel et al.(1999)将基于截面数据观测到的年龄和医疗费用间的相关性称为“红鲱鱼”(1)古代欧美地区为训练猎犬,常把腌制过的呈深红色的鲱鱼放到有狐狸出没的地方作为干扰,来测试猎犬的搜寻能力。后来“红鲱鱼”便成为美国俚语,表示为分散注意而提出的与事实不相关的结论或错误的线索。假说,而真实的原因在于医疗费用在死亡之前急剧上升,而高龄老年人的死亡风险更高,因此,寿命延长而导致的人口老龄化只会将临终阶段高额的医疗费用转移到更高的年龄段,而老龄化本身并不会导致医疗费用的增长。在研究的最后,他们指出:过分强调人口老龄化导致人均医疗费用增长,极有可能分散人们的注意力,而医疗费用增长的真正原因在于医疗保险市场的失败,医疗技术的进步,政府对医疗保健行业监管的缺失以及患者、医院和医生扭曲的激励机制。
“红鲱鱼”假说的提出为分析人口老龄化对医疗费用的影响提供了新的视角,在Zweifel et al.(1999)研究的基础上,国外有大量研究围绕“红鲱鱼”假说进行了验证和扩展,主要涵盖以下几个方面:(1)在普通医疗费用支出上,研究普遍发现临近死亡时间越短医疗费用越高(Seshamani et al.,2004;Wong et al.,2011;Moore et al.,2017;Kolodziejczyk,2020),而临近死亡时间本身可能成为健康状况的代理变量(Carreras et al.,2018;Howdonet al.,2018)。(2)不同的是,在长期照护支出上,研究普遍发现年龄对照料费用产生了显著的正向影响,而临近死亡时间的影响则不显著(Werblow et al.,2007;De Meijer et al.,2011;Balia et al.,2014)。(3)年龄对医疗费用的影响在区分生存和死亡以及低龄和高龄的不同人群中存在差异(Zweifel et al.,2004;Felder et al.,2010;Hazra et al.,2018)。(4)将临近死亡时间因素纳入预测未来医疗费用增长的模型,发现相比于传统的预测方法,医疗费用均有大幅下降(Breye et al.,2006;Geue et al.,2014)。
国内研究主要从宏观层面分析人口老龄化对医疗费用增长的影响。基于不同的数据和研究方法,就老龄化是否成为医疗费用增长的决定性因素,国内研究也尚未达成一致结论。黄成礼(2004)采用“增长因子”法分析了老龄化对我国医疗费用增长的贡献,结果表明人口老龄化对医疗费用的影响不容忽视,其贡献将在2030—2040年间达到最高值。余央央(2011)利用2002—2008年我国的省级面板数据研究了老龄化对城乡医疗费用影响的差异,结果发现老龄化与实际人均医疗费用呈显著正相关性,在实际人均医疗费用变化中的贡献率为3.9%。杨昕等(2018)基于日历年龄和前瞻年龄两个视角测算了我国2010—2050年人口老龄化的发展趋势,并据此测算了不同视角下老年人口的医疗费用。结果表明,前瞻年龄视角下老年人口的医疗费用将大幅降低。王超群(2014)利用改进的研究方法,发现老龄化不是医疗费用增长的决定性因素。老龄化会缓慢地提高老年人口潜在的医疗服务需求,而收入提高、医疗保险扩张和医疗技术进步等因素则会快速释放老年人口的医疗费用。
步骤1 建立模糊判断矩阵R=(rij)n×n,rij表示本层次中第i个元素与第j个元素之间模糊关系的相关度(即相对重要程度)。为了能够定量地描述任意两个路由度量之间的相对重要程度,本文采用表2所示的0.1~0.9标度法[8]。
表3报告了两部模型估计结果。模型1和模型2以2014年调查时死亡作为代理变量检验临近死亡的效应,结果显示:年龄对发生医疗费用概率的影响为正,但对医疗费用金额的影响却为负,这与表2的结果一致。随着年龄的提高,老年人发生医疗费用的概率增加,但医疗费用的金额却减少。具体而言,年龄每增长1岁,发生医疗费用的概率提高0.43%,医疗费用金额则减少0.53%。此外,回归结果表明:死亡显著增加了发生医疗费用的概率且对医疗费用的影响显著为正。相比于存活样本,死亡样本发生医疗费用的概率高6.88%,医疗费用高18.91%。模型3和模型4进一步将临近死亡时间表示为按年计的多分类虚拟变量,结果表明:同样,临近死亡显著增加了发生医疗费用的概率。临近死亡时间的回归系数显示,个体临近死亡时间越短,其医疗费用越高,相比于2014年调查时存活的样本,在2008年受访后1年内死亡老年人的医疗费用高30.38%。
概括而言,现有文献关于临近死亡时间对医疗费用影响的研究多围绕发达国家展开,然而其分析背景与我国存在一定的差异,而国内对“红鲱鱼”假说进行验证的研究还较为匮乏,特别是区分不同人群和不同的服务需求。鉴于此,本文延续Zweifel等人的思路,利用国内微观数据,按人群加以细分,对“红鲱鱼”假说进行验证。具体而言,本文提出的研究问题如下:(1)同时将年龄和临近死亡时间因素纳入考察,会对老年人的医疗费用产生怎样的影响?(2)对人群进行分类,在低龄和高龄人群中,在死亡和存活样本中,年龄和临近死亡时间的效应是否存在差异?(3)相比于对医疗费用的影响,年龄和临近死亡时间对照料费用的影响如何?
3 数据来源和研究方法
3.1 数据和样本
本文使用的数据来源于中国老年健康影响因素跟踪调查(Chinese Longitudinal Healthy Longevity Survey,CLHLS),该调查覆盖全国22个省份约一半的县(市、区),调查对象为65岁及以上老年人以及35-64岁成年子女,调查问卷分为存活被访者问卷和死亡老年人家属问卷。存活被访者问卷调查涉及老年人及家庭基本状况、经济状况、健康和生活质量、疾病治疗和医疗费用承担等信息;死亡老年人家属问卷调查包括死亡时间、死因等内容。本文以2008年调查为基期,选取60岁及以上存活被访者为研究对象,同时利用到2011年和2014年追踪调查时被访者的生存状态和具体死亡时间。在剔除失访样本和关键变量缺失值后,剩余共13008个样本,其中2014年调查时死亡样本7905人,存活样本5103人。各调查年份样本的生存状态和分布如图3所示。
此外,由控制变量的回归系数可知:在前置因素上,女性发生医疗费用的概率和医疗费用金额显著高于男性;城镇老年人的医疗费用显著高于农村老年人;东部和中部老年人发生医疗费用的概率低于西部老年人,但前两者的医疗费用却显著高于后者。在使能因素上,已婚且与配偶同住的老年人其发生医疗费用的概率和医疗费用均显著高于丧偶或独居的老年人;子女数目越多,医疗服务可及性越好,老年人的医疗费用支出也越高,说明老年人医疗费用与其可获得的照料资源存在较大关联;另一方面,那些社会经济地位较高老年人(受过教育或家庭人均收入水平较高)的医疗费用也越高。最后,值得注意的是,以没有医疗保险的老年人为基准,公费医疗组别不论是在发生医疗费用的概率上还是医疗费用金额上,均处于四类人群中的最高水平;城镇职工基本医疗保险组别的医疗费用次之;新型农村合作医疗组别虽然发生医疗费用的概率较高,但医疗费用金额却处于四个人群中的最低水平,反映了不同医疗保险参保人群享有医疗服务不平等的事实,这种不平等还体现在城乡之间和东西部地区之间。在需求因素上,自评健康越差,患慢性病数目较多的老年人,发生医疗费用的概率和医疗费用支出越高。
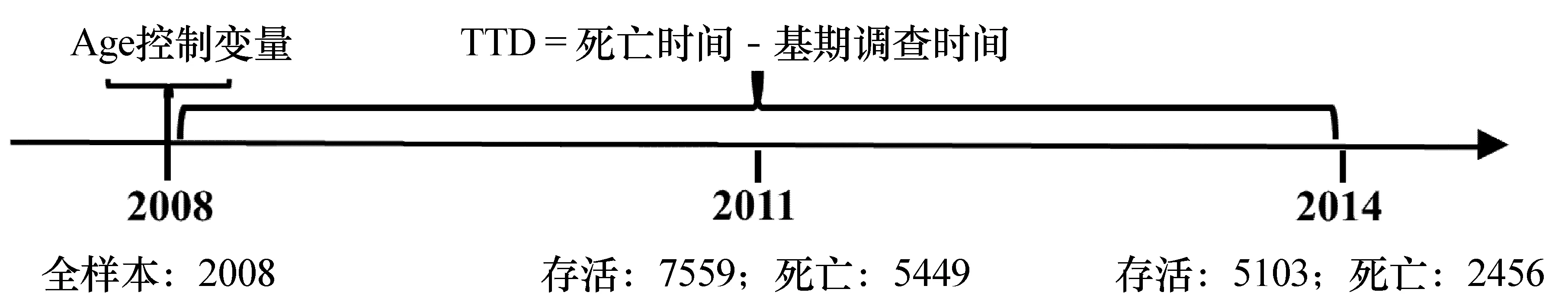
图3 样本在各调查年份的生存状态
3.2 变量说明
本研究的被解释变量为2008年受访时过去一年实际发生的医疗费用总计,为纠正医疗费用的偏态分布及减少极端值的干扰,在计量分析时取医疗费用的对数值。核心解释变量为年龄和临近死亡时间。年龄为2008年受访时的年龄,临近死亡时间则根据2011年和2014年追访时死亡问卷记录的死亡时间和2008年基期问卷的调查时间相减后得到,为按年计算的多分类虚拟变量,回归时以2014年受访时仍然存活的样本为基准组。结合Newhouse(1992)对医疗费用增长因素的分析(2)Newhouse在研究中主要分析了老龄化,医疗保险的普及,国民收入上升,医疗服务供给增加和医学技术进步五个因素对美国医疗费用增长的影响。和Andersen(1995)的医疗服务利用模型(3)Andersen 将影响个人医疗服务利用的因素分为前置因素(predisposing),能力因素(enabling)和需求因素(need)。,控制变量主要包含:性别,户籍,所在地区,是否已婚且与配偶同住,子女数量,受教育水平,家庭人均收入,医疗服务可及性,医疗保险类型(4)医疗保险类型包括公费医疗,职工基本医疗保险和新型农村合作医疗。城镇居民基本医疗保险于2007年开展试点,CLHLS 2008年调查未将其包含在内。,自评健康,患慢性病种数。变量定义和描述性统计如表1所示。
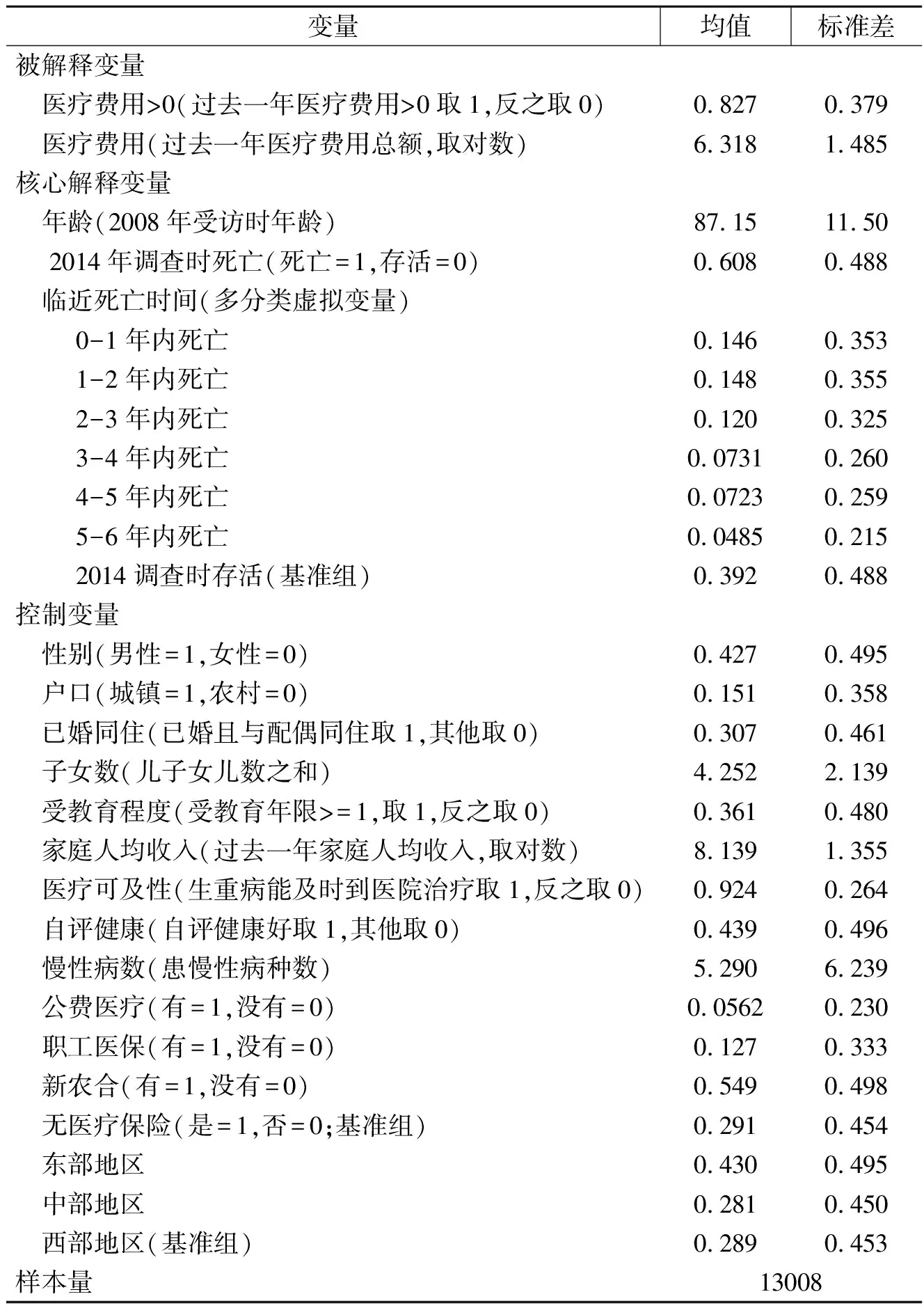
表1 变量定义和描述性统计结果
表2进一步给出了不同年龄段老年人一年内的死亡率以及生存和死亡群体的医疗费用情况。可以发现,老年人在一年内死亡的概率表现出随年龄段升高而骤增的趋势。将医疗费用进行横向比较,研究发现不论是在哪一个年龄段,死亡组的医疗费用均要高于生存组且在低年龄段人群中尤为显著。将医疗费用进行纵向比较可知,低年龄段老年人的医疗费用最高,同时死亡组和生存组医疗费用的差值也最大;而随着年龄的增长,老年人医疗费用呈下降趋势且死亡组和生存组医疗费用的差距不再显著。
1)针对集卡定位系统在使用过程中,由于现场环境质量相对较差,粉尘较多,并且CPS扫描感知系统比较敏感,位于桥吊鞍梁上的扫描镜被粉尘干扰,导致扫描分析出现误差的情况,定期对CPS系统的扫描镜进行清洁,同时寻找抗粉尘粘附性更强的硬件设施,使得CPS系统的扫描及数据分析更有效、更可靠。
3.3 计量模型
基于追踪调查数据,在纳入临近死亡时间这一截面数据无法观测的变量后,“红鲱鱼”假说在本文中得到了初步的验证,即临近死亡时间对医疗费用的影响显著为正,临近死亡时间越短,医疗费用越高。对此,基于Grossman(1972)的健康需求理论可以做出如下解释:健康作为一种资本,可以跨期积累或消耗,而衰老和疾病会导致健康资本折旧。临近死亡时间越短则健康资本越低,折旧速度越快,也意味着个体面临较大的死亡风险。随着生命末期健康资本折旧的上升和加速,个体必须投入大量成本以维持原有的健康水平或减缓折旧,其方式之一便是利用大量的医疗资源,因而导致医疗费用在生命末期攀升。在现实中,为了挽回和延续生命,患者在面临较大的死亡风险时往往需要大量的短期急性治疗以维持生命。这一行为在中国传统的儒家孝道文化中更是得到了加强,在老年患者本人意识模糊和没有自主决定权的情况下,即使救治希望渺茫甚至无效,其子女为了维持老年人的生命体征仍会选择竭力救治,因而产生大量医疗费用。此外,以疾病治疗为中心的医疗服务体系、医患双方信息不对称引发的供方道德风险以及后付制的医保结算方式等因素,也均有可能引发生命末期高额的医疗费用。
20世纪60年代,Brigham等通过检测示踪剂随注入水在地层中流动的突破时间和峰值浓度,建立了示踪剂在井间地层中的流动模型,为示踪剂在油田开发中的应用提供了理论依据。
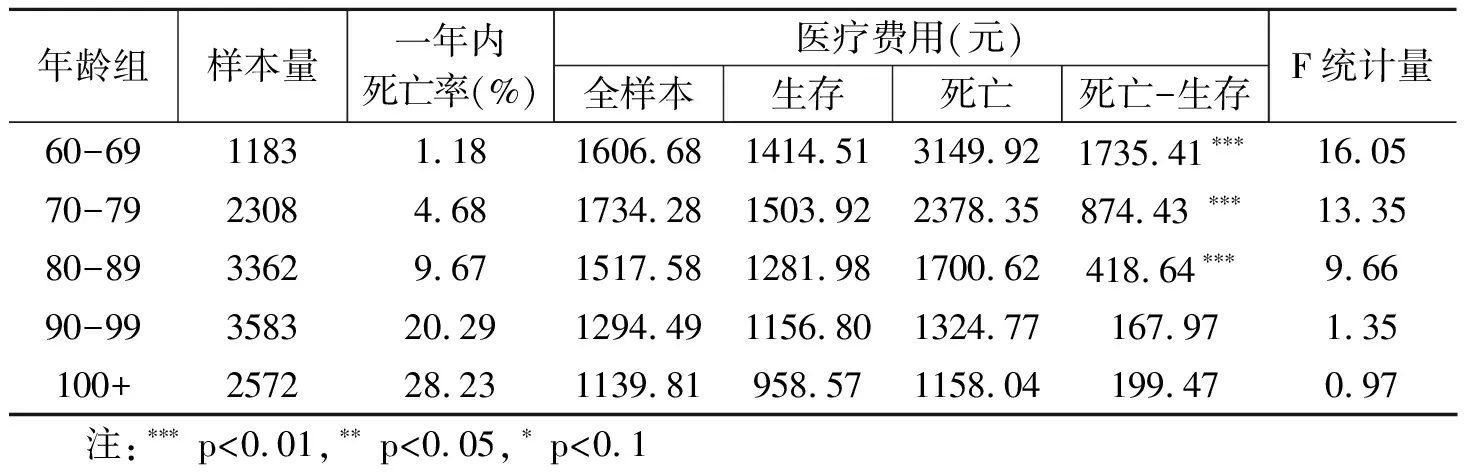
表2 分年龄段老年人一年内死亡率及生存和死亡群体医疗费用
Dow et al.(2003)指出在对医疗费用进行回归时不存在样本选择问题,零观测值是真实的数据而非未观测变量的删失值,因此采用两部模型(two-part model)比样本选择模型更加有效。两部模型与样本选择模型类似,第一步都是估计发生医疗费用的概率,第二步则以发生医疗费用为条件估计医疗费用的条件期望值而不纳入逆米尔斯比率。这一观点启发了后续研究对计量模型的选择,使得两部模型成为健康经济学领域研究医疗费用时普遍采用的方法。
本文在上述研究的基础上,采用两部模型进行估计。第一部分利用Probit模型估计医疗费用发生的概率;第二部分则在支出大于零的情况下,利用线性回归估计医疗费用的条件期望。计量模型如下:
Pr(HCEi>0)=α0+α1Age+α2TTD+αXi+εi
Ln(HCEi/HCEi>0)=β0+β1Age+β2TTD+βXi+εi
本研究根据CLHLS在问卷日常活动能力部分针对失能老年人询问的“近一个星期,这些照料所支付的费用(如人工、物品等直接费用)总计是多少元?”这一问题构造照料费用(过去一周的照料费用乘以52得到按年计算的照料费用,并取对数)这一被解释变量,考察年龄和临近死亡时间对失能老年人照料费用的影响,并将医疗费用和照料费用进行对比分析。表6报告了不同年龄段失能老年人一年内的医疗费用和照料费用。研究发现随着年龄的增长,失能率在不断提高,与之相伴的是医疗费用下降,而照料费用一直维持在较高水平。另一方面,与非失能样本进行对比,失能老年人的医疗费用更高。可能的原因在于长期护理保险缺位下,依靠医疗保险支付的“以医代养”行为的发生,导致失能老年人的医疗费用也较高。
由于CLHLS是针对老年人健康和长寿影响因素的调查,对高龄长寿老年人采取超比例抽样,并与相当数量的低龄老年人进行对比分析(曾毅,2013),而根据《2019年我国卫生健康事业发展统计公报》显示,我国人均预期寿命为77.3岁(5)《2019年我国卫生健康事业发展统计公报》:http://www.nhc.gov.cn/guihuaxxs/s10748/202006/ebfe31f24cc145b198dd 730603ec4442.shtml,因此低龄老年人的医疗费用水平可能更具代表性。其次,结合表2的分析结果,存活和死亡人群的医疗费用存在较大差异,因此有必要分开进行考察。最后,受国外已有文献启发,年龄和临近死亡时间对医疗费用和照料费用的影响可能存在差异,因此本文纳入了失能老年人的照料费用进行考察。基于以上分析,本研究分如下步骤展开:(1)首先,利用全样本数据考察年龄和临近死亡时间对医疗费用的影响。(2)在此基础上,分低龄和高龄,生存和死亡人群进行分析。(3)最后分析年龄和临近死亡时间对照料费用的影响,并与其对医疗费用的影响进行比较。
4 实证分析结果
4.1 全样本回归模型结果
在微观层面的分析中,封进等(2015)基于中国营养与健康调查(CHNS)1991—2011年八轮数据,考察城乡居民医疗费用的年龄效应,发现城市居民人均医疗费用随年龄增长而显著增加,但农村居民的人均医疗费用随年龄增长的趋势并不明显。周少甫和范兆媛(2016)利用中国健康与营养调查(CHNS)数据对医疗费用进行分位数回归,结果显示年龄对医疗费用的增长有显著影响,且分位数越大,年龄的影响越大。魏宁和周绿林(2017)利用中国健康与养老追踪调查(CHARLS)2011年和2013年两期调查中401个死亡和17144个存活样本数据,考察微观层面个体年龄和临近死亡对医疗费用的影响,研究结果显示临近死亡前1年和2年对医疗费用的影响显著,而年龄对医疗费用的影响不再显著。吕国营等(2020)利用中国老年健康影响因素跟踪调查(CLHLS)2011年和2014年两期数据,同样发现临近死亡1年内对医疗费用的影响较大。
知识理解变量。本问卷借鉴了中国消费者协会2016年开展的“保健食品消费者认知度问卷调查”,从中选择了5道题目参与设计,每道题目都有正确的答案。分别是:保健食品“蓝盖帽”标记的识别;保健食品的作用(治病、预防疾病、改善身体机能);保健食品的功能(养胃、提神醒脑、辅助降血压、治疗高血压、补肾壮阳);普通食品宣称保健功能的行为(国家允许、国家不允许);普通食品中添加保健食品原料行为(国家允许、国家不允许)。根据被访问者回答正确的题数来衡量民众对保健食品知识的理解程度,分数越高表示调查者的保健食品安全知识越丰富。
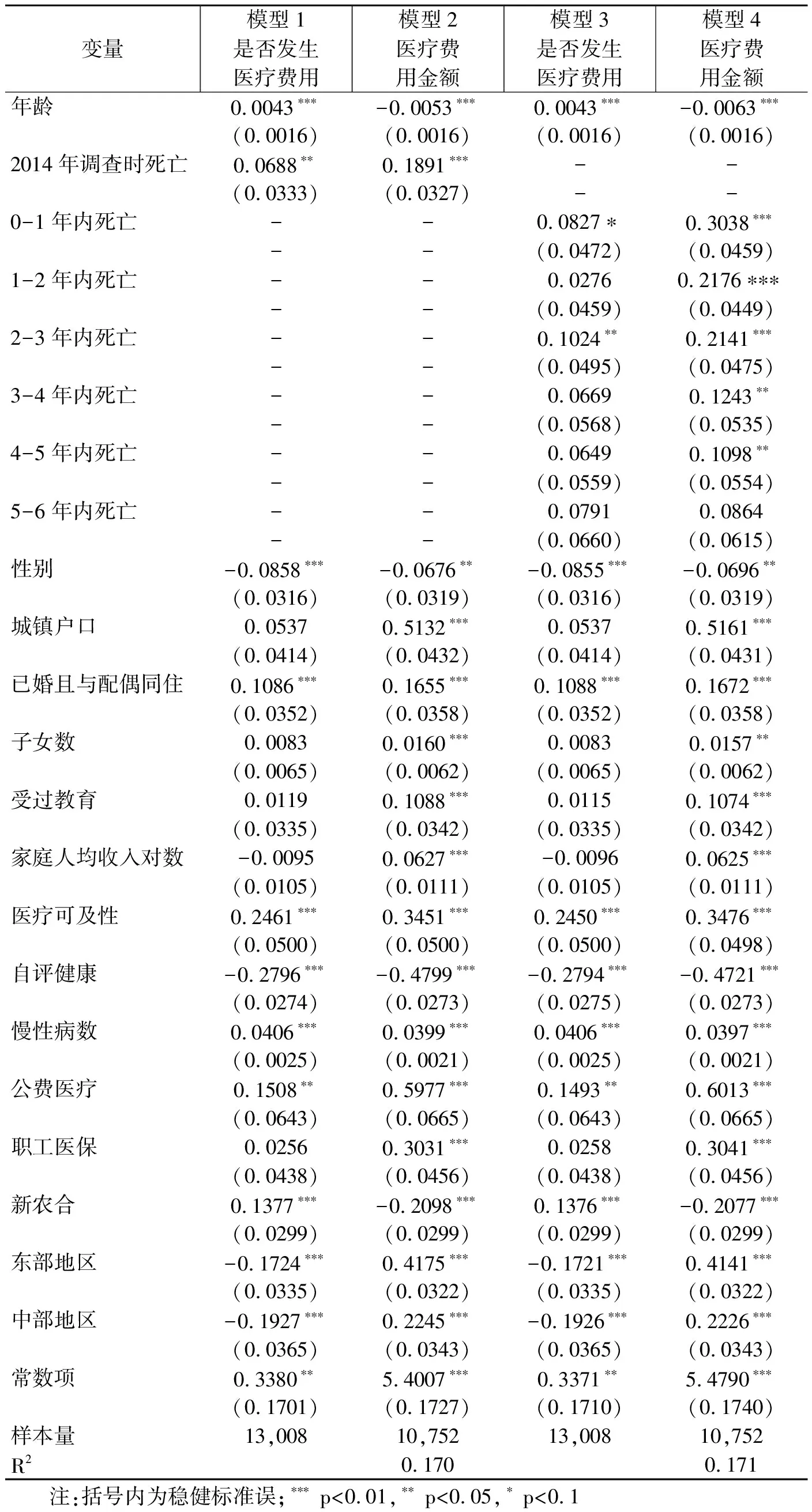
表3 年龄和临近死亡时间对医疗费用影响的基本回归结果
Zweifel et al.(1999)的研究颠覆了传统观念,然而其运用的实证研究方法却存在一定缺陷:研究对象只含65岁及以上死亡样本而未将生存者包含在内,临近死亡时间的测度为死亡前8个季度的虚拟变量。令其实证结果稳健性最受质疑的是解释变量间的多重共线性问题和临近死亡时间和被解释变量间反向因果的可能(Salas et al.,2001;Dow et al.,2003):在Heckman样本选择模型中,第二阶段纳入逆米尔斯比率(Inverse Mill’s Ratio)通常会与其他解释变量高度相关,从而使得年龄相关变量的解释力变弱;此外,临近死亡时间可能受医疗费用的影响,由此导致的内生性问题可能使最小二乘法(OLS)估计发生偏误。
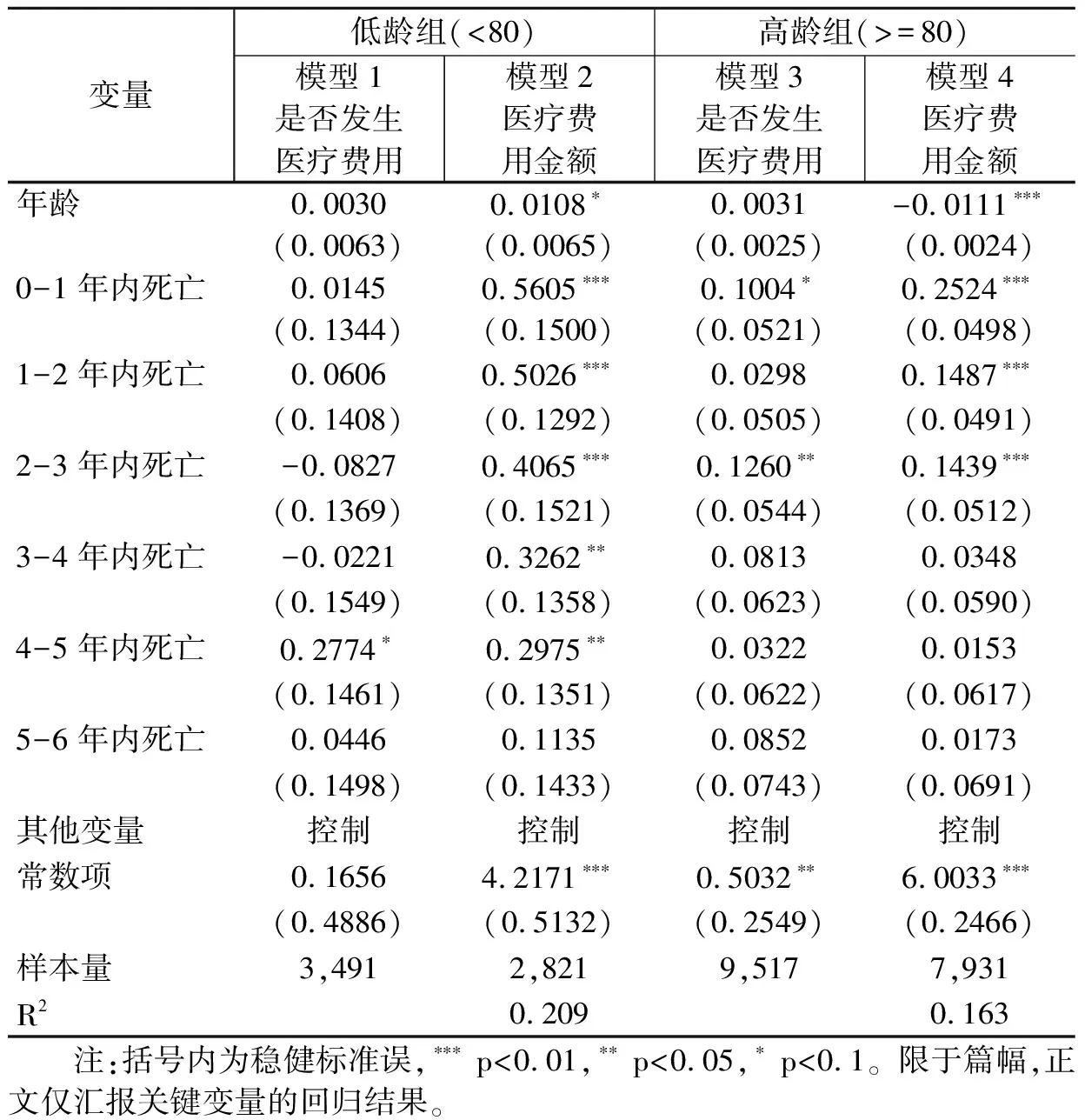
表4 低龄和高龄人群中年龄和临近死亡时间的效应
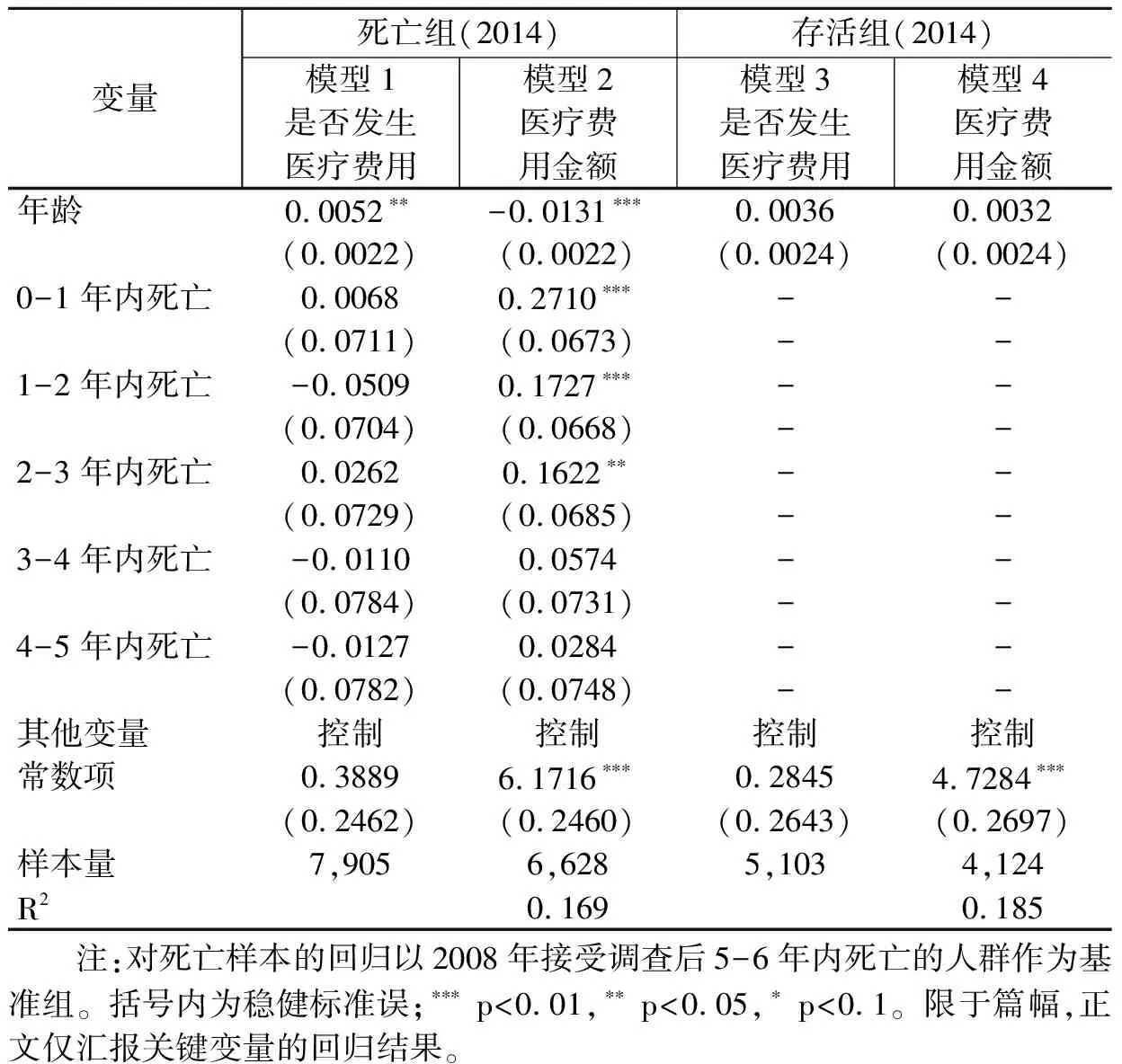
表5 死亡和存活人群中年龄和临近死亡时间的效应
4.2 分群体回归模型结果
4.2.1 低龄和高龄老年人分组
以2014年追访时老年人是否存活进行区分,表5的估计结果显示,死亡和存活老年人群中年龄的影响同样存在差异。在死亡人群中,年龄对医疗费用的影响显著为负;而在存活人群中,年龄对医疗费用的影响不显著。国外也有研究表明,老年人在临终前的医疗费用有随着年龄增长而下降的趋势(Spillman et al.,2000;Polder et al.,2006)。原因可能也在于选择性生存:经历“健壮者存,病弱者亡”漫长岁月的筛选之后,存活老年人群健康状况相对较好,同时对医疗服务的需求较低。此外,临近死亡时间对医疗费用的影响依然保持稳健,表现为临近死亡时间越短,医疗费用越高。以上回归结果表明,只考察死亡人群中年龄和临近死亡时间对医疗费用的影响并不具有代表性,这也是Zweifel et al.(1999)最初研究的不足之一。
为何在低龄和高龄人群中年龄对医疗费用的影响存在差异?一个可能的解释是选择性生存(健康状况相对较好的老年人更有可能存活到较高的年龄)导致高龄健康老年人的医疗费用较低。80岁以下低龄段是疾病的高发期,也是治疗的集中发生期,因而医疗费用水平较高。而迈过“这道坎”的高龄老年人,最后往往无疾而终,因而医疗费用相对较低。另一方面,医生在进行治疗时倾向于对那些能获益更久(存活更长)的病人进行更为积极的治疗,因而相较于对低龄老年人投入更多的医疗资源和救治,医生对高龄老年人更有可能采取保守治疗,这也是导致不同年龄段老年人医疗费用差异的因素之一(Breyer et al.,2015)。
4.2.2 死亡和存活样本分组
68例老年股骨颈骨折患者在经过Garden分型的检验中,对于符合率的检验,患者应用X线检验符合率可达到55.88%(38/68),16排螺旋CT三维成像的检验符合率可达到92.65%(63/68),16排螺旋CT三维成像明显高于X线,说明在Garden分型中16排螺旋CT三维成像的应用效果更为明显。
本研究以80岁为分界线分别考察低龄和高龄老年人群中的年龄和临近死亡时间对医疗费用的影响。表4中模型2和模型4报告了医疗费用的估计结果,不论是在低龄还是高龄老年人群中,临近死亡时间的效应均存在,表现为临近死亡时间越短则医疗费用越高。在低龄老年人群中,2008年受访后1年内死亡老年人的医疗费用比2014年调查时存活的老年人高56.05%;在高龄老年人群中,2008年受访后1年内死亡老年人的医疗费用比2014年调查时存活的老年人高25.24%。而年龄的影响则不同,低龄群体中年龄每增长1岁,医疗费用增加1.08%;而高龄群体中年龄的影响却显著为负,表现为年龄每增长1岁,医疗费用降低1.11%。
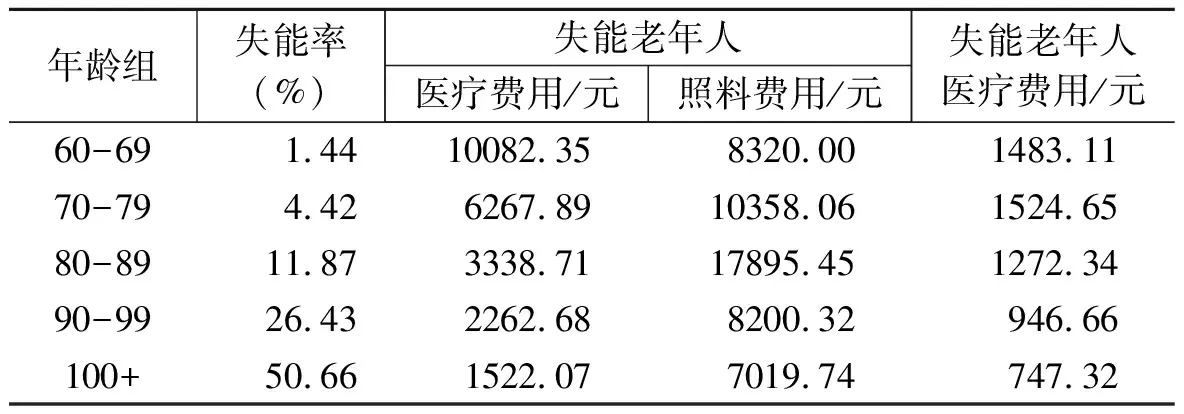
表6 失能老年人分年龄段医疗费用和照料费用
4.2.3 失能老年人医疗费用和照料费用分析
其中,HCEi表示医疗费用,Age和TTD是研究主要关注的变量——年龄和临近死亡时间,Xi为一系列控制变量。
易知XN非负,当XN用浮点数表示时,有XN=2l(1+d),其中l为指数,d∈[0,1),则可以得到:
2016年实施的短轨枕改造施工,按照原设计方案将线路分解为有缝线路后进行短轨枕更换,施工期间跨越7~8月份高温季节。从记录的施工轨温来看,分解无缝线路时最高轨温为 27℃(可将该温度视为ts)。在高温施工期间,为防止冻结夹板松卸后,因钢轨膨胀无法安装恢复冻结夹板,因此在施工过程中,选择在未拆卸冻结夹板的情况下进行短轨枕更换作业(可视为无缝线路状态),记录的当日最高施工轨温为 36℃,但未发生胀轨情况。即Δt=36℃-27℃=9℃,施工期间未发生胀轨现象。
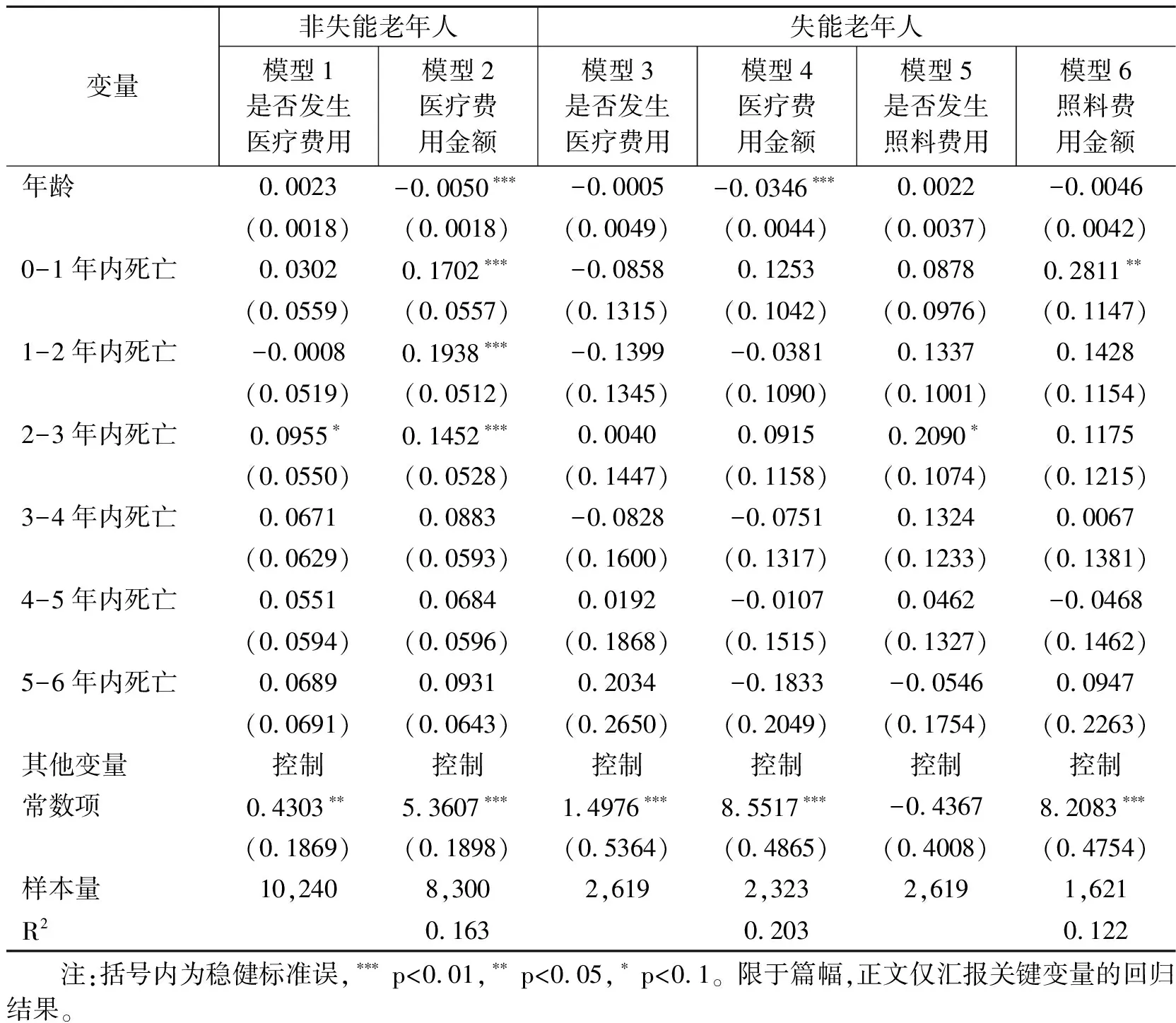
表7 年龄和临近死亡时间对失能老年人医疗费用和照料费用的影响
表7报告了年龄和临近死亡时间对失能老年人医疗费用和护理费用影响的估计结果,并与非失能样本进行对比。可以发现,失能老年人的医疗费用随年龄的增长发生了显著的下降而其照料费用却未受年龄的影响;与非失能样本回归结果不同的是,对于失能老年人而言,临近死亡时间对医疗费用的影响不显著,而临近死亡1年对其照料费用的影响显著为正。

表8 Heckman样本选择模型估计结果(稳健性检验)
以上分析表明,老年人生命末期的照料费用并未像医疗费用那样随年龄的增长发生大幅下降,而是一直维持在一个较高的水平;另一方面,相比于医疗服务,老年人在生命末期可能更需要照护服务,对于高龄失能老年人尤为如此。
4.3 稳健性检验
基于不同的研究假设,本文同时利用Heckman样本选择模型检验年龄和临近死亡时间对老年人医疗费用的影响。此外,考虑到城乡差异带来的医疗服务利用和健康水平差异,本文进一步按户籍区分农村和城市老年人样本进行稳健性检验。表8是利用极大似然法(MLE)估计的样本选择模型回归结果,与表3中两部模型的估计结果一致,年龄和临近死亡时间对发生医疗费用的概率和金额的影响均保持稳健。表9给出了分农村和城镇样本回归后的结果,可以发现,城镇老年人群中年龄对医疗费用的影响不再显著;尽管医疗费用没有表现出随临近死亡时间缩短而上升的趋势,但临近死亡时间的效应依然存在。在农村老年人群中,年龄和临近死亡时间的效应依然和全样本的回归结果保持一致。造成农村和城镇老年人之间差异的可能原因在于,相比于农村老年人,城镇老年人的社会经济地位普遍更高,更多地享有保障水平高的医疗保险待遇和便捷的医疗服务。与之相反,农村老年人因为医疗保障水平不足和就医不便,且对医疗服务的价格弹性更高,由此导致临近死亡时间对医疗费用的影响相比于城镇老年人表现出更为明显的梯度。
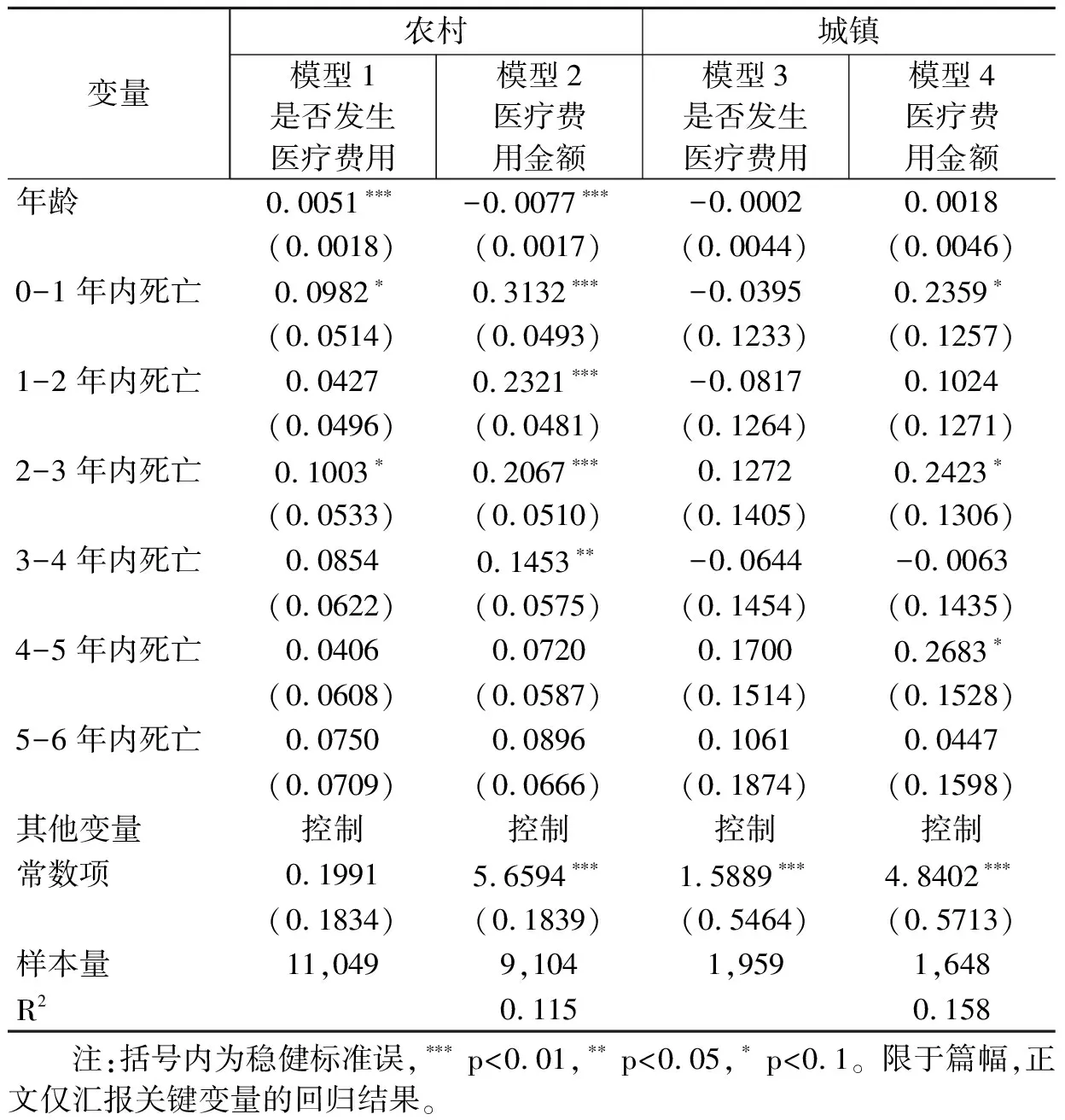
表9 农村和城镇老年人群中年龄和临近死亡 时间的效应(稳健性检验)
5 研究结论与政策启示
本研究通过实证分析,得出以下主要结论:(1)临近死亡时间是影响老年人医疗费用的主要因素,临近死亡时间越短则医疗费用越高。分不同人群进行考察,发现无论是在低龄、高龄,还是死亡人群中,这一结论依然保持稳健。(2)在不同老年人群中年龄对医疗费用的影响存在差异。在低龄群体中年龄对医疗费用的影响显著为正,而在高龄群体中年龄的影响却显著为负;在死亡人群中年龄对医疗费用的影响显著为负,而在存活人群中年龄对医疗费用的影响不显著。(3)对于失能老年人而言,医疗费用随年龄的增长发生了显著的下降而照料费用却未受年龄的影响;临近死亡时间对医疗费用的影响不显著,而临近死亡1年对其照料费用的影响显著为正。
研究结果表明“红鲱鱼”假说在我国同样成立,意味着寿命的延长并未导致医疗费用的增长,而是推迟了其高峰期的到来,而导致医疗费用增长的真正原因可能在于医疗保险市场的失败,医疗技术的进步,以及患者、医院和医生扭曲的激励机制(Zweifel et al.,1999)。人口老龄化作为不可逆的客观发展趋势,将在很长一段时间内成为我国经济社会发展的新常态。中共中央国务院《国家积极应对人口老龄化中长期规划》明确强调要积极应对人口老龄化并部署了具体的工作任务(6)中共中央国务院印发《国家积极应对人口老龄化中长期规划》:http://www.gov.cn/xinwen/2019-11/21/content_5454347.htm.,然而面对这场挑战与机遇并存的“无声革命”,我国在医疗服务和医疗保障领域的准备工作仍显不足。基于上述分析,本文提出如下政策建议:
第一,持续深化医疗卫生体制改革。“红鲱鱼”假说的提出将人们的注意力从人口老龄化转移到影响医疗费用增长的其他因素上,包括人均收入水平的提高,医疗技术的进步以及医患双方信息不对称下的道德风险等(Reinhardt,2003)。自2009年深化医疗体制改革已超过十年,所取得的成就举世瞩目,然而慢性病预防和管理水平较低、医疗费用不合理增长等一系列问题依旧存在(Yip et al.,2019)。现有的以疾病治疗为导向的医疗服务和扭曲的激励机制,无疑增加了医院和医生为老年患者提供更为积极和昂贵治疗的可能性,并强化人口老龄化对医疗费用支出的影响。在医患双方的道德风险引发过度医疗和医保基金结算方式无法实现对医疗费用的有效控制的大环境下,人口老龄化无疑将成为医疗费用过快增长的催化剂。唯有转变现有以疾病治疗为中心的医疗服务体系导向,更加注重人口健康和慢性病预防管理,进一步深化医药卫生体制改革,才能减少不合理的医疗费用支出,最终实现“健康中国2030”的目标。
在对手足口疫苗等品种临床试验进行现场检查时,为配合创新药物的加快审评,研究核查处坚持标准不降低、程序不减少,深入到接种第一线,将试验情况及时、如实反映,为总局快速审批提供了可靠依据,为手足口疫苗全球首发上市做出了巨大贡献。某中药在临床试验中发生连续严重不良事件,研究核查处立即启动应急机制,抽调经验最丰富的检查员奔赴现场,连夜查明原因,完成检查报告,为及时叫停该临床试验提供了坚实依据,保障了公众用药安全。
反应条件:反应时间72 h,反应温度280℃,载气压力 0.6 MPa,正 辛 烷 2.0 g,CaSO4、Na2 SO 4、MgSO4、Al2(SO4)3 各1.0 g,去离子水10.0 g,实验结果如表3所示。
第二,合理配置医疗资源和照护资源。研究结果表明,不同人群对医疗资源的需求存在差异,医疗资源的需求主要集中在低龄段,而高龄和失能老年人更需要照护资源和服务。然而,由于长期照护保障制度的不完善,一方面导致有公费医疗和城镇职工基本医疗保险的人群依靠医疗保险支付社会性住院,“以医代养”,过度耗费医疗资源;另一方面,弱势老年人特别是农村地区的老年人则面临照料资源不足的困境(Zhu,2015)。照料需求无法得到满足将会严重影响老年人的独立性和生活质量,还会引发跌倒和失能等风险,进一步导致更多的医疗服务利用并提高死亡风险(He et al.,2015)。为了实现医疗资源和护理资源的合理配置,满足失能失智老年人长期护理的需求,长期照护保障制度的完善迫在眉睫。
第三,发展和完善老年临终关怀服务。老年人在临终阶段面临高额的医疗费用,然而受传统死亡观和孝道观的影响,“生命不止,治疗不息”在我国尤为普遍。尽管医学治疗可以延长老年人的生命,但有些情况下,在造成高额医疗费用和无效求治的同时,老年人还不得不忍受医学治疗带来的痛苦。2015年英国《经济学人》智库(Intelligence Unit:EIU)发布的关于全球死亡“死亡质量指数” (Quality of Death Index)排名显示,中国2015年度死亡质量综合排名在80个国家和地区中仅居于第71位(7)《2015年度死亡质量指数全球姑息治疗排名》:https://perspectives.eiu.com/healthcare/2015-quality-death-index/infographic/2015-quality-death-index-infographic-chinese.。随着人口老龄化的加剧和疾病谱的转变,将会有越来越多的老年人带病进入生命终末期,而老年人临终阶段的生命质量已成为一个亟待关注的问题。因此,我国有必要发展临终关怀等,不以推迟死亡为目的而旨在提高生命质量,同时节约有限医疗资源的善终服务。
最后,本研究存在一定局限。(1)受数据限制,本文无法获得如国外研究那样准确反映老年人医疗消费过程的季或月度医疗费用数据,因此只能粗略估计得到医疗费用随临近死亡时间变化的趋势。(2)在计量方法的选择上,尽管两部模型已成为该领域实证研究方法的主流,临近死亡时间和医疗费用仍旧存在一定的内生性。由于临近死亡时间为多分类虚拟变量,同时考虑到死亡样本的特殊性,不存在对照组以获得处理效应,因此倾向得分匹配或固定效应模型等方法并不适用。然而,正如Mason et al.(2015)指出,相比于分析变量间的因果关系,计量模型应该更注重分析医疗费用的影响因素并以此提供准确的预测未来医疗费用的依据,从这一角度而言,内生性问题或许不是探究老龄化对医疗费用影响的重点。(3)最后,本研究是基于微观数据的分析,而老龄化对医疗费用的影响同时又和其他诸多宏观层面的因素发生交互,如人均收入水平的提高,医学技术的进步等(de Meijer et al.,2013),老龄化对医疗费用的影响有待于结合诸如社会经济发展和医学进步等宏观层面的因素进行更为全面和深入的分析。

