危重新生儿生理参数监测技术的研究进展
【作 者】肖科 ,刘梦星 ,金星亮,何先梁,钟荷仙,李烨
1 中国科学院深圳先进技术研究院,深圳市,518000
2 深圳迈瑞生物医疗电子股份有限公司,深圳市,518057
0 引言
危重症新生儿救治难度大、死亡率高,是小儿急救医学中的重点与难点。全球范围内,新生儿死亡占小儿死亡约40%,且该占比逐年上升。新生儿重症监护病房(neonatal intensive care unit,NICU)是危重新生儿进行集中监护、治疗和护理的场所。自20世纪60年代,NICU的建立和相关监护技术的发展使得危重新生儿的存活率显著提升。危重症新生儿监护是一种综合性、多学科的救治模式,是指对危重症新生儿给予持续的监护,进而进行相应的治疗与干预。危重新生儿生理监测是NICU监护的重要组成部分,精准的生理监测可辅助医护人员及时了解危重新生儿的身体状态、病情发展以及治疗疗效。危重新生儿生理监测参数及相关监测技术繁多,我们就NICU所涉及的物理性监测参数进行梳理(生化检测技术不在论述范围),并陈述每个监测技术的研究进展及应用概况。
1 NICU监测对象
NICU主要收治病情危重,需要进行监护、诊断及治疗的患儿以及早产儿。表1展示了我国三甲医院NICU死亡患儿中不同病症占比,在NICU中最常见的疾病类型是呼吸系统疾病、感染、神经系统疾病。肺部疾病是早产儿的首要致死因素,感染是足月儿的首要致死因素,现就常见疾病的特征及所需监测功能进行简要概述。
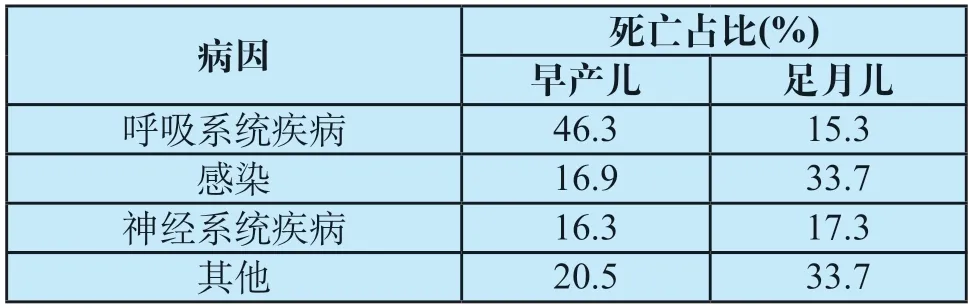
表1 NICU死亡患儿中不同病症占比[1]Tab.1 Distribution of causes of death in NICU
呼吸系统疾病是NICU最常见的病症,更多见于早产儿。新生儿,尤其早产儿出生时呼吸系统尚未发育成熟,具有肺容量小、气道阻力高及呼吸调节机制不成熟等特点,极易发生呼吸系统疾病[2]。呼吸系统疾病会造成呼吸功能障碍,导致低氧血症和组织缺氧。新生儿呼吸系统疾病的治疗原则是维持良好的通气及氧代谢,主要的治疗技术是氧疗结合通气技术,并对肺动脉高压患儿应用肺表面活性物质或者一氧化氮(NO)吸入治疗,极重症患儿采用体外膜肺氧合(ECMO)治疗。呼吸功能监测(包括通气、氧代谢)是呼吸系统疾病监护的最重要内容,也是NICU的重点工作。
新生儿重症感染是NICU棘手问题之一,因新生儿免疫系统发育不成熟、免疫功能不全,此外NICU急救操作繁多、大量使用抗生素产生耐药菌株等因素,使新生儿极易发生感染,其中早产儿、低体重儿是发生感染的高危群体。新生儿感染容易引发全身综合炎症,发展成脓毒症[2]。在新生儿感染治疗过程中,需及时检测新生儿感染病原体,对症治疗,并实时监测患儿的生命体征及循环功能,及时干预,防止休克及多器官衰竭。
新生儿神经系统疾病主要有缺氧缺血性脑病(hypoxic-ischemic encephalopathy,HIE)、颅内出血(intracranial hemorrhage,ICH)等。HIE常发生于围生期窒息而导致的脑部缺氧缺血,进而导致新生儿脑损伤、致残;ICH病因复杂,早产、低出生体重、窒息、产伤以及肺部疾病等都可能引发ICH,ICH病死率高且极易导致永久性神经系统后遗症。新生儿脑损伤的治疗较为困难,以病因治疗为主,并维持生命体征、控制惊厥、保持新生儿脑部充足的供血供氧,必要情况下及时进行亚低温治疗[2]。在新生儿脑损伤情况下,需实时监测患儿脑功能,防止继发性脑损伤,并指导后续诊疗措施。
此外,NICU收治的常见重症患儿还包括先天性心脏病(CHD)、坏死性小肠结肠炎(NEC)、高胆红素血症等疾病。尽管NICU患儿病症多样且复杂,但病情发展到最后的致死致残因素大多归结于上述呼吸功能、循环功能以及脑功能障碍,因此主要就NICU呼吸功能、循环功能及脑功能所涉及的监测技术进行阐述。
2 基础生理参数监测
心电、呼吸、血氧、血压、体温是反映患者生理状态及功能的基本参数,常被称为“基础五参”,是重症病房床边监护仪的基本测量功能,也是NICU患儿必需的监测参数。
心电(ECG):主要利用体表电极记录心脏每一心动周期所产生的电活动的变化,但电极片的凝胶对新生儿皮肤有一定的损伤[3]。为减少对NICU患儿的干扰及损伤,近年来多种ECG监测技术被提出,如新型压电/电容电极[4]、穿戴式电极[5]等,但这些技术因信号稳定性不足、抗干扰差等问题,尚未在临床普及,目前临床上仍以传统电极为主。心电监护主要用于监测患儿心率和心律的变化及急性心脏事件,也常用于如心肌缺血、心力衰竭、CHD等心脏疾病的诊断[6]。
呼吸率(RR):是反映呼吸功能及状态的重要参数,对呼吸暂停、呼吸过缓或过速等呼吸异常事件进行报警,常同血氧监测配合使用,对患儿的呼吸氧合功能进行综合评估。呼吸率监测以经胸阻抗法为主,与ECG共用电极,但是该方法容易受到电极粘贴不紧以及运动干扰的影响,产生呼吸异常事件误报警。为克服上述问题,多种技术被用于呼吸率监测,如鼻息CO2[7]、经脉搏波提取[8]、雷达[9]、视频[10]等。视频及雷达因无创、对患儿干扰小等优点成为NICU监测技术的研究热点,是极有前景的监测技术。
脉搏血氧饱和度(SpO2):是氧代谢监测重要指标,NICU患儿多发呼吸系统疾病,因此SpO2是NICU监测的重点。SpO2测量的基本原理是:当两束特定波长光照射组织时,氧合血红蛋白及非氧合血红蛋白对不同光的吸收率不同,根据朗伯比尔定律可推算SpO2=a+b·R(R为两束光的吸收率之比,a、b为系统常数)。NICU患儿可通过手指、脚掌以及手掌等部位测量SpO2,但存在诸多因素导致测量不准,如运动干扰、低灌注、不规则节律以及电磁干扰等[11]。近年来多种技术被提出以克服上述缺陷:多波长测量技术可减小个体差异及运动干扰[12]、反射式SpO2可提升低灌注下的测量精度[13]、平滑滤波/自适应滤波及独立成分分析[14]以及卷积神经网络[15]等算法被用于SpO2抗运动干扰,同时加速度信号[16]、视频信号[17]也被用于辅助运动干扰识别,提升SpO2的抗干扰性能。SpO2的抗干扰技术以及低灌注下的精确测量目前仍旧是研究热点。SpO2不仅用于血氧的监测,也可用从脉搏波提取呼吸率辅助呼吸测量[18],除此之外,SpO2也成为新生儿先天性心脏病筛查的重要手段[19]。
血压(BP):是循环系统功能最基本的参数,可分为无创血压(NIBP)和有创血压(IBP)。NIBP主要是以振荡法检测动脉压力,即以袖带缚于四肢,袖带充气阻断血流,检测充放气过程中血流对袖带产生的压力振荡波计算血压;IBP则是将压力传感器置于动脉血管内测量血管内压力,一般采用脐动脉血管插管监测。IBP具有连续测量、精度和灵敏度高的优点,但具有感染风险且导管贴壁/弯折等因素会造成明显的错误出值。NIBP监测在舒适性、便捷性上具有明显的优势,是目前NICU最常用的血压监测方法[20],但缺点是无法连续监测。结合NIBP、ECG、PPG等生理信号实现连续无创血压监测是目前研究的热点[21]。
体温:体温管理是NICU的基础,新生儿尤其是早产儿的体温管理功能尚不成熟,易发生患儿体温过高或过低现象,造成神经系统损伤。NICU患儿常放置于温箱里面进行体温管理,需定时监测患儿体温。NICU患儿主要测量皮肤温度以及直肠温度,其中以腋下测量为主。目前NICU体温测量仍旧以水银计测量为主,随着无汞化的推行,更多的便捷易用的电子体温计逐步应用于NICU,如红外额温及耳温测量技术、热成像仪等[22]。
3 呼吸功能监测
动脉血气:是评估新生儿呼吸衰竭和肺功能的关键参数,主要包括动脉血氧分压(PaO2)和二氧化碳分压(PaCO2)。NICU标准的血气监测方法是采集动脉血进行血气分析,常采用脐动脉采血,但存在血管穿孔、血管栓塞、感染等风险。经皮血气监测提供了一种可连续无创监测患儿血气的方法,其通过传感器加热至41 ℃使皮肤毛细血管动脉化,血液中氧及CO2弥散出来与测量电极反应产生电信号,根据信号强弱推算经皮氧分压和经皮二氧化碳分压。经皮血气的缺点是准确度不如动脉血气,且传感器加热可能导致患儿皮肤损伤,有研究不断降低经皮血气的加热温度[23]或加入光学传感器[24]提升测量精度使其适用性更强,已成为NICU监测血气的重要手段[25]。临床常以经皮血气辅助标准血气,精确评估患儿在通气治疗中的呼吸稳定性及变化趋势。
呼气末二氧化碳分压(PetCO2):是另一种估计动脉血二氧化碳分压的方法,测量原理是基于不同浓度CO2对特殊波长的红外线吸收率不同,测量透射过呼气末气体的红外衰减率测量PetCO2。该方法因呼气末气体与动脉血之间具有肺泡、血管等扩散梯度,极易受到肺部疾病的影响,过低估计PaCO2[26]。因此,PetCO2在NICU中应用有限,更常用于无肺部疾病的足月儿。通气量、呼吸系统顺应性、气道阻力:是评估患儿在机械通气过程中的肺功能状态的基本指标,是呼吸机必备的监测功能,常以呼吸机上配备的流量及压力传感器直接进行测量,用以辅助临床医生及时调整通气策略。通气量包括潮气量(tidal volume,VT)和每分钟通气量(minute ventilation volume,MV),VT是指每次呼吸进入或排出肺的通气量,而MV则是单位时间内的肺通气量。呼吸系统顺应性是指单位气道压力引起的潮气量的变化。气道阻力是指呼吸时单位气体流速变化所需的跨肺压变化,反映了气道的通畅程度。结合上述通气监测参数,可判断呼吸疾病的性质和严重程度、指导呼吸机参数调整、评估药物疗效等[27]。此外,在患儿转运时,VT等参数的监测对转运过程中的患儿救治也具有重要应用。
4 循环功能监测
心排血量(cardiac output,CO):是评估血流量的重要参数,是反映心脏博血量最可靠指标,常用以评估心脏泵功能,其衍生参数包括每博输出量(stroke volume,SV)、心脏指数(cardiac index,CI)等。基于热稀释原理的肺漂浮导管法为测量成人血流动力学的金标准,但因其有创性及NICU患儿发育不成熟,该技术在NICU难以实施,目前在NICU尚无测量CO的金标准[28]。NICU测量CO主要以无创技术为主,如SV主要以多普勒超声心动图测定主动脉横截面积和收缩期流速积分的乘积,则CO=SV×心率。其次超声心输出量检测仪、经胸生物阻抗法都成功应用于CO监测,这些无创技术的测量精度都不如热稀释法,且易受到电刀及心脏解剖位改变的影响导致测量偏差,但因其无创性在NICU得到了广泛应用[28]。此外,动脉脉搏轮廓分析法实现了儿童CO连续监测[29],经肺超声稀释法在动物实验上取得了与有创法相近的性能[30],但是这些技术的测量精度、可靠性以及NICU适用性尚待进一步研究。
心脏收缩功能:主要评估指标包括射血分数(ejection fractions,EF)、短轴缩短率(Fractional shortening,FS)及其相关衍生指数,可通过M型超声心动图测量心脏的厚度及运动过程中的幅度变化进行评估,EF为SV与左心室舒张末期容量之比,FS为心室短轴在舒张和收缩期的直径之差与舒张期直径之比;心脏舒张功能主要评估指标有二尖瓣口血流频谱比值(E/A),测量以多普勒超声心动图为主。EF及E/A是临床评价心脏收缩舒张功能的主要传统指标,但是新生儿心脏运动与成人差异较大,该指标在NICU患儿上的可靠性及敏感性不足。Tei指数是评估心脏整体功能的重要指标,Tei指数是指等容收缩时间与等容舒张时间之和除以射血期时间,Tei指数测量方法包括脉冲多普勒法、组织多普勒法以及M型超声心动图法[31]。Tei指数不受心脏形态、瓣膜反流以及心率等影响,敏感性高,但缺点是无法区分是收缩功能还是舒张功能障碍,并且特异性较差。因此,可结合EF、E/A及Tei指数等相关参数进行心功能的综合评估。
血压:除“基础五参”中的 NIBP和IBP外,肺动脉压力也是NICU关注的参数,因持续性肺动脉高压是NICU患儿常见病症。常用超声心动图测量右心室射血前期和射血时间比来间接表征肺动脉压,因不是直接测量,该方法无法测量肺动脉压绝对值,但可用以检测肺动脉高压症及监测肺动脉压的变化趋势[32]。
5 脑功能监测
脑电(EEG):是对患者脑细胞电生理活动的客观描记,能够连续、无创、便捷地监测患儿脑部功能,已成为临床评价患儿脑发育、脑损伤以及脑功能的重要方法,“视频脑电”监测(vEEG)是目前脑电监测最准确的技术[33]。近年来,振幅整合脑电图(aEEG)在新生儿领域得到了广泛的应用。aEEG是EEG的简化形态,将P3、P4位点采集的脑电信号以6 s为一个单元提取最大及最小峰峰值进行半对数压缩,并在时间轴上整合成宽窄相间的波谱带。通过aEEG可以观察到新生儿的睡眠周期、脑电波波幅、脑电波连续性以及异常放电等现象,在评估新生儿脑发育、脑损伤以及脑功能异常方面具有显著优势。EEG(vEEG)与aEEG为互补关系,aEEG简单易行、图形直观、分析简易,但细节模糊,精度较低,无法实现异常事件的精准定位及分析[34]。EEG(vEEG)可对异常事件进行精准定位及分析,但是测量电极较多,且需专业人员操作[35]。因此,临床上需根据实际情况结合使用aEEG与EEG。
颅内压力:包括颅内压(intracranial pressure,ICP)以及灌注压(cerebral perfusion pressure,CPP),其中CPP是ICP与平均动脉压的差值,是保证脑血流的关键指标。ICP及CPP过高易引发脑出血及脑水肿,而CPP过低则易造成缺血性损伤,增加致残率。新生儿脑损伤后密切监测ICP及CPP能显著提升新生儿的预后效果[36]。ICP监测分为有创ICP和无创ICP。有创ICP将压力传感器置于测量部位进行测量,灵敏度及精确度高,但是创伤性较高,易导致颅内感染。NICU中无创ICP主要指前囟门压力,根据扁平原理,对新生儿前囟门施加适当压力,使前囟门成为平面时测得的压力即可表征颅内压。前囟门压力虽然无创、操作简单,但是精度不如有创压,且不适用于前囟门狭窄的患儿。当患儿在脑积水及颅内出血等情况下需进行穿刺手术时,多采用有创ICP监测,一般情况下多采用前囟门ICP监测。同时有研究通过视神经鞘直径测量、经颅超声多普勒测血流、经颅超声剪切波弹性成像测脑组织弹性、耳声发射、近红外监测脑氧变化、超声造影增强技术以及瞳孔测量法间接无创地实现儿童及婴幼儿的颅内压监测[37],但这些技术的精度以及在新生儿中的适用性尚待研究。
脑组织氧饱和度(rSO2):是反映脑组织氧合状态、评估脑氧代谢的重要指标,可用近红外光谱(NIRS)监测rSO2。NIRS的测量原理与SpO2的测量原理类似,将红外发射及接收传感器置于前额,通过红外吸收率计算脑组织氧饱和度,并可同时推算脑组织血容量及脑组氧消耗,对临床具有重要价值。NIRS易受到颅内不确定因素(如脑出血、颅内积气等)以及操作技术不稳定等因素的影响导致测量不准,但因其无创连续监测、灵敏度高的特点在NICU得到了广泛的应用。例如,用NIRS监测rSO2间接表征颅内压变化、评估脑发育以及脑损伤情况以及研究脑自动调节机制等[38]。此外,NIRS也可用于NICU患儿全身其他器官的局部组织氧饱和度监测以反映局部组织的氧代谢情况[39]。
脑组织氧分压(PbrO2)、脑组织二氧化碳分压(PbrCO2)、脑组织酸碱度(pHbr):是直接测量脑组织氧代谢的有效指标。一般通过将光纤探头或者极谱电解池直接置入脑组织内,直接测量PbrO2等指标,该方法准确度及灵敏度都较高,但该技术会受到脑温的影响,且抗电磁干扰能力弱,外加其有创性在NICU应用受限[40]。
持续静脉氧饱和度(SjvO2):该指标是基于颈静脉血流与脑血流紧密相关,通过颈静脉的氧饱和度来评估脑氧代谢情况,其通过导管置入颈静脉窦,测颈静脉血氧饱和度。SjvO2曾被推荐为脑损伤后继发性缺氧缺血早期检测的重要方法,但因其探头位置不易固定、光密度不足、抗干扰性较差以及有创性,外加无创的NIRS技术的快速发展,SjvO2在NICU的应用有限[41]。
6 多功能监测技术
视频监测:视频监测因其直观、连续无创、可回溯性强等优点在NICU的应用研究逐年增加,已成为NICU监测的研究热点之一。视频监测在NICU的应用广泛,例如利用视频信号监测患儿运动提升各参数抗干扰性能[17]、提升患儿复苏安全性[42]、通过面部表情及行为进行疼痛管理[43]、患儿睡眠状态识别[44]、患儿呼吸运动监测及患儿心率监测[45]、辅助脑电监测惊厥[35]等,视频监测技术已成为NICU监测的重要发展方向之一。
人工智能(AI):近年来AI在NICU监测中的应用也逐年增加,例如基于多导的生理监测信号结合机器学习算法有效减少了NICU的无效报警,将报警准确率提高到95%以上[46],使用逐步优化多层感知机在信噪比较低的情况下实现超过80%准确率的呼吸暂停预测[47],基于传统的生理参数监测结合神经网络算法对脓毒症进行精确诊断以及早期预测,准确率可达95%以上[48]、基于脑电信号结合机器学习算法以及卷积神经网络等方法实现惊厥癫痫的精准检测,性能比传统方法提升了50%以上[49],基于视频监测结合卷积神经网络实现患儿疼痛管理[43]等。人工智能技术已经在NICU的各个方面都具有应用研究,其效果显著优于传统方法。但是人工智能技术因需要较大的数据库支持、大量的专家标注支持、不同系统之间的泛化能力差以及原理上不可解释性等问题,在NICU的广泛应用还需进一步的基础研究及临床研究。
7 总结与展望
新生儿重症监护发展迅速,监护模式已从单纯的救治为主转变为关注早期的生命支持及改善远期预后相结合的模式,这也对NICU的监测技术提出了更高的要求。基础生命监测技术相对成熟,目前多以易用性、连续监测以及抗干扰等研究方向为主。功能监测相关的较多参数及其监测技术尚不成熟,主要以参数的精准性以及可靠性研究为主。总体来讲,NICU监测技术都向着连续无创监测、精准监测以及抗干扰性强等方向发展。近年来的视频监测以及人工智能等新兴技术也逐渐应用到NICU中以提升监护各方面的性能,也是未来的重要发展方向。
医疗监测设备制造商也应当参与临床研究,与各级医疗中心开展产学研合作,持续研发NICU监测技术,提升患儿的诊疗效率、降低患儿的死亡率,使更多患儿及其家庭分享优质的生命关怀。

