神经导航无框架立体定向下穿刺引流术治疗少量深部脑内血肿疗效分析
金俊庆 牛光明 陶胜忠 刘展 娄金峰 王在斌 秦庚
1郑州大学研究生学院(郑州 450001);2郑州大学第二附属医院神经外科(郑州 450014)
高血压性脑出血(hypertensive intracerebral he⁃morrhage,HICH)是神经外科的常见疾病,多发于中老年人,致残率和病死率较高,由于人口老龄化和高血压病等相关危险因素的持续高发,近年来我国高血压脑出血发病率逐渐升高[1]。其中基底节、丘脑等深部脑出血最为常见[2],因其解剖位置的特殊性及解剖功能重要性,如果不及时治疗,解除血肿压迫,保护神经组织,易导致肢体神经功能障碍,产生后遗症,影响患者的预后[3]。
随着微创理念的提高、微创技术的进步以及在临床上的广泛应用,内镜辅助手术和立体定向引流等微创手术在脑出血的治疗中取得了良好的效果[4-6]。对于血肿量在20~ 30 mL的HICH,微创手术较保守治疗能明显加快血肿清除时间[7]。但目前还没有大规模的临床研究表明,微创手术治疗<30 mL的深部脑出血可以改善预后。为探讨神经导航无框架立体定向下穿刺引流术治疗少量脑深部血肿疗效和并发症,本课题组进行了相关研究,报道如下。
1 资料与方法
1.1 一般资料回顾性分析本院2019年1月-2021年12月收治的78例深部脑出血患者,经纳入排除标准筛选后共纳入54例患者,并依据是否接受手术治疗分为研究组及对照组。研究组采用手术治疗,纳入患者28例,男17例,女11例,年龄40~78岁,平均(55.39±9.81)岁;对照组采用保守治疗,纳入患者26例,男17例,女9例,年龄39~76岁,平均(57.73±12.20)岁。将患者治疗前1.0 mm薄层扫描头颅CT数据导入3Dclicer软件三维重建血肿模型准确计算血肿量[8](图1),研究组出血量(20.84±2.53)mL,对照组出血量(20.96±2.20)mL。告知患者家属研究内容并签署知情同意书。本研究得到郑州大学第二附属医院医学伦理委员会的批准。
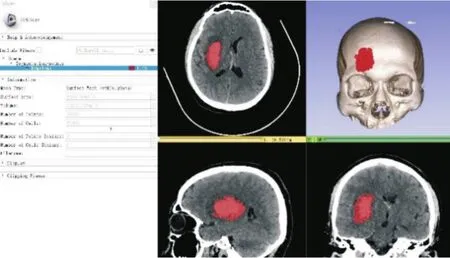
图1 应用3D⁃Slicer软件计算血肿量Fig.1 Hematoma volume calculation
1.2 纳入标准符合《高血压性脑出血中国多学科诊治指南》对HICH的诊断标准[9],头颅CT提示出血部位距皮质>1 cm;出血量范围15~30 mL,且中线结构移位<5 mm;存在肢体活动障碍,患侧肢体肌力<Ⅲ级;高血压病史明确,首次发病,手术组需要获得患方同意。
1.3 排除标准头颅CT及头颅CTA检查提示外伤、肿瘤、动静脉畸形、动脉瘤导致出血者,DSA检查提示烟雾病、烟雾综合征患者;出血破入脑室者;重要器官病变严重者(如肝肾功能障碍);凝血功能异常患者;资料缺失、失访患者。
1.4 研究方法
1.4.1 研究组入院后完善术前检查,排除手术禁忌症,并予以止血处理措施、血压的控制管理等治疗,手术于出血后24~48 h内进行。术前规划:术前6 h内行头颅双源CT(GE公司)1.0 mm薄层扫描,将患者CT数据导入美敦力StealthStation S7导航系统,使用Biopsy模块,建立患者头部解剖结构三维模型,设计手术穿刺点及血肿腔靶点,避开重要神经功能区域、血管,规划穿刺路径沿血肿长轴方向,靶点一般选在血肿下方1/3几何中心处(图2)。手术流程:全身麻醉下,Mafierd头架固定,完成光学导航系统注册,神经导航精确定位穿刺点,取3 cm直切口,颅骨钻孔,安装精确对准导向装置,调整、校对穿刺路径,控制导航靶点校准误差<1.0 mm,硬脑膜切开约5 mm,注意避免脑脊液过度流出,外引流管沿设计路径通过导向装置置入血肿腔靶点,注射器缓慢抽吸血肿,有阻力时停止,以避免再次出血。妥善固定引流管并缝合头皮。术后处理:术后每隔24~48 h复查头颅CT,严格遵守无菌操作规范的前提下,使用尿激酶促进血肿纤溶液化,将生理盐水4 mL+尿激酶2万U经引流管三通阀注入血肿腔,关闭引流管2 h后打开,1次/d,引流管置入时间>5 d或残余血肿量<5 mL时予以拔管。
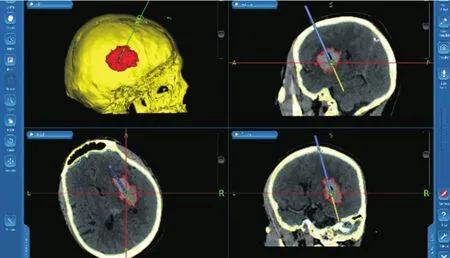
图2 导航设计穿刺路径Fig.2 Preoperative puncture path design
1.4.2 对照组密切监测患者意识变化、瞳孔状态以及生命体征情况,视患者病情适时复查头颅CT;积极进行血压管理[9],维持水电解平衡,保持呼吸道通畅、吸氧纠正低氧血症;并应用止血、脱水、营养神经药物进行常规治疗。
1.5 随访与评估监测记录患者入院时、治疗1周后的血肿量GCS评分,治疗1个月后改良Rankin量表(modified rankin scale,mRS)评分作为各组患者疗效评估指标。治疗过程中,严密监测并记录所有患者是否发生再出血、脑积水等并发症。并通过门诊、住院或电话随访所有患者术后3个月生存情况及生存质量,并采用日常生活活动能力(ADL)分级评估记录各组患者远期预后。
1.6 统计学分析使用SPSS 26.0统计软件对所有差异和相关性进行统计分析。以均数±标准差表示计量资料,组间差异采用独立样本t检验和方差分析检验。以例数或百分比表示计数资料,组间差异采用χ2检验。P<0.05时认为差异有统计学意义。
2 结果
2.1 两组基线数据比较治疗前每组患者的一般临床资料如表1所示。两组性别、年龄、血肿量、入院GCS评分、入院mRS评分等基线特征相似,差异无统计学意义,P>0.05,见表1。
表1 两组基本情况比较Tab.1 Comparison of basic conditions between the two groups ±s
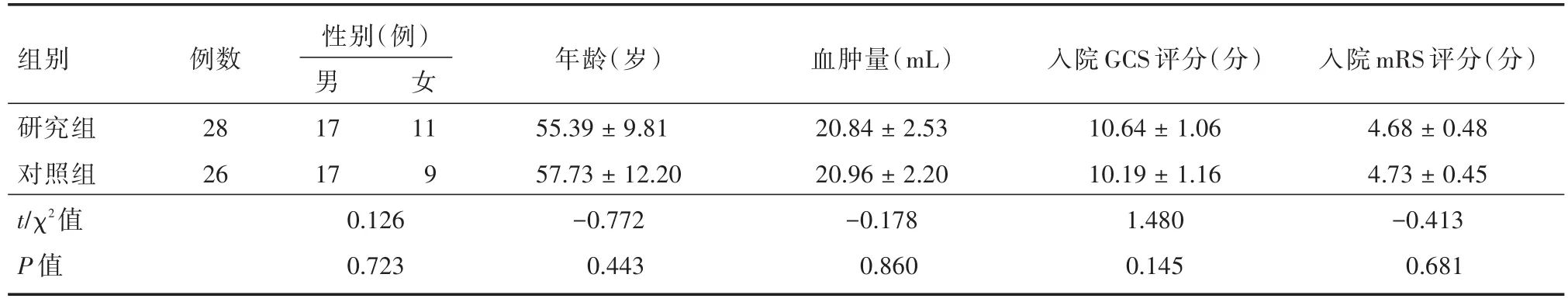
表1 两组基本情况比较Tab.1 Comparison of basic conditions between the two groups ±s
组别研究组对照组t/χ2值P值例数28 26性别(例)男17 17 0.126 0.723女11 9年龄(岁)55.39±9.81 57.73±12.20-0.772 0.443血肿量(mL)20.84±2.53 20.96±2.20-0.178 0.860入院GCS评分(分)10.64±1.06 10.19±1.16 1.480 0.145入院mRS评分(分)4.68±0.48 4.73±0.45-0.413 0.681
2.2 两组血肿量变化比较研究组术后引流管拔除时间(4.07±0.90)d(3~5 d),治疗1周后残余血肿量(2.05±1.21)mL,研究组血肿均得到有效清除,清除率为(90.14±4.36)%,而对照组血肿吸收缓慢,治疗1周后残余血肿量(20.41±1.85)mL,血肿清除缓慢,两组血肿量变化有统计学意义(P<0.01)。见图3。
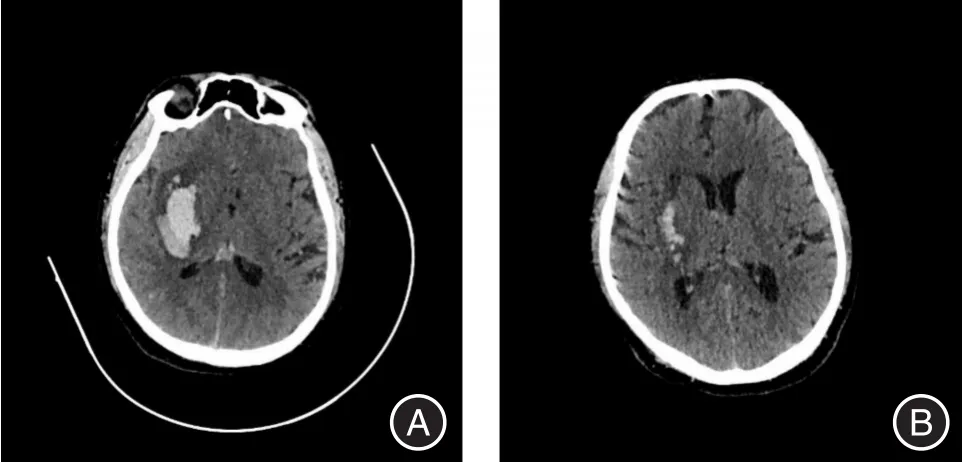
图3 头颅CT影像Fig.3 CT images of the head
2.3 两组疗效比较研究组患者均手术顺利,研究组1周后GCS评分高于对照组(P<0.05),与对照组相比,研究组患者治疗后意识状态基本恢复正常;治疗1个月后研究组mRS评分低于对照组(P<0.05,表2),表明研究组患者神经功能恢复程度优于对照组。同时研究组3个月后ADL评分高于对照组(P<0.05),提示与对照组相比,研究组患者日常生活自理能力更好,远期预后更好。见表2。
表2 两组术后疗效比较Tab.2 Comparison of surgical therapeutic effect between the two groups ±s,分
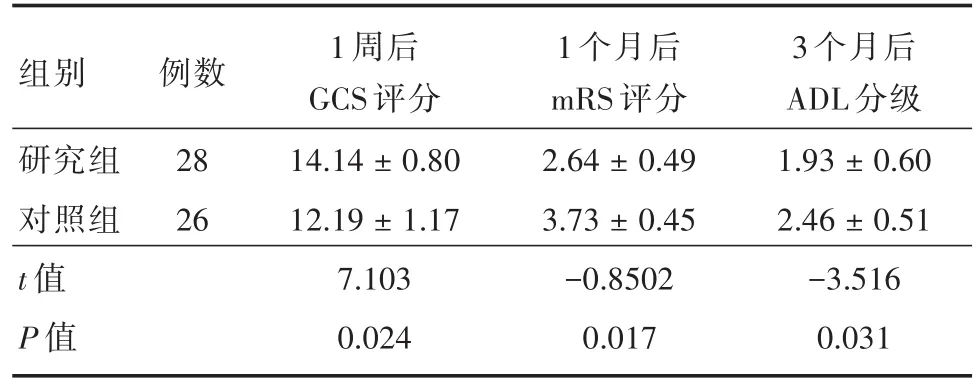
表2 两组术后疗效比较Tab.2 Comparison of surgical therapeutic effect between the two groups ±s,分
组别研究组对照组t值P值例数28 26 1周后GCS评分14.14±0.80 12.19±1.17 7.103 0.024 1个月后mRS评分2.64±0.49 3.73±0.45-0.8502 0.017 3个月后ADL分级1.93±0.60 2.46±0.51-3.516 0.031
2.4 两组患者再出血、肺部感染等并发症情况两组患者均未出现颅内感染,研究组肺部感染、下肢静脉血栓并发症发生率低于保守治疗组,差异有统计学意义(P<0.05),而再出血、脑积水并发症发生率相似,差异无统计学意义(P>0.05);结果提示手术不会增加再出血、颅内感染、脑积水发生率,有利于降低肺部感染、下肢静脉血栓发生率。见表3。

表3 两组治疗后并发症比较Tab.3 Comparison of complication between the two groups例(%)
3 讨论
在中国,HICH占脑卒中的20%以上,是脑卒中患者死亡和致残的主要原因[10]。从青壮年到中老年,各年龄段的HICH发病率在中国乃至全球范围内均呈上升趋势[1]。HICH最常见于基底节、丘脑等脑深部解剖结构,其致死率远高于皮层脑出血,存活的患者也往往会留下严重的残疾[3,11]。而出血后血肿能得到早期有效清除,不仅能减轻血肿对周围脑组织的机械压迫损伤,还可以减少血肿毒性分解产物的生成,是脑出血患者改善预后的有效途径[12]。为外科治疗HICH提供基础依据,特别是对血肿量>30 mL的患者,普遍认为手术治疗优于内科治疗[4-6,13]。然而,对于血肿量<30 mL的少量深部脑出血的治疗,仍存在争议。国际脑出血外科实验(International Surgical Trial in Intracerebral Haemorrhage,ISTICH)试验显示,与内科治疗相比,早期开颅手术没有明显改善预后[14],主要的原因是手术风险和术中难以避免的脑组织损伤。因此,少量深部脑出血多采用保守治疗。目前,随着医学技术和医疗器械的发展,除传统的大骨瓣开颅、小骨窗开颅、钻孔引流术清除血肿外,出现了立体定向穿刺术、神经内镜辅助血肿清除等新的手术方法。内镜辅助手术可以早期直视下快速清除血肿,止血;而立体定向技术能够实现血肿的精确定位,并为穿刺、抽吸引流提供指导,以最大限度地清除血肿,同时将手术损伤降至最低,对丘脑、基底节甚至脑干等深部血肿有明显优势,这些手术方法也取得令人满意的临床疗效[15-16]。然而,目前大多数研究仍然集中在治疗血肿量>30 mL的患者上,因此本研究应用神经导航辅助下无框架立体定向手术技术,对血肿量在15~30 mL之间的血肿进行了穿刺引流,并与保守治疗进行了比较。
本研究结果表明,研究组与对照组的再出血率相似,手术没有增加患者再出血的风险,证实这项手术方式的安全性;同时由于幕上少量深部脑出血患者早期脑疝形成的风险较小,手术多在出血后的1~2 d实施,在这期间充分完成早期的止血处理措施以及血压的控制管理,减少了早期再出血的危险因素。在本研究中,手术组血肿1周左右清除率达(90.14±4.36)%,而保守治疗血肿吸收缓慢,一般在4周左右吸收,与保守组相比,手术组血肿清除速度快、清除率高。随着水肿高峰期的到来,由于血肿吸收缓慢,保守治疗的患者会经历更严重的意识障碍,从而导致下肢静脉血栓形成、肺部感染和偏瘫等并发症明显增加[17]。同时本研究与多个研究立体定向穿刺引流术治疗深部脑出血的研究结果相似[7,18-20],手术治疗患者的GCS评分和mRS评分改善优于保守治疗患者。神经导航无框架立体定向下穿刺引流术治疗可以有效缓解血肿的机械压迫,减少血肿分解吸收过程中释放到神经元和神经胶质细胞中的有毒物质,有利于改善患者的意识障碍,减少出血相关并发症,并有助于患者开展早期康复治疗,改善患者预后[21]。
神经导航无框架立体定向技术是立体定向技术和数字扫描技术的有机结合,通过高性能的计算机导航系统,以实时跟踪的方式对颅内病变进行精确的三维空间定位。神经导航无框架立体定向技术可以在虚拟数字图像和神经系统的真实解剖结构之间建立动态关联,帮助神经外科医生解决术前虚拟手术规划和血肿的精确定位问题[22],降低手术创伤及并发症发生几率。目前神经导航无框架立体定向技术已被广泛应用于丘脑、基底节甚至脑干等深部脑出血的治疗[23]。神经导航无框架立体定向技术具有以下优点:(1)与保守治疗相比,神经导航无框架立体定向技术的定位工具术中能实时反馈位置信息,手术置管定位准确,术后引流效果好,血肿清除率高,能有效促进早期的神经功能恢复;(2)与有框架立体定向穿刺术相比,不需要在麻醉前于患者头部安装立体定向框架、带框架行CT检查等操作,缩短了术前准备,避免了局麻下安装固定头架、带框架CT扫描时因弯颈引起的血压升高、呼吸困难等危险因素,降低麻醉风险,减轻患者痛苦,患者接受度高;(3)术中操作简便,有效缩短麻醉及手术时间。所有手术基本都可以在1 h内完成,因此降低了手术期间的相关风险[22,24]。神经导航无框架立体定向技术的一些不足:(1)S7导航系统采用光学图像引导,基于手术视野开阔的摄像机模组。系统精准度取决于每个基准点的配准,并可能因为反光球缺陷降低精准度。(2)术中校对穿刺路径等操作需要有丰富使用导航经验的医师操作,来降低穿刺误差提高精准度。
对于存在神经功能障碍的少量深部脑出血患者,与保守治疗相比,采用神经导航无框架立体定向引流术治疗,有利于患者的早期神经功能恢复,并减少并发症,改善预后。本研究是一项单中心回顾性研究,样本量相对较小,仍需要一项更大规模的多中心前瞻性研究来进一步证实上述结论。

