原发性骨淋巴瘤合并甲状腺乳头状癌1例报道
顾桂颖,陈明欣,白元松,卢振霞
(吉林大学中日联谊医院 肿瘤血液科,吉林 长春130033)
原发性骨淋巴瘤(PBL)属于原发结外淋巴瘤的罕见类型,其临床表现缺乏特异性,易误诊及漏诊。原发性骨淋巴瘤合并双重肿瘤者更为罕见。现将吉林大学中日联谊医院收治的1例原发性骨淋巴瘤合并甲状腺癌的病例资料报道如下,旨在提高对本病的认识。
1 临床资料
患者,女,46岁,主因腰痛3个月,加重伴双下肢麻木1个月就诊于骨科。无发热、盗汗、消瘦等全身症状。查腰椎CT(图1)及MR(图2)示腰4椎体溶骨性骨质破坏伴病理性骨折,病变突入椎管内致椎管狭窄,周围见软组织肿块,腰2椎体斑片状骨质破坏。行后路腰椎椎板及附件肿瘤切除术、脊髓和神经根粘连松解术、骨移植术。术后病理:(腰椎)高级别B细胞淋巴瘤,结合免疫标记结果符合弥漫大B细胞淋巴瘤(DLBCL)非生发中心细胞来源。免疫组化:CK(-);Vimentin(+);S-100(-);LCA(+);CD3(-);CD20(+);Ki67(80%+);PAX-5(+);Bcl-2(+);Bcl-6(弱+);Mum-1(+);CD21(-);CD10(-);C-MYC(40%弱+);CD30(-);P53(20%+);PD1(+);CD138(-);CD19(局部弱+);CD38(-);CD23(-);CD5(-);原位杂交:EBER(对照+,病变组织-)。后转入肿瘤血液科,行PET-CT(图3):胸椎2椎体及附件、胸椎4椎体、腰椎2、4、左侧髋臼、耻骨局部骨质破坏,局部可见软组织密度影,最大SUV值33.75;右侧股骨上段髓腔内斑片样密度增高影,最大SUV值7.56,考虑均为淋巴瘤累及所致;甲状腺右叶见结节状低密度影,最大SUV值9.28,建议结合病理学进一步检查除外MT。FISH:检测到BCL6基因分离重排,未检测到BCL2、MYC基因分离重排。骨髓象:考虑缺铁性贫血,炎症反应。骨髓流式免疫分型未见明显异常免疫表型的细胞。骨髓病理:(骨髓穿刺标本):骨髓造血细胞增生明显,以粒系细胞增生为著,未见大B细胞淋巴瘤累及。免疫组化:MPO(弥漫+);CD20及PAX-5(均偶见+);Ki67(70%+);CD68(-);CD34、TdT及CD117(-);CD3及CD5(散在+)。甲状腺彩超:甲状腺右叶可见大小0.7 cm×0.5 cm低回声结节。甲状腺穿刺细胞学:(甲状腺右叶)见异型细胞,倾向甲状腺乳头状癌。LDH正常。明确诊断为弥漫大B细胞淋巴瘤Non-GCB型IVE期,IPI评分2分,给予R-CHOP免疫化疗5周期,腰痛明显缓解,期间出现带状疱疹,给予抗病毒治疗后好转。现仍规律化疗中。

腰2椎体可见斑片状骨质破坏。腰4椎体内可见溶骨性骨质破坏,呈“虫蚀样”;周围见软组织肿块。
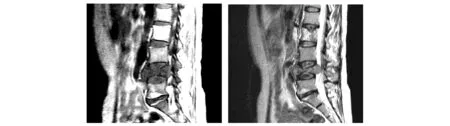
腰2椎体内可见斑片状长T1混杂长T2信号影。腰4椎体病理性骨折,可见斑片状长T1稍长T2信号影,局部突入椎管内致椎管狭窄。
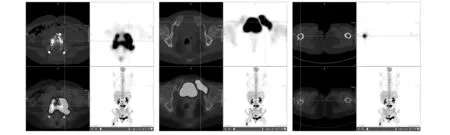
腰椎4、左侧髋臼、耻骨局部骨质破坏,局部可见软组织密度影,最大SUV值33.75;右侧股骨上段髓腔内斑片样密度增高影,最大SUV值7.56。
2 讨论
原发性骨淋巴瘤属于原发结外淋巴瘤的少见类型。PBL发病率较低,仅占恶性淋巴瘤的1%,结外淋巴瘤的4%-5%,骨恶性肿瘤的5%-7%[1]。大多数报告显示,男性患病率略低(男/女比例:1.5),诊断时中位年龄在45-60岁[2]。
在过去几十年中PBL的定义标准多次修改。2002年WHO
PBL起病隐匿,早期多无明显症状。其临床表现与其他原发骨恶性肿瘤相似,缺乏特异性。其中骨痛最常见(80%-95%),部分病例以骨肿物(30%-40%)、病理性骨折(15%-20%)等为表现[2],伴或不伴有活动障碍。全身骨骼均可累及,最常见于中轴骨、骨盆、股骨、肱骨等。16%的患者合并脊髓受压[4]。PBL多表现为局部症状重而全身症状轻,常无淋巴瘤的典型症状,如淋巴结肿大、发热盗汗等B症状,可伴有高钙血症[5],与高钙血症相关的便秘、嗜睡等症状并不多见。
PBL的诊断是基于组织病理学检查和影像学检查。在获取病理组织时应尽量避免手术切除,并控制活检组织的大小,以减少病理性骨折的风险。部分骨科并发症风险较低的IE/IIE期患者可考虑手术切除。某些骨性部位如颅底,活检取材非常困难。病理类型中,弥漫大B细胞淋巴瘤是最常见,约占70%-80%[2],其中生发中心来源多见[6]。而滤泡淋巴瘤、边缘区淋巴瘤、间变大细胞性淋巴瘤、NK/T细胞淋巴瘤、霍奇金淋巴瘤较少见。目前尚无关于原发性骨DLBCL的基因表达谱的研究发表。
PBL的影像学表现缺乏特异性,在鉴别诊断中作用有限。CT上可见到溶骨性破坏、骨质硬化、死骨[7]。较有特点的骨质破坏表现为细小筛孔样、虫蚀样病变。在骨质破坏区可见斑点状骨质硬化,或在周边呈现硬化带,发生于椎体时可呈“象牙椎”样改变。于宝海等[8]认为浮冰征是PBL较为特殊的一种征象,即大范围的骨质破坏区内存在高密度的残余骨或死骨,对诊断具有一定的提示意义。病骨旁可出现与骨质破坏不匹配的巨大软组织肿块。PBL在MR上表现为T1WI呈低信号,T2WI的表现存在争议,多数学者认为T2WI上呈不均匀中等信号为主,在弥散加权成像上弥散系数较低。治疗后弥散系数的增加与肿瘤坏死相关,通常与18F-FDG- PET/CT扫描上18F-FDG 摄取减少一致[9]。MR对骨皮质破坏、瘤内纤维化、骨小梁及骨髓侵犯的显示具有优势。MR较CT能更早的发现早期浸润性骨质破坏及“骨皮质开窗征”,对软组织肿块的范围更为敏感。而CT在骨膜反应、死骨的检出上具有优势,二者应结合进行。18F-FDG-PET/CT能提供功能和解剖信息,其敏感性优于CT及MR。该患PET/CT发现右侧股骨髓腔糖代谢增高,考虑为淋巴瘤累及,而CT表现为右侧股骨髓腔内密度高于对侧,容易漏诊(图4)。与CT相比,PET/CT扫描使42%的淋巴瘤患者分期上升[10]。在PET/CT扫描上骨病变表现为放射性摄取增高,放射性浓聚范围常比CT上的病变范围大。研究发现[11],与多发骨病变相比,一些单骨病变具有更高的SUV值。SUV值与肿瘤恶性程度、增殖活性密切相关。Lugano会议推荐PET/CT作为初始评估、分期及评效的标准检查。

右侧股骨髓腔密度增高影,平均CT值30 HU,左侧股骨髓腔平均CT值-50 HU。PET/CT示右侧股骨髓腔斑片状密度增高影,将PBL定义为淋巴瘤累及一处骨骼不伴有区域淋巴结受累,或累及多处骨骼不伴有内脏器官、淋巴结受累[3]。而最新版的WHO标准并未给出疾病的定义标准。目前认为PBL应包括单发骨受累伴或不伴区域淋巴结受累,或多发骨受累不伴区域淋巴结、内脏器官受累。弥漫性淋巴瘤伴骨骼受累、软组织/淋巴结/内脏器官受累伴浸润邻近骨应归为继发性骨淋巴瘤。而临床实践中诊断可能存在许多困难,如发生在鼻-副鼻窦骨的淋巴瘤与副鼻窦黏膜表面的淋巴瘤很难区分,脊柱骨或附近软组织的淋巴瘤也难以鉴别原发部位。
PBL的临床分期多采用Ann Arbor分期,但存在一定的局限性。国际结外淋巴瘤研究小组(The International Extranodal Lymphoma Study Group,IELSG)提出了IELSG分期系统[12](表1),对骨淋巴瘤治疗策略制定和预后判断具有一定的价值。其中IE/IIE期为局限期。多数骨DLBCL为IE-IIE期。随着影像学和功能成像的进步,多灶性骨病变的检出率也越来越高。

表1 骨淋巴瘤分期系统
由于原发性骨淋巴瘤的发病率低,进行前瞻性研究比较困难。关于该病的诊断和治疗的文献较少,多为小样本、回顾性研究,其中部分为大范围使用利妥昔单抗和PET/CT之前的报道,证据水平较低。手术和放疗的作用、最有效的免疫化疗组合、预后因素等问题悬而未决。手术在PBL中的作用主要是病理性骨折、脊髓压迫的处理。Guzik G[13]认为可根治性切除的患者手术治疗可显著改善预后,而放疗与广泛的疾病复发相关,只在姑息性治疗患者中推荐。本病例因就诊时已出现脊髓压迫,故而行手术治疗。Cahua Y Me 等[14]回顾性分析了6例PBL,认为局限期PBL采用R-CHOP方案联合足剂量的RT治疗预后良好。IELSG-14研究[15]建议以蒽环类为基础的化疗,继之受累野放疗作为原发性骨DLBCL的一线治疗,ORR达90%,5年OS达84%,并且化疗序贯放疗优于放疗序贯化疗。而利妥昔单抗广泛应用之后,放疗是否必要,一项大样本回顾性研究[16]显示,2000年之前确诊的患者中接受放疗的患者中位生存期高于未接受放疗的患者,而2000年之后确诊的患者中两组中位生存期无统计学差异。Randa Tao[17]回顾性分析了102例PBL发现,接受巩固放疗可改善PFS和OS。PBL约2.5%出现中枢神经系统累及[15],是否需要预防性鞘内注射尚未达成共识,但对累及颅骨、脊柱的高危患者推荐进行中枢预防。IPI评分、病理类型、软组织受累等因素在预后中具有一定的指导意义。总之,PBL的治疗和预后因素还需要更多的循证医学证据以达成共识。
多重原发恶性肿瘤(MPMTs)分为同时癌(SC)和异时癌(MC),SC发生在6个月内,MC发生必须间隔半年以上。一项研究[18]统计显示MPMTs的患病率为1.09%。向铭[19]报道了1例原发骨淋巴瘤合并胃癌,推测其发病机制可能与遗传学、基因、免疫、医源性及生活环境等因素相关。Pantoja P等[20]报道了一例NHL伴大肠癌的病例,推测可能是淋巴瘤抑制免疫系统,导致了大肠癌的发生。MPC在治疗上存在一定的挑战性。SC应首先治疗危及生命的肿瘤或预后不良的肿瘤,需要综合考虑每种肿瘤的手术切除、放疗、化疗等治疗手段,以制定最佳的治疗方式。对于本病例来说甲状腺乳头状癌恶性程度更低,以外科手术为主,所以优先治疗淋巴瘤。
总之,原发性骨淋巴瘤较为少见,合并双重癌的更罕见,容易出现误诊及漏诊。通过本病例的学习提高对疾病的认识,掌握疾病的特点,综合考虑,以制定最佳的诊治方案。

