分娩镇痛中运用智能化自控镇痛泵改善产妇MAP、HR 及VAS 评分的研究
苏松德,陈丽琴,翁上洋 ,辛焕贵,雷苏丹,陈丽芳,郭丽萍
1.福建省龙岩人民医院,福建龙岩 364000;2.福建省闽西职业技术学院,福建龙岩 364000
对于女性而言分娩期疼痛为最痛苦的经历之一,研究证实分娩期疼痛会对母胎双方的神经与生理功能产生影响, 且剧烈产痛也是产后抑郁的重要危险因素之一[1-2]。 但以往分娩疼痛被视为“自然过程”,部分产妇因畏惧该疼痛而要求剖宫产。 因此将分娩时疼痛减轻,避免母婴双方受到过多负面影响为目前产科与麻醉科关注的重点。自控镇痛技术(PCA)的出现使得产妇可自主参与镇痛流程, 但该技术虽然将个体化用药水平提升,却无法避免部分产妇的镇痛不全现象,且有较多不良反应。 硬膜外镇痛为产科常用的镇痛方式,从黄韧带穿破但不会将药物注射至蛛网膜下腔, 有潜在孔洞形成以加快阿片类药物与局麻药向蛛网膜下腔的渗透,但临床尚未统一明确其镇痛效果与对分娩的影响。 智能化自控镇痛泵为新型智能系统, 结合人工智能与物联网, 为中华医学会麻醉学分会专家共识推荐的镇痛系统, 该院应用后发现其可提高自然分娩率与产妇满意度,便于构建智慧产房;且该智能化镇痛泵还可实现“三预”,即智能预警体型、评估预测母婴情况及预测信息防止发生不良事件为母婴安全提供保障[3-5]。 现方便选取2020 年1 月—2021 年1 月于该院产科分娩的初产妇120 例, 研究智能化自控镇痛泵的镇痛效果及对妊娠结局的影响。 报道如下。
1 资料与方法
1.1 一般资料
方便选取于该院产科分娩的初产妇120 例作为研究对象,随机分为两组。 对照组(n=65)年龄20~35 岁,平均(28.3±3.2)岁;孕周37+3~40+4周,平均(38.3±1.1)周;ASA 分级:20 例Ⅰ级,45 例Ⅱ级。 观察组(n=55)年龄20~34 岁,平均(28.5±3.1)岁;孕周37+1~41+2周,平均(38.2±1.2)周;ASA 分级:14 例Ⅰ级,41 例Ⅱ级。 两组基础资料对比,差异无统计学意义(P>0.05),具有可比性。纳入标准:①均为足月初产妇;②ASA 分级为Ⅰ~Ⅱ级;③身高为155~165 cm,体质指数(BMI)<50 kg/m2;④宫口开3 cm;⑤产妇均阴道试产且为头位单胎;⑥患者知晓该研究并签署同意书。 排除标准:①经产妇;②阴道试产禁忌证者及胎儿窘迫者; ③麻药过敏史或穿刺禁忌证者; ④合并神经系统疾病或妊娠期高血压等对研究结果产生影响的疾病者;⑤身体原因或依从性差导致无法充分配合者。 该研究经医院医学伦理委员会审核通过。
1.2 方法
分娩镇痛前麻醉医生要协同产科医生对产妇进行评估并对分娩镇痛的过程与相关操作予以讲解, 告知产妇如何配合,要求产妇或家属签署知情同意书。 镇痛前均禁饮食, 进入产房后用迈瑞多功能监护仪开展常规监护, 心电图 (ECG)、HR、MAP 等均为持续监测指标,同时还要记录产程并监测胎心。 将外周静脉通路开放,维持10 mL/(kg·h)的速度注射0.9%氯化钠注射液。宫口开至3 cm 让产妇取左侧卧,常规使用16G 硬膜外穿刺针于L2~3间隙穿刺,成功后将加强型硬膜外钢丝导管头端置管, 置入3~4 cm, 妥善固定后产妇换为平卧位。 回抽无脑脊液与血液后注入3 mL 1%利多卡因(国药准字H31021071),观察3~5 min,无全脊麻或局麻药中毒等不良反应后,观察组与智能化自控镇痛泵相连,泵内配方为10 mL 的1%罗哌卡因 (国药准字H20050325)+60 mL0.9%氯化钠注射液+30 μg 舒芬太尼(国药准字H20054172), 设置7 mL 为镇痛泵的首次负荷量,5 mL/h 为持续泵注剂量,15 min 为锁定时间,5 mL/h 为追加量,控制最大追加剂量为20 mL/h 内。 若产妇镇痛不全, 即疼痛从VAS 评分1~3 分的轻微疼痛向4~6 分的中度疼痛转变时由助产士或产妇追加药物,按压PCA 键即可,若药物用完而产妇分娩仍未完成则麻醉医生开展续泵操作。 产妇需每间隔2 h 排尿1次, 全程要密切监测胎心率与宫缩。 对照组连接镇痛泵,泵内配方与观察组一致,设置首次剂量为8 mL,维持剂量为8 mL/h,镇痛泵(PCA)为2 mL,20min 为PCA间隔时间。 两组均于娩出胎儿后2 h 停止镇痛将硬膜外导管拔出。
1.3 观察指标
①对两组镇痛前(T0)、镇痛后30 min(T1)、宫口开至10 指(T2)、进入第二产程并用力分娩时(T3)的HR、MAP 及VAS 评分予以监测记录。其中VAS 评分法为用10 cm 的标尺,让产妇依据自身疼痛程度将标尺对应位置指数,无痛为0 分;轻微疼痛为1~3 分;中度疼痛为4~6 分; 重度疼痛为7~10 分。 ②记录两组麻醉药物剂量。 ③记录两组产妇第一、 第二、 第三产程及新生儿Apgar 评分。 ④应用该院自制满意度调查问卷调查两组满意度,包括镇痛效果、专业操作、理论知识、宣教情况及服务态度等,10 分为满分,分数越高代表越满意。 ⑤统计两组镇痛中呼吸困难、低血压等发生率及产后24 h皮肤瘙痒、尿潴留、恶心呕吐等发生率。 并使用改良Bromage 评级对两组产后24 h 双下肢肌力进行测定,无运动阻滞即踝、髋、膝关节等屈曲不受阻为0 级(设定为0 分);无法直腿抬起只能屈踝、膝关节则为1 级(1 分);仅能屈踝关节无法屈膝为2 级(2 分);踝、髋、膝关节等无法屈曲为3 级(3 分)。
1.4 统计方法
采用SPSS 23.0 统计学软件处理数据,计量资料采用(±s)表示,组间差异比较进行t检验;计数资料采用频数和百分率(%)表示,组间差异比较进行χ2检验。P<0.05 为差异有统计学意义。
2 结果
2.1 两组产妇不同时间点MAP、HR、VAS 评分比较
两组产妇不同时点的HR、MAP 比较, 差异无统计学意义(P>0.05);除T0 时点外,其余时点观察组的VAS评分均明显低于对照组,差异有统计学意义(t=13.139、13.470、5.625,P<0.05),见表1。
表1 两组产妇不同时间点MAP、HR、VAS 评分比较(±s)
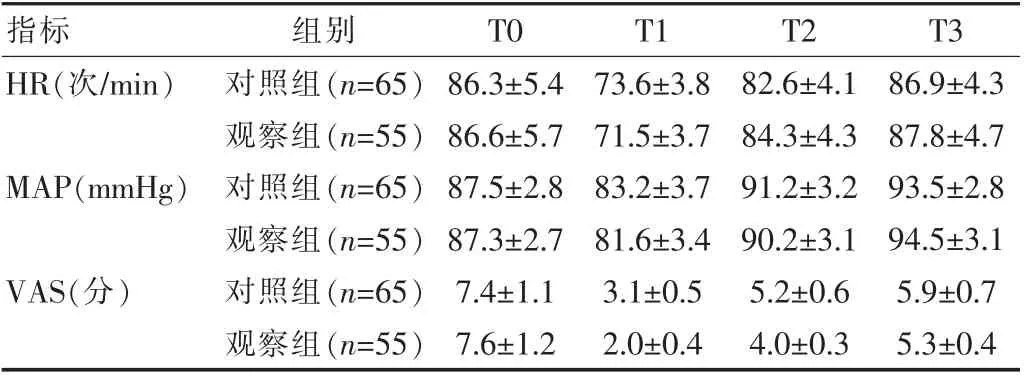
表1 两组产妇不同时间点MAP、HR、VAS 评分比较(±s)
指标组别T0 T1 T2 T3 HR(次/min)MAP(mmHg)VAS(分)对照组(n=65)观察组(n=55)对照组(n=65)观察组(n=55)对照组(n=65)观察组(n=55)86.3±5.4 86.6±5.7 87.5±2.8 87.3±2.7 7.4±1.1 7.6±1.2 73.6±3.8 71.5±3.7 83.2±3.7 81.6±3.4 3.1±0.5 2.0±0.4 82.6±4.1 84.3±4.3 91.2±3.2 90.2±3.1 5.2±0.6 4.0±0.3 86.9±4.3 87.8±4.7 93.5±2.8 94.5±3.1 5.9±0.7 5.3±0.4
2.2 两组产妇相关指标比较
两组新生儿Apgar 评分比较, 差异无统计学意义(P>0.05);观察组第一、第二及总产程均明显短于对照组,罗哌卡因、舒芬太尼均明显少于对照组,且产妇满意度高于对照组,差异有统计学意义(P<0.05),见表2。
表2 两组产妇妊娠相关指标比较(±s)

表2 两组产妇妊娠相关指标比较(±s)
组别 第一产程(min)第二产程(min)第三产程(min)总产程(min)10 min Apgar评分(分)罗哌卡因用量(mg)舒芬太尼用量(μg)产妇满意度(分)对照组(n=65)观察组(n=55)t 值P 值214.5±78.2 187.6±52.4 2.171 0.032 51.3±10.5 42.5±8.6 4.964<0.001 10.3±2.4 10.2±2.0 0.245 0.807 276.1±35.2 240.3±31.7 5.808<0.001 9.5±0.3 9.4±0.4 1.562 0.121 86.2±4.0 82.3±3.2 5.823<0.001 28.1±1.5 24.3±1.8 12.615<0.001 7.9±1.0 8.8±0.6 5.842<0.001
2.3 两组产妇妊娠结局及并发症发生率比较
观察组侧切率为7.3%,无中转剖宫产案例,不良反应发生率为3.6%, 与对照组比较, 差异无统计学意义(P>0.05),见表3;观察组产后24 h 下肢肌力评分(1.9±0.3)分明显低于对照组(1.2±0.2)分,差异有统计学意义(t=14.748,P<0.001)。
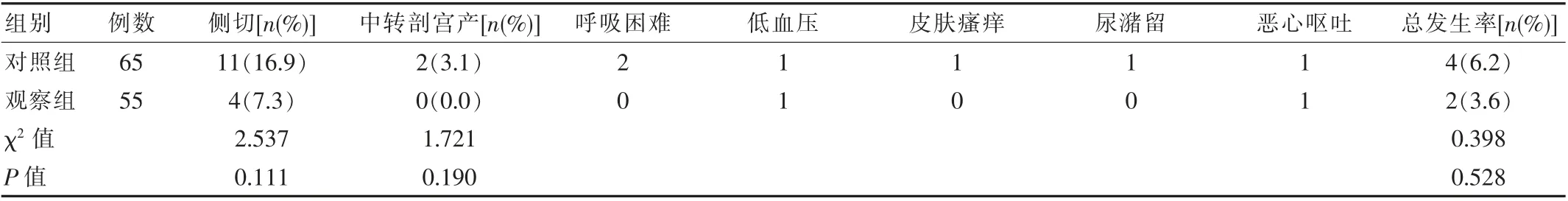
表3 两组产妇妊娠结局及并发症发生率比较
3 讨论
疼痛为第五生命体征, 分娩疼痛会导致产妇出现负性情绪,不仅对分娩进程与结局产生影响,还会威胁母婴生命健康。 近年来无痛分娩在我国产科蓬勃发展,再加之二孩、三孩政策的逐渐开放,增加高龄产妇数量,使得现代女性无痛分娩需求逐渐提升。 无痛分娩的主要优势在于镇痛有效且非手术妊娠, 目前使用较多的技术为导乐技术与硬膜外麻醉,前者为使用热敷、心理暗示、 放松练习及认知行为干预等协助孕妇分娩或使用导乐仪,研究证实有一定效果[6-7]。 作为有效且安全的术后镇痛方法,PCA 被广泛应用于各个科室中。 从人文关怀角度而言,分娩镇痛可最大限度减轻产妇痛苦,增强自然分娩信心,将体能消耗最大限度减少,维持产妇尊严并享受初为人母的喜悦。 硬膜外分娩镇痛在不同产程使用会在一定程度上影响分娩结局, 但分娩镇痛有镇痛不足、效率较低及管理不方便等缺陷[8-10],而Ai-PCA 系统结合人工智能运算与物联网技术, 可将智能报警、评估与分析及远程监控等功能发挥,对镇痛过程予以实时管理,提高分娩镇痛质量。 完成操作后麻醉医生可结合Ai-PCA 的“三预”功能开展统一智能化管理,即预警(参数异常系统会报警)、预测(结合产妇与报警情况开展评估)、预防(获取信息后预测评估以预防不良事件)。 使用Ai-PCA 系统还可将综合性医院产科床位紧张形势予以有效缓解, 同时促使医护人员的工作方式更加智能化, 可在保障母婴安全的前提下明显减少医务人员的工作量。
该组结果表明, 两组不同时点的HR、MAP 比较差异无统计学意义(P>0.05);除T0 时点外,其余时点观察组的VAS 评分均明显低于对照组(P<0.05),硬膜外镇痛与Ai-PCA 系统均可在减轻产妇分娩疼痛感的同时保持血压与心率的稳定性,避免过多影响机体循环,这可能关联于罗哌卡因联合舒芬太尼可将协同效应发挥出来。 罗哌卡因作为临床常用局麻药,属于新型长效酰胺类药物,难以从胎盘屏障通过,不会对心血管系统与神经系统产生明显毒性作用[8],表现出确切的局麻效果、快速起效及长效作用等优点,0.075%~0.1%低浓度使用时只会阻滞感觉神经, 不会明显影响子宫收缩力与胎盘的血氧供给情况[9-10]。舒芬太尼则属于芬太尼衍生物,作为阿片类镇痛药效果好,可快速起效且脂溶性高,强效作用且持久,可结合于多种阿片类受体,广泛生物转化于肝脏中,较少引起不良反应[11]。 该药物同样属于特异性μ 受体激动剂, 极易从血脑屏障与神经细胞膜通过。 有研究称椎管内使用该药物的镇痛效果不会跟随剂量而增长,但不良反应会相应增加[12-13],因此一般采取联合用药方式。 二者配伍可在确保镇痛效果的同时避免对产妇向下用力产生影响,便于促进产程进行。 而相较于硬膜外镇痛,Ai-PCA 系统的镇痛效果更优且药物用量更少,可能关联于Ai-PCA 系统脉冲泵在短时间内形成的推注压力较高, 便于药物高度扩散于硬膜外将阻滞范围增加, 且药物浓度较低对宫压与循环也有更小的影响[14-16]。 但如何确定分娩镇痛中Ai-PCA 硬膜外舒芬太尼与罗哌卡因的最佳剂量还需要临床开展进一步研究。
该组结果表明,两组新生儿Apgar 评分比较差异无统计学意义(P>0.05),说明Ai-PCA 系统在镇痛效果优良的情况下可保障母婴安全。 该组结果还表明观察组第一、第二及总产程均明显短于对照组(P<0.05)。 分娩疼痛主要在第一产程发生, 产妇子宫体纤维肌收缩规律,宫颈管收缩趋势呈进行性,宫口持续扩张后牵拉圆韧带引发疼痛,且宫口增大的同时疼痛感也会更强烈。有资料称第一产程中潜伏期(宫口<3 cm)占比约为2/3甚至更久,而分娩疼痛在产程开始便出现,持续对母婴造成不良影响, 且随着产程不断进展则产妇的应激反应越强烈,减少子宫动脉收缩性血流,且疼痛会引起通气过度,增加消耗量后诱发呼吸性碱中毒,增加不良妊娠结局发生风险[17-20]。而Ai-PCA 系统可有效缩短产程,进而减少不良母婴结局的发生风险, 安全性更高。 此外,Ai-PCA 系统结合镇痛之前对产妇综合状况的评估, 便于医师与其需求相结合将个体化治疗方案调整优化;无线智能化还可及时反馈,镇痛期间若有异常现象发生系统会自动报警, 比如PCA 按压频率或次数存在异常或剂量在极限量以上、 输注管道堵塞导致药物不出等问题时系统会自动报警, 便于医护人员及时对不良事件予以预测。 一旦有不良事件发生,相较于传统硬膜外镇痛泵Ai-PCA 系统的反馈速度与分析功能更优,将疼痛反应发生率降低并缩短持续时间[21-22],有利于将产妇满意度提升,该组结果证实这一点。
综上所述,在初产妇分娩期间使用Ai-PCA 系统可有效镇痛,保障母婴双方安全,还可减少医护人员的工作量,充分体现人文关怀,提高产妇满意度,并帮助医院建立无痛智慧分娩医院, 实现经济效益与社会效益的“双丰收”。

