单发性甲状腺乳头状癌超声特征与对侧中央区淋巴结转移的相关性研究
郭玲玲,何秀丽,王克,陈昱
(锦州医科大学附属第一医院超声科,辽宁 锦州 121000)
甲状腺癌(thyroid carcinoma,TC)是头颈部最常见的恶性肿瘤之一,也是近年来发病率增长最快的恶性肿瘤,每年的平均发病率是6.2%,呈逐年上升趋势[1]。其中,甲状腺乳头状癌(papillary thyroid carcinoma,PTC)最为常见,占总数的80%,随着诊断技术的进步以及体检意识的提高,PTC的发病率显著增加[2]。有研究指出,在临床淋巴结阴性(clinical lymph node negative,cN 0)的PTC患者中,中央淋巴结转移(central lymph node metastasis,CLNM)的发病率为30%~60%[3],但超声对CLNM的诊断敏感性低,部分患者不仅同侧CLNM,也存在对侧CLNM,因此对单发性的cN 0 PTC患者是否应进行常规行预防性全中央区淋巴结清扫尚存在争议[4]。本研究通过回顾性分析我院139例sPTC 患者临床资料及超声特点,探讨对侧CLNM的危险因素,为临床诊治提供指导。
1 资料与方法
1.1 一般资料
收集本院甲状腺外科于2018年1月至2020年10月行甲状腺全切和双侧颈部淋巴结清扫,经术后病理证实的单发性甲状腺乳头状癌(solitary papillary thyroid carcinoma,sPTC)患者139例的临床资料及超声参数,进行回顾性分析,男40例,女99例;年龄20~76(38.6±12.5)岁;病灶位于甲状腺右叶68例,左叶侧71例,以术后病理是否出现CLNM分为转移组与非转移组。排除患者有其他肿瘤病史及有甲状腺手术史。所选研究对象均签署知情同意书,并经本院伦理委员会同意备案。
cN 0定义为不存在任何暗示淋巴结转移的超声特征:最大纵向直径和横向直径之比≤2;没有淋巴门、钙化、囊性变、局灶性皮质增厚、皮质内高回声团及周围血流信号增多。
1.2 仪器、方法与超声参数
使用GE Logiq E9彩色多普勒超声诊断仪器,高频线阵探头,超声条件设置为浅表器官甲状腺模式下,嘱患者仰卧位,头向上仰,使颈部充分暴露,探头在颈前方扫查,多切面扫查甲状腺区。记录超声特征:病灶位置、大小、数目、边界、纵横比、是否侵犯包膜、有否钙化及类别。并与术后病理及转移情况进行对比,分析超声参数与对侧中央区淋巴结的关系。
1.3 统计学方法
应用SPSS 23.0软件进行数据分析,超声参数及临床特征与对侧CLNM的关系,采用单因素分析;计量资料组间比较行χ2检验。对单因素分析有统计学意义的采用二元Logistic回归进行多因素分析,以P<0.05为差异有统计学意义。
2 结 果
2.1 单因素分析sPTC 患者对侧中央区淋巴结转移结果
sPTC患者发生对侧中央区淋巴结转移与患者的性别(男)、病灶直径、病灶位置(下极)及患侧中央区淋巴结转移相关,差异有统计学意义(P<0.05)。而年龄、病灶数目、边界、钙化与对侧中央区淋巴结转移无关,差异无统计学意义(P>0.05),见表1。
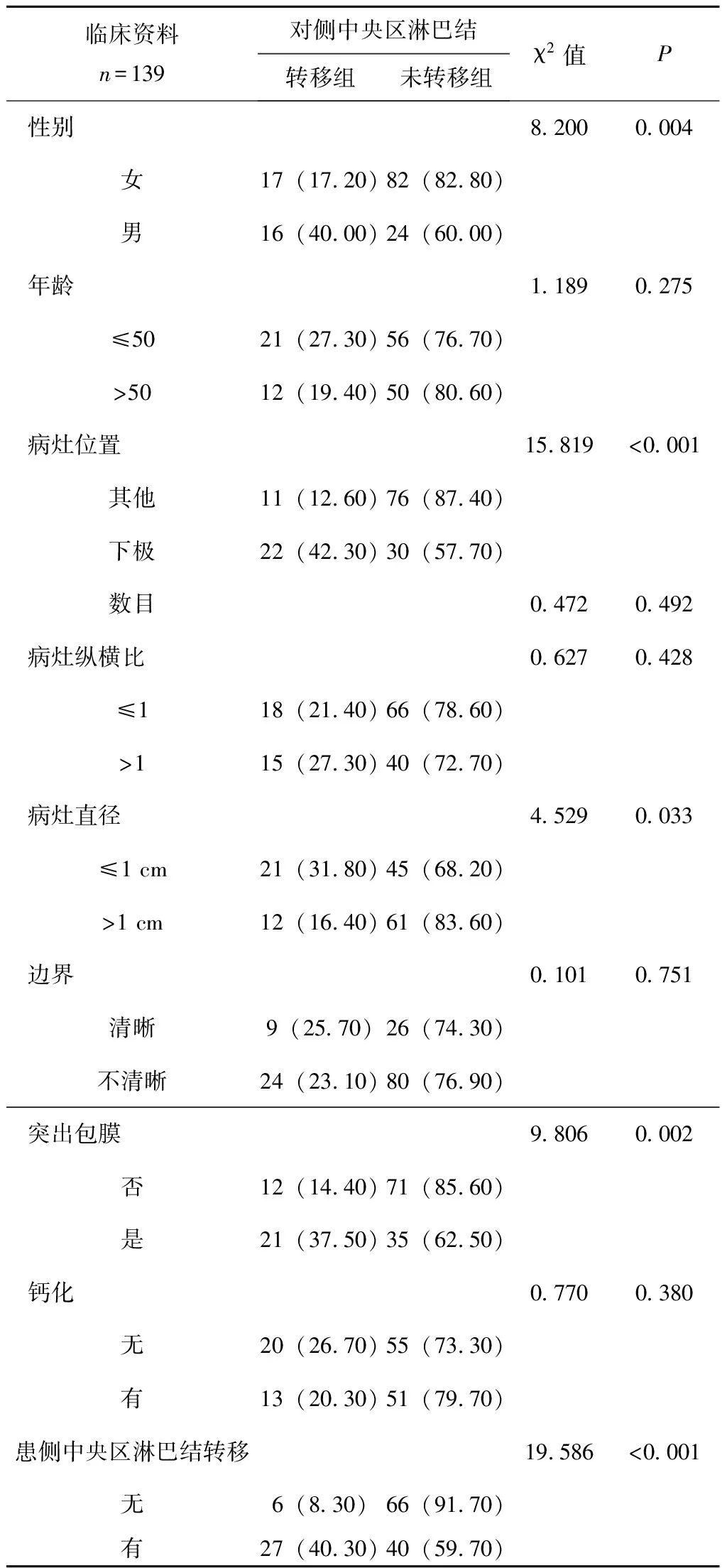
表1 sPTC患者超声特征与对侧淋巴结转移的单因素分析结果[n(%)]
2.2 对侧中央区淋巴结转移危险因素
性别(男性)、位置(病灶位于下级)、患侧中央区淋巴结转移是对侧中央区淋巴结转移的独立危险因素,(P<0.05),见表2。
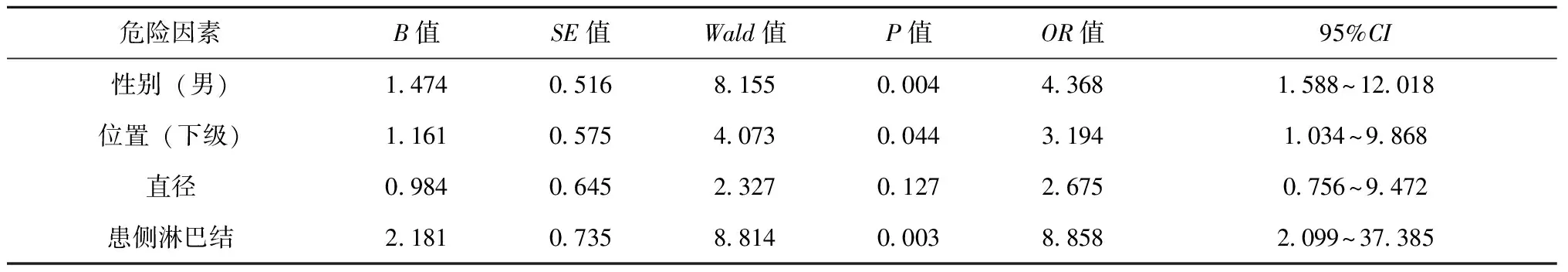
表2 sPTC超声特征多因素Logistic回归分析结果
2.3 sPTC 患者对侧中央区淋巴结转移危险因素的Logistic 回归模型
139例sPTC患者发生CLNM危险因素回归模型:男性(OR:4.368,P<0.01)、位置(OR:3.194,P<0.05)、患侧淋巴结(OR:8.858,P<0.01)为PTMC患者发生对侧中央区淋巴结转移的独立危险因素,ROC曲线下面积0.772,其敏感性为83.35%,特异性为87.69%,CI:0.679~0.92。
3 讨 论
甲状腺肿瘤作为头颈外科最常见的恶性肿瘤之一,近年来发病率增长迅速。PTC治疗后生存率较高,但患者同时伴有颈部淋巴结转移,其预后效果不理想,患者具有二次手术和淋巴结清扫术的风险,影响患者的生存质量[5]。PTC是常见的甲状腺肿瘤,PTC的多数患者采用手术治疗,而是否进行颈部淋巴结清扫,目前仍然没有定论。有研究表明,无论术前是否出现颈部CLNM,有无转移的危险因素,都应该进行中央区淋巴结清扫,对于手术风险患者是能够承受的,并且PTMC发生CLN转移率相对较高,预防性中央区淋巴结清扫可以减少肿瘤复发,二次手术的危险[6]。有文献证实PTC淋巴结转移率为48.1%,死亡率为0%~0.4%,大多数学者认为微癌不属于早期癌症。由于预后较好与转移率较高产生矛盾,不同地区和研究者对于sPTC的治疗方式不同,特别是对于是否接受手术以及手术方式的观点,产生了较大差异[7]。如何让sPTC患者在手术前得到更加准确的治疗,评估淋巴结转移是急需解决的一大问题,除了进行超声引导下细针穿刺活检来确定肿瘤的病理结果。通过评估对侧中央区淋巴结的转移情况与sPTC患者的超声声像图特征的关系,提高对病灶的对侧颈部淋巴结转移的准确性,为临床治疗和手术方式提供可靠的技术支持。
由于临床检查对颈部淋巴结转移的诊断具有一定的局限性,对于病情进程的评估,仍需要更精确的评估方法,超声简单、便捷、无创等优点成为了最主要的诊断方法。有研究表明,年龄较大的女性患者sPTC发生转移的可能性较高,青少年和男性颈部淋巴结发生转移的几率较小,同时认为年龄的大小,性别和是否存在钙化是发生颈部淋巴结转移的独立危险因素(P<0.05)[8]。有研究认为PTMC的CLN转移率与男性相关,本文得出一致的结论,分析这可能与男性的代谢水平和激素分泌有关[9]。本研究表明,sPTC的较高危险度与对侧CLNM相关,表明术前超声的充分评估可用于单发性甲状腺乳头状癌患者的对侧CLNM。
2015年ATA指南把肿瘤突出包膜看做是具有侵袭性的表现,证明肿瘤容易直接侵犯周围组织[10]。此外,外科手术治疗甲状腺癌,手术方案的制定与病灶的大小息息相关,有多个研究数据表明,当病灶直径大于1 cm时,患者淋巴结转移的风险会增高[11]。本研究发现,sPTC对侧CLNM与更大的肿瘤直径,侵犯包膜相关,这一结果与国内、外研究结果相符合[12]。CLNM通常首先发生在同侧中央区,然后扩散到对侧中央和同侧侧颈部,单发cN 0 PTC患者是否需要对侧中央区淋巴结清扫则存在争议[13]。本文显示,单发性cN 0 PTC患者约有48.2%发生同侧CLNM,而有23.7%的患者患有对侧CLNM,这与Sun等人的研究相似[14]。Hu等发现单侧病灶是PTC发生跳跃性淋巴结转移的独立危险因素,清扫颈部淋巴结的数目与淋巴结发生跳跃转移密切相关[15]。因此,我们认为应常规进行同侧中央区淋巴结清扫。同时,根据对侧CLNM的风险对患者进行分层很重要,并且对侧CLMN的高危患者应进行双侧中央区淋巴结清扫,以减少复发和再次手术的可能性。
综上所述,病灶直径超过1 cm、男性同时伴有同侧中央区淋巴结转移的sPTC患者,需要特别注意对侧中央区淋巴结的转移情况,及时了解此类病人病情,对患者进行个体化治疗,必要时进行双侧淋巴结清扫,以期降低术后复发率以及再手术风险。

