翁维良治疗扩张型心肌病临证验案分析*
苏文文,张菀桐,钱真真,李睿,翁维良
(中国中医科学院西苑医院,国家中医心血管病临床医学研究中心,北京 100091)
扩张型心肌病(DCM),是以心脏一侧或双侧心腔扩大,心肌收缩功能减低,伴或不伴心力衰竭,常发生心律失常、栓塞或猝死等并发症为特征的心肌病。中医以其独特的辨证论治个体化治疗方法,在降低病死率、提高生活质量、改善预后等方面取得了较好的疗效[1]。全国名中医、首都国医名师翁维良研究员从事心血管疾病研究60余年,其中对于DCM、房颤、心力衰竭等难治性心血管疾病的治疗具有丰富的临床经验。翁老师提出本病发生的根本病机在于先天禀赋不足,心气亏虚,无力帅血运行,心脉瘀阻,心气不足,心失所养,渐至心体肥大,并提出益气温阳、活血利水的治疗方法。现就翁老师治疗DCM两则验案探讨其关于本病的辨证思路、治疗原则及处方用药特色。
1 典型病案
1.1 病案1 患者男性,52岁。2019年12月初诊。主诉:DCM、房颤3个月余。初诊:2019年9月因房颤就诊于当地医院,检查发现DCM、心力衰竭、右肾动脉栓塞。症见心慌、胸闷、气短、乏力,活动后加重,易汗出,大约1 h可走500~600 m,舌暗红苔黄腻,舌下络脉重度瘀张,脉结代。现口服酒石酸美托洛尔、厄贝沙坦、利伐沙班、螺内酯、呋塞米。心脏超声示:左心房、左心室增大,二尖瓣、三尖瓣轻度返流;左心室射血分数(EF)21%,左心房内径(LA)42 mm,左心室舒张末期内径(LVDd)60 mm。Holter示:室性早搏39次,共有房颤1 437 min。中医诊断:心痹,气虚血瘀证。西医诊断:DCM、心房颤动、心力衰竭、右肾动脉栓塞。治法:益气温阳,活血利水。处方:人参 10 g,太子参 15 g,党参 15 g,炙黄芪 15 g,麦冬 10 g,玉竹 15 g,玄参 12 g,北沙参 12 g,三七粉3 g,延胡索 15 g,郁金 15 g,丹参 15 g,赤芍 15 g,红花 12 g,川芎 12 g,川牛膝 15 g,制远志 10 g,干姜10 g,高良姜 12 g,车前草 15 g。
患者持续服用上方至2020年6月复诊,期间行射频消融术,术后口服胺碘酮(服满3个月即止)、阿司匹林,同时停用利伐沙班和呋塞米。复查心脏超声示:2020年 1月:EF 44%,LA 44 mm,LVDd 68 mm;2020 年 3 月:EF 44%,LA 36.8 mm,LVDd 60.2 mm;2020 年 4 月:EF 53%,LA 34.6 mm,LVDd 57.3 mm;Holter示:窦性心律,偶发房性早搏,多导联ST-T改变。
2诊:胸闷气短,全身乏力,活动后加重,胸痛,持续约2~3 min,房颤未发作,现1 h可行走800 m左右,舌脉同前。心脏超声示:左室壁运动不协调,肺动脉瓣轻度返流,EF 63%,LA 29 mm,LVDd 51 mm;Holter示:窦性心律,阵发性窦性心动过速,ST段压低,T波低平。处方:人参10 g,太子参15 g,党参15 g,生黄芪 15 g,玄参 15 g,北沙参 12 g,麦冬 10 g,玉竹 15 g,延胡索 15 g,郁金 15 g,醋三棱 12 g,醋莪术 12 g,三七粉 3 g,丹参 15 g,赤芍 15 g,红花 15g,高良姜12 g,车前草15 g,玉米须15 g,荷叶15 g。
3诊:上班劳累后易胸闷,心脏空落感,喜按压,偶有胸痛,房颤未发作,大约1 h可行走2 000 m左右,大便干燥,睡眠多梦,舌暗红苔黄,舌下络脉中重度瘀张,脉弦。心脏超声示:三尖瓣轻度反流,EF 58%,LA 30.1 mm,LVDd 52.6 mm。Holter示:窦性心律,房性早搏,部分成对,ST-T改变。处方:人参10 g,太子参 15 g,党参 15 g,炙黄芪15 g,北沙参15 g,玄参 12 g,酒黄精 15 g,麦冬 10 g,玉竹 15 g,葶苈子 15 g,车前草 15 g,延胡索 15 g,郁金 15 g,醋三棱 12 g,醋莪术 12 g,高良姜 12 g,干姜 6 g,生地黄20 g,火麻仁 15 g。
4诊:近1个月来下午4~5时出现胸闷、心悸,夜晚8~9时可缓解。偶有心前区刺痛,感觉乏力,现1h可活动3000m左右,舌脉同前。心脏超声示:三尖瓣轻-中度反流,EF76%,LA35.5mm,LVDd52.2mm;Holter示:窦性心律,偶发房早,阵发性房速,偶发室早。处方:太子参15 g,党参15 g,刺五加12 g,炙黄芪 15 g,酒黄精 15 g,人参 10 g,玉竹 15 g,麦冬 15 g,伸筋草 15 g,玉米须 15 g,茯苓 15 g,猪苓 15 g,炒薏苡仁 15 g,延胡索 15 g,郁金 15 g,醋三棱 12 g,醋莪术 12g,高良姜 12 g,干姜 6 g,丹参 20 g。
5诊:近期整体状况良好,心脏超声示:主、肺动脉瓣轻度反流,EF 57%,LA 30 mm,LVDd 55 mm;Holter示:窦性心律,偶发室早。处方:人参10 g,太子参 15 g,刺五加 12 g,炙黄芪 15 g,酒黄精 15 g,麦冬 12 g,醋五味子 10 g,玉竹15 g,延胡索 15 g,郁金15 g,制远志10 g,玉米须 15 g,地肤子 15 g,川牛膝15 g,茯苓 15 g,车前草 15 g,丹参 15 g,红花 15 g,赤芍15 g。
6诊:近2个月未发房颤,时有心悸,现1 h可走5 000~6 000 m左右。舌红苔黄,舌下络脉中度瘀张,脉弦。心脏超声示:主、肺动脉瓣轻度反流,EF 52%,LA 36.3 mm,LVDd 53 mm;Holter示:窦性心律,偶发房早,阵发性窦性心动过速,T波低平。处方:太子参15 g,党参15 g,三七粉3 g,延胡索12 g,北沙参 12 g,生黄芪 15 g,麦冬 10 g,郁金15 g,醋三棱 12 g,醋莪术 12 g,丹参 15 g,赤芍 15 g,红花 12 g,高良姜 10 g,车前草 15 g,广藿香 10 g,佩兰 10 g,甘松 12 g,白茅根 15 g。
按语:对患者就诊以来用药处方及心脏超声检查指标进行统计分析,见图1。以方测法,本病病性以气虚为本,瘀血水湿为标,治疗则宜标本兼顾,益气温阳治其本,活血利水治其标,同时佐使药物以使兼症得顾,阴阳平衡。本案患者年纪轻、病程短、病情重、进展快,首诊时已进展到气虚血瘀水停阶段,治疗着重补气温阳、化瘀行水。同时预防射频消融术后复发,因而复诊处方中持续予益气、温阳、活血、利水、养阴等诸法并用,多管齐下。如图1所示,EF值从21%上升至76%并稳定在55%左右,LA、LVDd逐渐趋于正常,房颤未再复发,活动量增加,疗效明显。
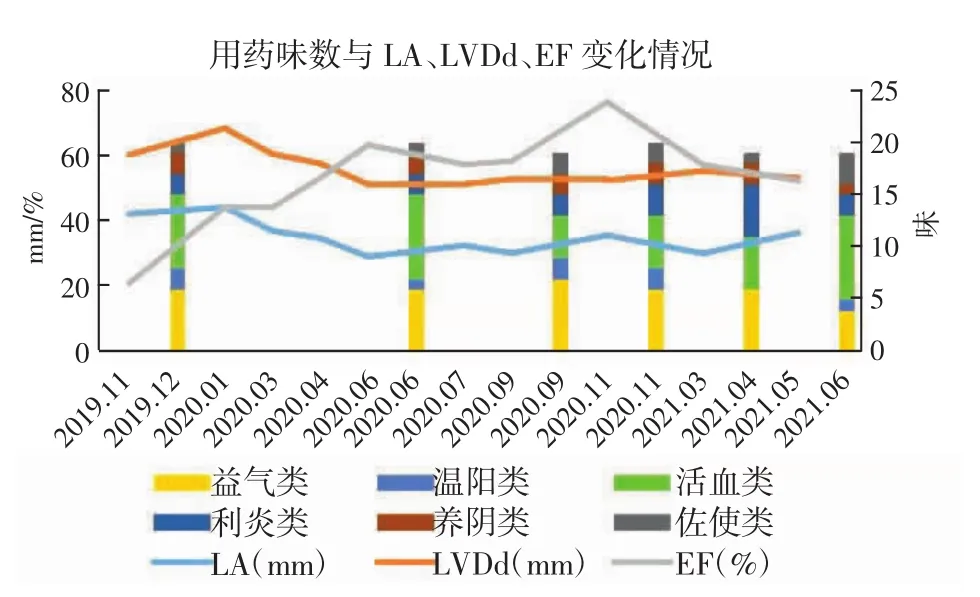
图1 病案1用药与辅助检查指标变化Fig.1 Changes of medication and auxiliary examination indexes in medical record 1
1.2 病案2 患者男性,58岁。2019年4月初诊。主诉:DCM,房颤11年。初诊:2008年因房颤、频发室早就诊于当地医院,检查发现右房增大,后逐渐发展为双房增大,诊断为DCM,心力衰竭。既往腔隙性脑梗死病史。症见:心慌、乏力、气短,爬2层楼中间需要休息,大便每日4次,不成形,睡眠差,入睡困难易醒,舌暗苔黄腻,舌下络脉重度瘀张,脉结代。现口服华法林、螺内酯、倍他乐克,心脏超声示:双房明显增大,主动脉瓣、二尖瓣少量返流;EF 60%,LA 45 mm,右心房大小 51 mm×69 mm;心电图示:心房颤动,心肌供血不足。中医诊断:心痹,气虚血瘀证。西医诊断:DCM,心房颤动,心力衰竭,腔隙性脑梗死。治法:益气活血利水,健脾安神复脉。处方:人参 10 g,太子参 12 g,刺五加 12 g,生黄芪15 g,北沙参 12 g,黄连 10 g,黄芩 15 g,关黄柏 12 g,合欢皮15 g,煅瓦楞子15 g,醋五味子10 g,炒酸枣仁 15 g,柏子仁 15 g,茯苓 15 g,丹参 15 g,赤芍 15 g,郁金12 g,延胡索12 g,焦山楂15 g,醋鸡内金12 g。
2诊:近期感觉疲劳乏力,上2楼后气短胸闷,大便每日4~5次,不成形,舌脉同前。心脏超声示:双心房增大,二尖瓣轻度、三尖瓣中度返流;EF 56%,LA 44 mm,右心房大小44 mm×67 mm。处方:人参10 g,太子参 12 g,刺五加12 g,炙黄芪 15 g,北沙参12 g,黄连 10 g,黄芩 12 g,关黄柏 12 g,麦冬12 g,煅瓦楞子 15 g,醋五味子 10 g,玉竹 15 g,葶苈子 15 g,川牛膝 15 g,车前草 15 g,丹参 15 g,赤芍15 g,红花 12 g,延胡索 15 g,郁金 15 g,制远志 10 g,焦山楂15 g,醋鸡内金15 g。
3诊:可正常爬2层楼梯,活动多后喘憋、气短,眠差梦多,大便不成形,舌脉同前。心脏超声示:双心房增大,二尖瓣、主动脉瓣轻度返流,三尖瓣中度返流;EF60%,LA48mm,右心房大小42mm×72mm。心电图示:心房扑动,T波改变。处方:红参10 g,太子参 15g,炙黄芪 15g,酒黄精 15 g,北沙参 12 g,玄参 12 g,苦参 6 g,黄连 10 g,麦冬 12 g,玉竹 15 g,延胡索 15 g,郁金 15 g,丹参 15 g,赤芍 15 g,红花12 g,醋五味子 10 g,炒酸枣仁 15 g,柏子仁 15 g,葶苈子 15 g,车前草 15 g,玉米须 15 g,川牛膝 15 g,大腹皮15 g。
4诊:偶有胸闷心慌,走路多以后加重,体力较前有所改善,可正常爬3层楼,纳可眠差,大便次数多,舌红苔黄,舌下络脉中度瘀张,脉弦。心脏超声示:双心房增大,二尖瓣、主动脉瓣少量返流;EF60%,LA 44 mm,右心房大小40 mm×50 mm。处方:红参10 g,太子参 15 g,炙黄芪 15 g,酒黄精 15 g,北沙参12 g,麦冬 10 g,玉竹 15 g,赤芍 15 g,延胡索 12 g,郁金 15 g,红花 12 g,炒白术 12 g,高良姜 12 g,醋五味子10 g,葶苈子15 g,煅瓦楞子15 g,焦山楂15 g,醋鸡内金15g,玉米须15g,大腹皮15g,车前草15g。因疫情原因停诊,患者持续服用上方至2020年9月复诊,期间未行相关检查。
5诊:偶有心悸心慌,爬楼梯3层后胸闷气短,大便次数多,稀溏不成形,眠差,入睡困难,醒后不易入睡,舌脉同前。心脏超声示:双心房增大,二尖瓣、轻度返流,三尖瓣中度返流;EF 55%,LA 44 mm,右心房大小45 mm×62 mm;心电图示:心房扑动,部分导联ST段压低,T波改变。1个月后转为窦性心律,停用抗凝药,服用铝镁匹林、氯吡格雷、瑞舒伐他汀钙。处方:红参10 g,太子参15 g,炙黄芪15 g,刺五加 15 g,北沙参 15 g,党参 15 g,酒黄精 15 g,麦冬 10 g,炒白术 15 g,焦山楂 15 g,醋鸡内金 15 g,延胡索 15 g,郁金 15 g,葶苈子 15 g,玉米须 20 g,车前草 15 g,制远志 10 g,丹参 15 g,红花 15 g,高良姜10 g。
6诊:活动多以后可见心慌、胸闷,可正常爬楼梯3层,大便日4次,稀溏不成形,眠差易醒,入睡困难,舌脉同前。心脏超声示:双心房增大,二尖瓣、三尖瓣轻度返流;EF 60%,LA 41 mm,右心房大小为40 mm×50 mm。心电图示:窦性心律。处方:人参10 g,太子参 15 g,刺五加 15 g,党参 12 g,炙黄芪15 g,酒黄精 15 g,麦冬 10 g,玉竹 15 g,延胡索 15 g,郁金 15 g,丹参 15 g,赤芍 15 g,川牛膝 15 g,醋五味子 10 g,炒酸枣仁 15 g,合欢皮 15 g,焦山楂 15 g,麸炒神曲15 g,玉米须20 g,车前草15 g。
按语:对患者就诊以来用药处方及心脏超声检查指标进行统计分析,见图2。结合病案1按语,以益气温阳治其本,活血利水治其标。但本案患者年纪大、病程长、病情重,首诊时已进入正气亏虚、累及诸脏阶段,治疗应着重补气温阳、化瘀行水,同时健脾安神、宁心复脉,调整脏腑功能。如图2所示,LA、右心房逐渐缩小,房颤、房扑转为窦性心律,EF值也有所上升并稳定在60%,因患者基础状况不佳,且复诊间隔时间比较久,恢复较缓慢,但活动量较前明显增加,需进一步坚持服药治疗。

图2 病案2用药与辅助检查指标变化Fig.2 Changes of medication and auxiliary examination indexes in medical record 2
2 病案分析
2.1 病情特点分析 研究发现DCM发病相对隐匿,患者往往出现临床症状如心律失常甚至心力衰竭时才到医院就诊,且病情进展快、病死率高[2]。两例患者同样是以房颤为主诉就诊于医院时检查发现DCM、心力衰竭,同时伴有心慌、胸闷、气短、乏力等症状。西药对于本病治疗主要目的为改善心功能,常用药物包括利尿剂、强心剂、血管扩张剂、血管紧张素转化酶抑制剂(ACEI)以及β受体阻滞剂,但均存在不同程度的用药局限或不良反应,疗效尚不理想[3]。病案1患者行射频消融术,术后该患者仍有左房、左室增大,射血分数偏低,胸闷心慌乏力等症状未改善,故继续寻求翁老师中医药的治疗。病案2患者一直服用西药治疗但未控制住病情的进展,双房逐渐增大,心慌乏力明显,活动严重受限,故寻求翁老师中医药的治疗。
2.2 病因病机分析 《灵枢·胀论》云:“心胀者,烦心,短气,卧不安。”《素问·痹论》:“心痹者,脉不通,烦则心下鼓,暴上气而喘。”这一定程度上反映了DCM心体扩大,心力衰竭、心律不齐的特点[1]。
翁老师认为本病以正气虚弱为本,毒邪、瘀血、水饮、痰浊为标。心气不足,则推动无力,必然影响心主血脉的功能,引起心脉瘀阻,血运不畅,渐至胀大,继而心气耗散,心肌受损,终致心失濡养、脉络阻滞、血瘀水停而发心悸、胸闷、气短、乏力等。早期无临床症状或临床症状轻微,以邪毒入侵为主,治疗应着重清泄邪毒,佐以扶正祛邪;中期以正虚邪恋为主,病性多虚实夹杂,治宜虚实兼顾,着重益气温阳,活血利水;晚期正气虚衰,标实加重,且常累及肺脾肾诸脏,治疗标本兼顾的同时要注重调整脏腑功能[4]。
2.3 核心处方分析 对两例患者就诊以来的用药情况进行统计,先运用古今医案云平台(个人版V2.1)进行药物使用频次及药物关联规则分析,然后结合分析结果,通过Cytoscape 3.8.0进行核心处方构建,具体方药解析如下见图3。

图3 核心处方Fig.3 Core prescription
益气温阳、活血利水方:太子参12~15 g,郁金12~15 g,麦冬 10~15 g,黄芪 15 g,车前草 15 g,丹参15~20 g,高良姜 6~12 g,赤芍 12~15 g,人参 10~12 g,党参12~15 g,玉米须15~20 g,延胡索12~15 g。
2.3.1 君以益气温阳 心气虚,五脏六腑失于濡养亦气虚。翁老师益气善用参,其中人参大补元气,扶正祛邪;太子参、党参补中健脾得中和之正,使五脏受其养;北沙参、玄参益气养阴生津;黄芪为“补气诸药之最”,生黄芪偏于益气固表,夏季多用;炙黄芪偏于补气益中,冬季多用,现代药理研究表明,黄芪可增强心肌收缩力,改善心肌能量代谢等[5]。而气为阳之渐,益气同时温阳。高良姜祛寒湿、温脾胃;干姜辛热,温阳化饮、回阳通脉。病案2患者年纪大,病程久,病情重时使用红参以加强温补心肾阳气之功。
2.3.2 臣以活血利水 活血药,以冠心病6号方(丹参、赤芍、红花、川芎、郁金、三棱、莪术)为主,是翁老师治疗心血管疾病的经验方。其中丹参通利血脉、活血散结、行气止痛。现代药理研究表明丹参具有对抗心肌细胞肥大、凋亡,保护心脏功能的作用[6]。赤芍、红花疏通血脉、活血通经;川芎、郁金活血化瘀,理气止痛;三棱、莪术破血行气、消积止痛。结合两例患者的病史,预防血栓栓塞事件,是房颤治疗策略中的重要环节,活血化瘀中药可有抑制血小板聚集的作用,可使心脉畅行而预防栓塞发生[7]。
利水药中车前草利水湿而分清浊;茯苓利水而不伤正,尤适用于脾虚湿盛的患者;猪苓补益之力弱,利水之力强,可用于一切水湿为患;玉米须功专利水渗湿消肿。翁老师认为在合并使用具有利水功效的中药后,应减少西药利尿药物的使用,以达到“利水而不伤肾”的目的[8]。
2.3.3 佐使养阴以制衡,随症因时以制宜 益气温阳之药多温燥,利水之药可伤阴,故加入麦冬、玉竹养阴生津、润肺清心,既可制约热药之燥,又可防止利水伤阴之弊。
大便干燥时用火麻仁、生地黄以润肠通便,通便而不伤正气。脾胃运化不佳而见腹泻便溏用炒白术、鸡内金、焦山楂以健脾消食、和胃止泻;睡眠差易醒用酸枣仁、柏子仁、合欢皮以宁心安神;同时加用煅瓦楞子、制远志、苦参、黄连清心热、安心神、复心脉。夏季阳气宣泄、暑湿炎热,用藿香、佩兰、荷叶化湿醒脾、清热解暑,与天气相适应,有利于疾病的康复。
3 讨论
DCM发病机制复杂,属于难治性心血管疾病,西医常规治疗方案疗效不理想,患者预后不良。通过以上临证验案的分析,可见翁老师治疗本病从整体观念出发,以“益气温阳、活血利水”为治疗原则,标本兼顾,补虚泻实,因人制宜,酌情加减,从而使心脉通、气血平、水湿除、阴阳和而病愈。翁老师认为中医处方治病当“用药如用兵”,要正确诊断疾病,对患者的病情全面了解,全局把握病情的进程,谨遵三因制宜,轻重缓急,审时度势,君臣佐使布阵有方,主次分明,这是中医辨证论治的精髓,是中医处方用药所应遵循的根本法则[9]。由此可见中医药治疗DCM可以有效缓解临床症状,改善心脏功能,提高患者生活质量,为难治性心血管疾病的治疗提供了新的思路。