黄斑中心凹形态对特发性黄斑前膜手术预后的影响
倪利洋,胡卫萍,应黄芳,张子龙,陶永钢,徐永根
特发性黄斑前膜(IERM)为不明原因引起的黄斑区视网膜前无血管纤维组织膜,对视网膜存在切线及前后方向的牵拉力,能引起视网膜组织扭曲及增厚[1],主要临床表现为视力下降及视物变形。玻璃体切割手术是治疗IERM的有效方法,但是不同的患眼手术预后也不同[2-3]。有报道显示黄斑形态、中心凹厚度(CMT)及椭圆体带完整性等因素均会影响手术预后[4-5]。目前国内报道不同黄斑形态对手术预后的研究较少,本研究参照Mathews 等[6]方法对IERM 进性分级,对比观察不同黄斑中心凹形态患眼手术后最佳矫正视力(BCVA)、CMT 及黄斑形态的变化情况,分析黄斑形态对手术预后的影响。现报道如下。
1 资料与方法
1.1 一般资料 本研究为回顾性病例研究,收集2018 年5 月至2020 年5 月在绍兴文理学院附属医院确诊为IERM的66 例患者共70 眼,男24 例27 眼,女42 例43 眼;年龄50~75 岁,平均(64.6±6.9)岁。纳入标准:(1)检查确诊为IERM;(2)存在视力进行性下降或视物变形,且接受玻璃体切割手术治疗;(3)术后随访时间≥3 个月。排除标准:(1)有视网膜血管性疾病、黄斑变性、视网膜脱离、中重度白内障及青光眼等严重影响视力和视功能的眼病;(2)既往眼外伤史及玻璃体手术史;(3)全身其他疾病不能耐受手术者。
1.2 方法 所有患者均行BCVA、眼压、裂隙灯显微镜、眼底检查和OCT 检查,并将BCVA结果转换成最小分辨角对数(logMAR)视力。OCT(型号Spectralis OCT)采用仪器自带软件,测量CMT 及水平两侧1 mm 处视网膜厚度(X、Y),并计算CMT 与X、Y 的比值,取两者平均值为1 次结果,重复测量3 次,最终结果(R)作为黄斑中心凹形态分级的标准。0级:R≤0.92,代表凹陷型(图1A);1级:0.92 <R <1.08,代表平坦型(图1B);2 级:R≥1.08,代表隆起型(图1C)[6]。

图1 不同黄斑中心凹形态分级OCT 图像
所有患眼均行25G标准三通道玻璃体切割手术,手术中切除玻璃体,吲哚菁绿染色后剥除黄斑前膜及内界膜,所有手术由同一位主刀医生完成。手术后1、3 个月两组均行BCVA 及OCT 检查,对比观察手术前后及两组BCVA、OCT 和黄斑中心凹形态变化情况,并观察术后并发症,探究黄斑中心凹形态与黄斑前膜手术预后的关系。
1.3 统计方法 采用SPSS 21.0 统计软件进性分析,计量资料以均数±标准差表示,组内不同时间点两两比较采用LSD-t检验,两组间比较采用独立样本t 检验;计数资料采用2检验,等级资料采用Wilcoxon 秩和检验。手术前后相关性分析采用Spearman 秩相关分析。P <0.05为差异有统计学意义。
2 结果
2.1 一般资料情况 本研究将1 级分为平坦组,2 级为隆起组,其中平坦组33眼,男12 眼,女21 眼;隆起组37 眼,男15 眼,女22 眼。两组CMT 差异有统计学意义(P <0.05),其他各指标差异均无统计学意义(均P >0.05)。见表1。
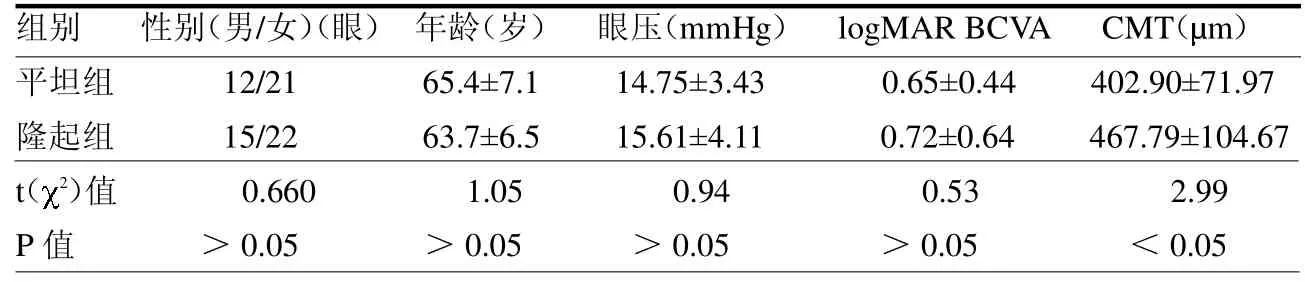
表1 两组患眼术前基本资料比较
2.2 手术前后黄斑形态变化 手术后3个月,70 眼中黄斑中心凹形态分级为0级(图2A)23 眼(32.9%),1 级(图2B)31眼(44.3%),2 级(图2C)16 眼(22.8%)。手术前后黄斑中心凹形态分级分布差异有统计学意义(Z=7.536,P <0.05)。手术后3 个月平坦组中0 级18 眼,1 级11眼,2 级4 眼;隆起组中0 级5 眼,1 级20眼,2 级12 眼;两组黄斑中心凹形态分级差异有统计学意义(Z=4.142,P <0.05)。手术后1、3 个月,平坦组CMT增厚分别是4 眼及2 眼,隆起组CMT增厚分别是2 眼及1 眼。
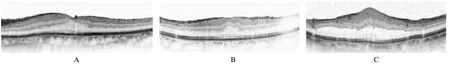
图2 患眼手术后3 个月OCT 图像
2.3 手术后患者BCVA 变化 平坦组和隆起组患眼术后3 个月平均logMAR BCVA 与手术前差异有统计学意义(t=3.166、3.635,均P <0.05);两组患眼手术后1、3 个月logMAR BCVA 差异均无统计学意义(均P >0.05)。见表2。
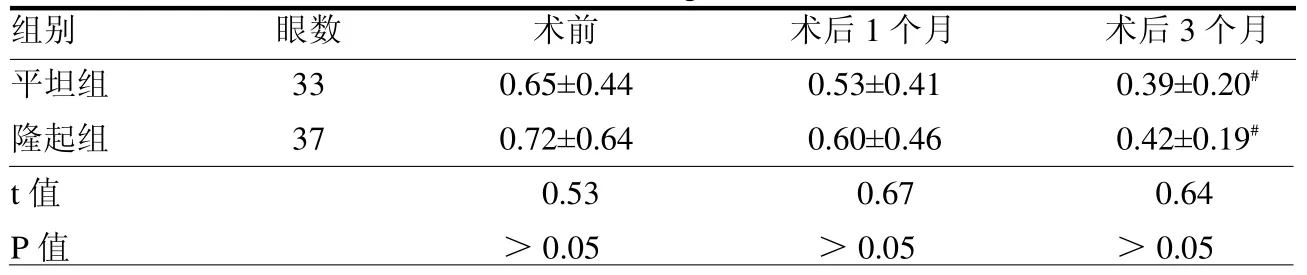
表2 两组患眼手术前后logMAR BCVA 比较
2.4 手术后患者CMT 变化 平坦组患眼术后3 个月平均CMT 与术前及术后1 个月差异均有统计学意义(t=2.31、9.14,均P<0.05);隆起组患眼术后3 个月平均CMT 与手术前差异有统计学意义(t=3.60,P <0.05)。两组患眼手术后3 个月CMT 差异有统计学意义(P <0.05)。见表3。
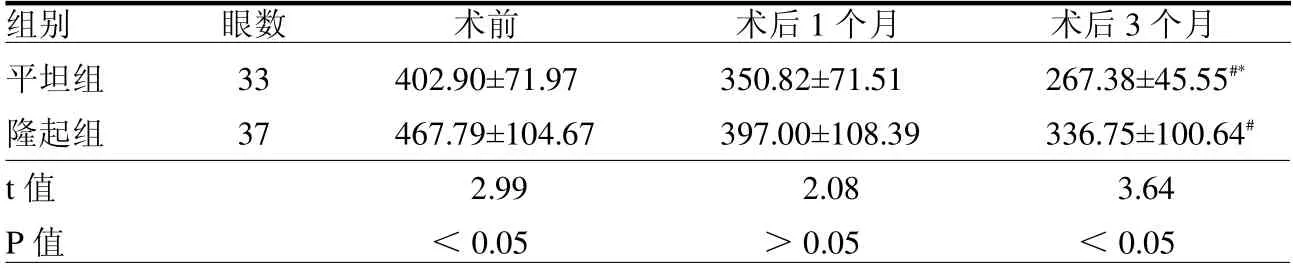
表3 两组患眼手术前后CMT 变化 m
2.5 相关性分析 手术后3 个月患眼logMAR BCVA 与手术前CMT 呈负相关(r=-0.349,P <0.05)。
3 讨论
IERM 是常见的眼底病变之一,具有明显的年龄相关性,好发于50 岁以上人群,70岁以上人群发病率为12%~20%[7]。对于视力下降,视物变形,影响生活的患眼,玻璃体切割手术是主要的治疗方法。手术可以通过切除玻璃体,剥除黄斑前膜及内界膜,解除水平及垂直方向的牵引力,从而改善黄斑形态,提升视力。
黄斑形态是评估黄斑前膜患者病情及手术预后的重要指标之一。Mathews等[6]提出根据OCT 图像,测量CMT 与其两侧1 mm 处视网膜厚度的比值,将黄斑中心凹形态定量分为3 个等级,分别是0级凹陷型、1 级平坦型及2 级隆起型。相较Falkner-Radler 等[8]和Chung 等[9]提出的黄斑中心凹形态分级,Mathews 等的分级方式具有定量、客观、测量简便及重复性好的优点。本研究采用此分级方法,手术后3个月0级和1级总数达54眼(77.2%),相较手术前(47.1%)明显改善,这说明手术治疗有助于黄斑部解剖结构的恢复。
两组患眼手术后CMT 较手术前明显降低,且两组术后3 个月CMT差异有统计学意义(均P <0.05),这一结果与文献[10-11]报道结果一致。通过比较两组患眼手术后CMT及黄斑形态变化,发现平坦组手术预后好于隆起组,这提示该分级方法能够在手术前有效预测黄斑前膜的手术预后,与毛剑波等[12]研究结果一致。与平坦组相比,隆起组患眼手术前CMT值更大、黄斑形态分级等级更高,提示该分级方法还可以在手术前从解剖学角度评估黄斑前膜病情的严重程度,分级越低,病情越轻。两组患眼手术后BCVA 均比手术前明显提高,这说明手术切除玻璃体及剥除双膜,能够解除外力牵拉,改善黄斑形态,进而提高手术后视力。但两组BCVA 未见明显差异,主要考虑与视网膜内外层厚度及椭圆体带完整性有关。
研究结果显示手术后BCVA与手术前CMT存在相关性,这提示手术时机越早,预后视力越好。Inoue 等[13]研究显示手术前椭圆体带相对完整患眼手术后BCVA 恢复更好,建议在椭圆体带损伤前手术。然而手术本身存在一定损伤可能,比如视网膜点状出血、视网膜裂孔及视网膜结构损伤等。本研究手术后早期有6 眼出现CMT增厚,主要考虑术中损伤可能以及术后炎症引起。所以在病情较轻,黄斑形态改变不明显时是否选择手术,仍然存在争议。在临床实践中,医师需要结合患者病情、手术意愿、手术技术以及设备等因素综合考虑。
综上所述,玻璃体切割手术是治疗黄斑前膜的有效方法,黄斑中心凹形态分级能有效预测其手术预后,不同黄斑中心凹形态的患眼手术预后存在差异,平坦型优于隆起型。但本研究样本数量较小,且是回顾性研究,随访时间较短,存在一定的局限性。期待大样本量,分级完善的前瞻性对照研究进一步验证此结论。

