多模式镇痛在微创肺叶切除术后的应用
黄天威,倪 斌
(苏州大学附属第一医院胸外科,苏州 215026)
疼痛管理一直是胸部外科围术期管理的重要环节,胸部开放手术后的疼痛是外科术后最剧烈的疼痛之一[1]。随着微创技术的普及,术后疼痛程度已明显降低,部分医师[2]认为镇痛是微创术后减少应激、加快康复和出院的中心环节。近年来兴起的快速康复管理强调了镇痛的必要性,但从传统的阿片类药物镇痛到静脉泵镇痛,从超前镇痛到多模式镇痛,从肋间神经阻滞到椎旁阻滞,尚无统一的指南性意见。总体而言,采取更高效、安全和简便的镇痛措施是大势所趋[3]。
1 资料与方法
1.1 一般资料 本研究为前瞻性研究,收集2018年4 月—2019 年12 月在苏州大学附属第一医院胸外科行微创单肺叶切除术者,其中恶性肿瘤患者需追加系统性淋巴结清扫术。按照随机数字表法将患者随机分为静脉泵组和观察组,每组60例。术后出现持续漏气、肺部感染、乳糜胸、心律失常等并发症导致无法在术后4 d 内出院者除外。本研究经苏州大学附属第一医院医学伦理委员会批准,入组患者均知情同意并签字。
1.2 围术期快速康复流程管理 两组患者除镇痛措施外均采用相同的围术期快速康复流程管理[4-5]和出院标准。所有患者均经操作孔向胸顶方向置入28号胸管1 根,术中均不插导尿管。鼓励术后早期进食及下床活动,术后达到拔管指征后尽早拔除胸腔引流管。胸管拔除指征:患者生命体征平稳,无明显心慌气促、胸管无漏气;胸片未见胸腔内明显积液、积气;引流液<500 mL/24 h,且引流液非脓性、血性、乳糜性。出院标准:患者一般情况良好,无胸痛胸闷、心慌气急等症状;胸管已拔除;伤口恢复良好,无感染征象。
1.3 镇痛方法
1.3.1 静脉泵组 术中配置静脉自控镇痛泵,术毕带回病房,镇痛泵药液配方为舒芬太尼200 μg+氟哌利多5 mg+生理盐水总量100 mL,负荷剂量1~3 μg,持续输注1~2 μg/h,2 d 后撤泵。撤泵后视觉模拟评分(visual analogue scale,VAS)≥4 分时,间断肌注盐酸哌替啶镇痛,给药间隔时间>6 h。
1.3.2 观察组 术前2 d 开始口服塞来昔布胶囊(西乐葆,辉瑞制药有限公司,批号J20140072)200 mg/次,2 次/d,术中行单次肋间神经阻滞,麻醉药液配比为:0.75%盐酸罗哌卡因注射液(耐乐品,AstraZeneca AB,批号H20140764) 10 mL+2%盐酸利多卡因注射液(山东华鲁制药有限公司,批号D19G12Ⅰ) 5 mL+生理盐水5 mL。术后第1~3 天静脉使用环氧化酶-2(cyclooxygenase-2,COX-2)抑制剂注射用帕瑞昔布钠(特耐,辉瑞制药有限公司,批号J20130044) 40 mg,12 h/次,术后第4 天开始继续口服塞来昔布胶囊200 mg/次,2 次/d 至术后第7 天。术后任一时间点VAS 评分≥4 分时,间断肌注盐酸哌替啶镇痛,方法同静脉泵组。
1.4 观察指标(1)术后VAS 评分:分别监测患者术后12、24、36、48、60、72、84 h 的VAS 评分(患者均未使用阿片类镇痛药);(2)术后阿片类药物使用总量;(3)术后镇痛药物相关不良反应发生率;(4)当天、术后第1 天及第2 天步行总数;(5)胸管拔除时间。
1.5 统计学方法 采用SPSS 23.0 统计软件进行数据处理。计量资料以表示,采用t 检验,非正态分布数据采用秩和检验;计数资料采用χ2检验或Fisher精确检验。以P<0.05 表示差异有统计学意义。
2 结果
2.1 两组患者一般资料比较 两组患者的一般资料比较差异均无统计学意义(均P>0.05),具有可比性,见表1。
表1 两组患者一般资料比较(n,,n=60)
表1 两组患者一般资料比较(n,,n=60)
2.2 两组患者术后镇痛相关资料的比较 观察组住院时间明显短于静脉泵组(P<0.05),术后当天、第1 天及第2 天运动量均明显高于静脉泵组(均P<0.05);静脉泵组共发生94 起镇痛药物相关不良反应,明显高于观察组(P<0.05);两组阿片类药物使用总量上差异无统计学意义(P<0.05),见表2。
表2 两组患者术后镇痛相关资料比较(,n,%,n=60)
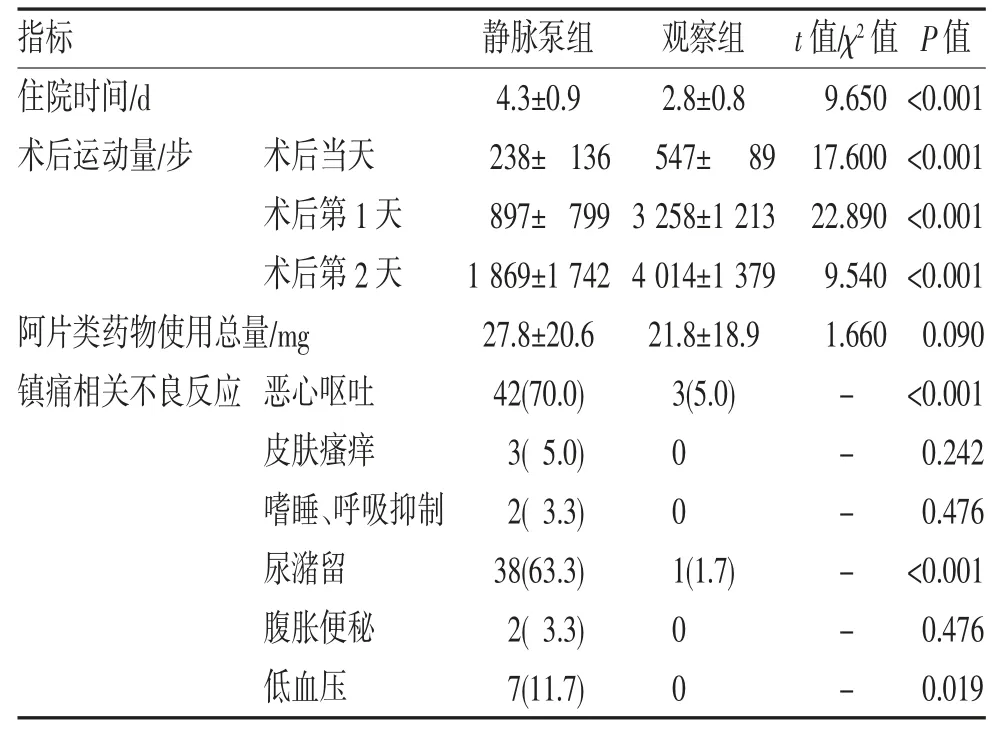
表2 两组患者术后镇痛相关资料比较(,n,%,n=60)
2.3 两组患者术后各时间段VAS 评分及拔管情况比较 两组术后各时间段VAS 评分差异均无统计学意义(均P>0.05)。>90%的患者均可于术后48 h 内拔除胸管,不能拔管者多与漏气相关,见表3。
3 讨论
“快速康复外科”之父丹麦的H.KEHLET 早就提出微创治疗和充分有效且安全的镇痛方案是实现快速康复的核心环节,无痛和无风险的手术是外科领域未来的发展方向[6]。近年来随着微创技术的推广和成熟,肺部手术大多可在胸腔镜下顺利完成。硬膜外镇痛曾是加速康复外科术中疼痛管理的重要部分[1],但其操作复杂,存在尿潴留、低血压和肌无力等不良反应,因此探索充分有效且安全的镇痛方案显得尤为重要。
表3 两组患者术后各时间段VAS 评分及拔管情况比较(,n,n=60)

表3 两组患者术后各时间段VAS 评分及拔管情况比较(,n,n=60)
术后切口附近的疼痛主要是因为术中肋间神经受压或损伤所致,胸腔镜的套管及器械对肋骨造成杠杆作用的损伤和术后放置的胸腔引流导管对胸膜的刺激及肋骨的挤压是引起术后疼痛的主要原因。肋间神经阻滞一方面能阻断组织损伤后炎症介质作用于外周神经末梢所产生的痛觉过敏,另一方面也能阻断伤害性的冲动向脊髓的传导,阻止中枢敏化的发生。术中单次肋间神经阻滞是操作最安全、最简便而效果最确切的方法,在保证操作安全的同时既不增加手术时间也不增加手术难度,但镇痛维持的时间难以持久。因此,本研究在术中单次肋间神经阻滞的基础上增加COX-2 选择性抑制剂的使用配合早期拔除胸管措施,从而探索全新的术后镇痛管理模式。
微创手术切口的迷你化虽然最大化地减少了切割痛,但由术后的炎症刺激引起的炎症性痛依然存在。非甾体消炎药(nonsteroidal antiinflammatory drugs,NSAIDs)通过抑制外周及炎症组织释放前列腺素、缓激肽、5-羟色胺等炎症介质,对炎症引起的轻、中度疼痛有较强的镇痛作用。一般认为NSAIDs 可减少30%以上阿片类药物的需求[7],COX-2 选择性抑制剂已在骨科术后镇痛中广泛应用[8],其较一般NSAIDs抗炎镇痛效果更好,并无胃溃疡、出血等不良发应,且可直接作于脊髓阻止炎症导致的中枢痛觉敏感化。研究[9]发现持续使用COX-2 选择性抑制剂可作为术后急性疼痛管理的一部分,达到良好的镇痛效果。目前COX-2 选择性抑制剂已被美国麻醉医师协会指南推荐为围术期预防镇痛和多模式镇痛的基础用药。本研究发现,从术前1 d 开始持续到术后1 周的NSAIDs 管理,并未出现明显的不良反应,而疗效值得肯定。
在观察组的镇痛管理设计中,通过术前使用COX-2 选择性抑制剂,超前镇痛下调疼痛阈值,通过术中单次肋间神经阻滞加静脉内COX-2 抑制剂的使用来降低胸管拔除前的疼痛评分。虽然单次肋间神经阻滞的镇痛维持时间有限,但在COX-2 选择性抑制剂使用的基础上配合早期拔除胸管措施,就能实现术后良好的镇痛管理。
胸部术后镇痛治疗以充分降低疼痛评分(VAS≤3 分)为目的,3 分是保证患者自觉良好生存状态、对下床活动具有可靠依从和充分保证咳嗽排痰效果的关键分点。静脉泵组和观察组均能够降低术后疼痛评分。但静脉泵组患者中恶心呕吐、低血压、尿潴留、腹胀便秘等不良反应的发生率明显增高,这些与全身用药、药物使用剂量大有关,导致患者进食时间延后、进食量下降、需要留置导尿管、早期下床活动的依从性明显下降[2]。本研究中静脉泵组术后第1 天和术后第2 天步行量明显减少,这些均与快速康复外科理念相悖。该组患者很少能在术后3 d 内出院,因此不良反应更少的区域镇痛方案更适合出现在微创肺叶切除加速康复外科管理中。本研究中观察组术后疼痛评分较低,术后前2 d 活动量明显高于静脉泵组,镇痛相关并发症发生率明显降低,患者能更早地恢复到术前状态,对出院的依从性也显著升高。
综上所述,将术中单次肋间神经阻滞、术后尽早拔除胸管、围术期COX-2 选择性抑制剂的使用这3种方法相结合,能在大多数患者中实现微创肺叶切除术后安全有效的镇痛管理,同时最大化地减少了阿片类药物使用,帮助患者快速康复,值得临床推广。

