甲状腺微小乳头状癌伴与不伴桥本甲状腺炎的临床病理特征的比较研究
蒋士召,窦丽丽,刘子晴
邳州东大医院病理科,江苏邳州 221399
甲状腺癌是临床常见恶性肿瘤疾病之一,对患者的日常生活、健康均造成不良危害。据统计显示,近几年甲状腺癌患病率呈逐年升高趋势, 我国2002年甲状腺癌患病率为4.95%,2018年甲状腺癌患病率增长至20.14%,且女性患病率高于男性[1]。 另外临床研究发现,甲状腺微小乳头状癌患病率占比全部甲状腺癌的50%左右。 桥本甲状腺炎则为常见慢性甲状腺炎症之一,因内部存在大量淋巴细胞浸润情况,因而又可称作慢性淋巴细胞性甲状腺炎[2]。 随着目前医疗技术水平的不断提高,人们逐渐认识到甲状腺癌与桥本甲状腺炎间的关系。 该文针对2018年6月—2021年6月该院收治甲状腺微小乳头状癌患者74 例作为研究对象,通过归纳患者基本资料、临床检验指标等对比分析甲状腺微小乳头状癌患者伴与不伴桥本甲状腺炎的病理特征,现报道如下。
1 资料与方法
1.1 一般资料
选择该院收诊治疗的甲状腺微小乳头状癌患者74 例作为研究对象, 根据是否伴桥本甲状腺炎进行分组。 伴桥本甲状腺炎患者37 例,男性6 例,女性31例;年龄26~45 岁,平均年龄(32.15±1.33)岁。 不伴桥本甲状腺炎患者37 例,男性14 例,女性23 例;年龄28~47 岁,平均年龄(38.14±1.34)岁。 所有患者及家属均同意参与且积极配合该次研究,研究通过医院医学伦理委员会批准。
1.2 方法
归纳总结两组患者性别、年龄、吸烟史等基本资料, 同时测量肿瘤直径, 检测血清促甲状腺激素(TSH)、游离三碘甲腺原氨酸(FT3)、游离甲状腺素(FT4)、甲状腺过氧化物酶抗体(TPOAb)、甲状腺蛋白抗体(TgAb)等临床指标。
1.3 观察指标
对比分析两组患者病理特征差异,同时归纳总结影响甲状腺微小乳头状癌患者淋巴结转移的相关因素。
1.4 统计方法
采用SPSS 25.0 统计学软件对结果数据进行分析,计量资料以(±s)表示,组间差异比较采用t 检验;计数资料以[n(%)]表示,组间差异比较采用χ2检验。 P<0.05 为差异有统计学意义。
2 结果
2.1 伴与不伴桥本甲状腺炎患者基本资料、 临床指标、病理特征对比
伴桥本甲状腺炎患者女性占比率(83.78%)高于不伴患者(62.16%),差异有统计学意义(P<0.05),同时, 伴桥本甲状腺炎患者年龄明显低于不伴患者,TSH 检测结果较高,FT4 水平较低, 差异有统计学意义(P<0.05),而两组患者FT3 检查结果、复发率差异无统计学意义(P>0.05)。 见表1。
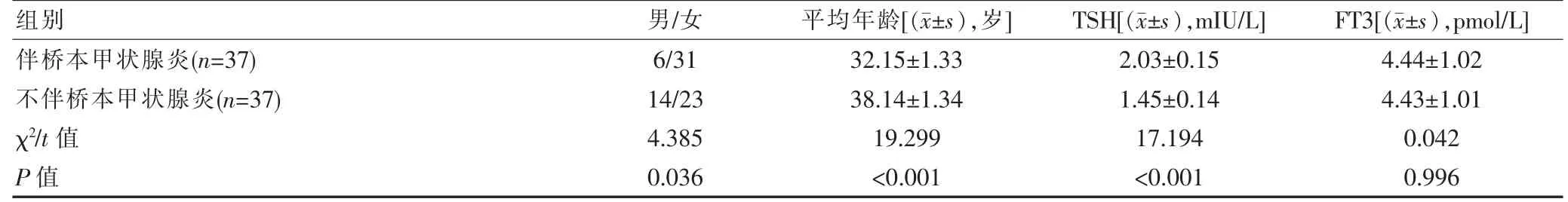
表1 伴与不伴桥本甲状腺炎患者基本资料、临床指标、病理特征对比
2.2 甲状腺微小乳头状癌患者淋巴结转移相关因素分析
该次74 例甲状腺微小乳头状癌患者经诊断共计淋巴结转移患者35 例,占比47.30%,分析相关因素显示,甲状腺微小乳头状癌伴颈部淋巴结转移患者双叶累及率、 肿瘤直径均高于未出现淋巴结转移的患者,差异有统计学意义(P<0.05)。 见表2。

续表1
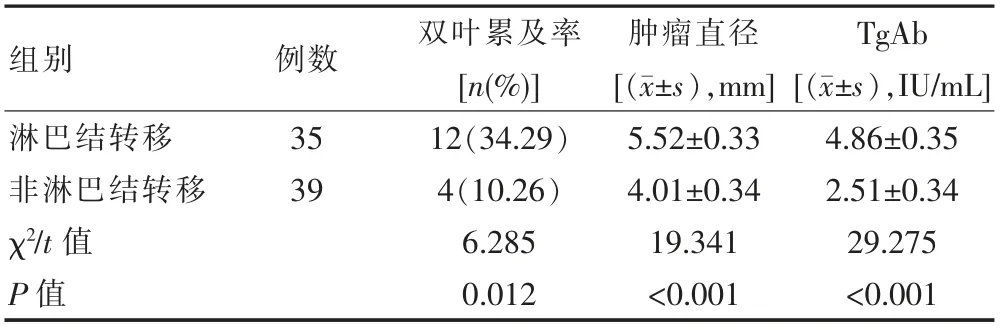
表2 甲状腺微小乳头状癌患者淋巴结转移相关因素分析
3 讨论
甲状腺微小乳头状癌的病灶体积通常相对较小,因而利用传统影像技术检查时很容易出现漏诊、误诊的情况。 根据统计研究指出,甲状腺微小乳头状癌患者中大多会伴有桥本甲状腺炎,且近几年该类合并症的概率也在缓慢提升,成为了甲状腺癌变临床研究的重点课题之一。通常情况下甲状腺微小乳头状癌患者中女性数量相对更多,大约为男性患者群体的3 倍[3-6]。桥本甲状腺炎则属于自身免疫性疾病的一种,且女性的发病率同样高于男性, 而当两种疾病合并出现时,也表现为女性患者群体更多的特征。同时桥本甲状腺炎的发病群体主要集中在中青年人群内,且近几年的研究资料表明, 高发群体年龄正在向年轻化偏移,且伴有桥本甲状腺炎的患者群体年龄相比于不伴人群更年轻,这也可能和桥本甲状腺炎本身发病群体年龄逐渐偏低有着直接联系[7-8]。
由于甲状腺微小乳头状癌和桥本甲状腺炎的病灶均是甲状腺组织的病变,因而发病后相关甲状腺激素的合成功能会受到明显影响。根据临床病理研究结果显示,如患者为甲状腺微小乳头状癌伴桥本甲状腺炎,则其血液中的FT4 含量相比于不伴有桥本甲状腺炎患者更低,而TSH 的含量则相对较高[9]。 造成这一情况的原因在于桥本甲状腺炎的发病机制,其主要是由于甲状腺组织内淋巴细胞被异常激活,攻击健康组织后引发的病变,因此被称为 “自体免疫疾病”。 受到淋巴细胞影响的甲状腺组织合成和分泌功能均会严重下降,此时患者即处于甲减状态,而为了刺激机体分泌更多甲状腺相关激素, 反馈性的TSH 便会异常增加[10]。 根据荷兰医学界的深入研究数据显示,吸烟行为可以造成TPOAb、TgAb 阳性率的下降,且伴生疾病患者中具有吸烟史的比例相对更低,推测可能和伴生患者群体中男性所占比例更低有一定联系,而利用Logistic 回归检验时则将吸烟排除在影响因素之外,并未确认吸烟史和疾病伴生间存在必然的联系[11-12]。
目前国际医学界就桥本甲状腺炎是否会导致微小乳头状癌向淋巴结转移的课题开展了相关研究,但仍未得出统一的结论,根据大数据调查结果显示伴生疾病患者颈部淋巴结转移率相比于不伴生的群体更低。产生这一规律的原因可能是由于淋巴细胞在攻击甲状腺健康组织后会诱导部分基因发生异变,使得肿瘤细胞的生产速度受到抑制,且桥本甲状腺炎发病后人体甲状腺间质部分会产生明显的纤维化,而纤维化后的组织不利于肿瘤细胞的转移和扩散,因而产生伴生患者转移率偏低的情况[13-14]。 但也有部分研究者提出从病理角度出发的假说,认为伴生患者群体产生淋巴结转移的概率应是相对较高,这一理论的依据在于桥本甲状腺炎发生后有较高的概率出现弥漫性的淋巴细胞浸润情况,加之炎性病变会进一步加剧肿瘤细胞的活化和转移,因而为颈部淋巴结转移提供了更好的外部环境。 这一研究假说虽然基于理论实际,但未充分考虑甲状腺间质的纤维化问题,因而不具备普遍适应性,且也可能和病例研究数量有联系[15-16]。
根据随访研究显示,绝大多数桥本甲状腺炎患者的预后效果相对较好, 其中5年内生存率超过97%,10年内生存率也在90%以上,而30年生存率则超过3/4。 甲状腺乳头状癌本身也属于恶化程度较低的癌症之一,不仅病灶自身的生长速度缓慢,且对周围健康组织的浸润能力相对较低,因而预后效果也普遍较小。 甲状腺微小乳头状癌的病灶体积相对更小,对周围组织的浸润功能也相对更低,极少情况会发生远距离的转移情况,临床病死率低于0.5%[17-18]。 且由于病灶体积相对较小,因此采取外科手术治疗后完全清除率更好保障,术后复发率也低于0.5%。 但针对甲状腺微小乳头状癌患者伴生桥本甲状腺炎是否会对其预后效果产生影响,目前尚未有统一的结论,但大多数的研究者认为伴生桥本甲状腺炎后对其微小乳头状癌的生长有着一定的限制,因而对预后效果具有提升的作用。 根据病理研究结果显示,甲状腺微小乳头状癌存在明显的惰性,而这也是导致其称为低恶性肿瘤病变的原因之一,但临床仍有3%~30%的患者会发生淋巴结转移,且大多浸润中央区域的淋巴结[19]。 进一步研究表明,和伴有淋巴结转移的患者相比,未发生淋巴结转移群体的年龄更大, 且病灶体积相对更小,病灶本身也未出现累及甲状腺双叶的情况,因此认为年龄和患者淋巴结转移情况呈负相关。另外部分研究指出患者淋巴结转移的风险和肿瘤体积相关,如病灶体积越大则转移风险越大,而这也和绝大多数肿瘤或癌症病变的特性一致。 因病灶体积越大,内部新生的血管系统越丰富, 癌细胞所能得到的养分也越多,此时其表现出的侵袭性便越明显,导致淋巴结转移率进一步提升。 而双侧甲状腺叶同时出现癌变病灶,则相对发生淋巴结转移的概率也会升高,其生物学行为活性也会相对增加。但伴生桥本甲状腺炎后对这一规律是否会产生影响目前尚未确认,由上文可知炎症有较高概率引起间质纤维化,而纤维化组织可阻碍淋巴结转移,因此理论上伴生桥本甲状腺炎患者的淋巴结转移率会有所下降,且有利于抑制病灶体积的增加。
该次研究结果显示,伴桥本甲状腺炎患者女性占比率83.78%高于不伴患者, 同时,TSH 检测结果(2.03±0.15)mIU/L 较高,FT4 水平(13.35±0.27)pmol/L较低(P<0.05),同时淋巴结转移患者双叶累及率、肿瘤直径、TgAb 检查结果均于非淋巴结转移差异有统计学意义(P<0.05)。 该研究结果与倪美琪等[20]研究中伴桥本甲状腺患者女性占比93.9%高于不伴患者70.0%, 同时伴桥本甲状腺炎患者TSH 检测结果2.04高于不伴患者1.44,FT4 检测结果13.65 低于不伴患者13.89 结果相一致。
综上所述,甲状腺微小乳头状癌伴桥本甲状腺炎患者女性患病率高,同时年龄较小,另外肿瘤直径较大、 累计双叶的患者更易出现颈部淋巴结转移问题,应值得重点关注。

