经皮超声造影在浸润性乳腺癌前哨淋巴结转移评估中的应用价值
梅丽丽,曾书娥,袁峰,褚丹
(湖北省肿瘤医院, 1.超声科;2.乳腺外科 湖北 武汉 430070)
乳腺癌是常见的恶性肿瘤,发病率居女性癌症的首位[1]。前哨淋巴结(sentinel lymph node,SLN)是原发乳腺肿瘤转移的第一站淋巴结。SLN活检术可较准确评估腋窝淋巴结病理状态,已成为早期浸润性乳腺癌腋窝分期的主要术式[2]。对于SLN阴性的患者,SLN活检术可替代腋窝淋巴结清扫,有效改善患者生活质量[3]。临床上,术中SLN活检常采用蓝色染料或放射性核素进行示踪标记,但显影剂可能抵达二级淋巴结,不必要地使得活检范围扩大[4]。术前进行乳腺癌SLN的定性诊断有助于减少不必要的SLN活检,特别是对于腋窝淋巴结阴性的患者意义重大。研究[5]表明,经皮超声造影(contrast enhanced ultrasonography,CEUS)能够显示引流区淋巴管和SLN,为SLN的定性提供一种有效的术前检查方法。本研究拟探讨SLN性质与CEUS特征之间的相关性,为术前SLN定性评估及临床诊治提供参考。
1 资料与方法
1.1 一般资料
回顾性收集2019年1月至2021年6月在湖北省肿瘤医院行手术治疗的浸润性乳腺癌患者临床病理资料及影像资料。纳入标准:(1)经病理检查确诊为早期浸润性乳腺癌;(2)女性患者,年龄≥18岁;(3)临床查体无明显肿大淋巴结;(4)术前已接受CEUS检查评估SLN状态。排除标准:(1)既往有腋窝手术史者;(2)有化疗史者;(3)炎性乳腺癌;(4)临床检查腋窝淋巴结阳性;(5)妊娠期/哺乳期;(6)临床资料丢失或影像图像不全。共纳入87例,均为单侧乳腺病变,年龄29~71岁,中位年龄46岁;未绝经53例,已绝经34例。
1.2 仪器与方法
采用迈瑞Resona 7、迈瑞Resona 8彩色多普勒超声诊断仪, L14-5WU探头,频率为5~12 MHz;造影剂采用注射用六氟化硫微泡(SonoVue,意大利Bracco公司)。患者采取仰卧位,上肢外展,使患侧胸部及腋窝得以充分暴露。将六氟化硫冻干粉用生理盐水5 mL配置成微气泡悬浮液,乳晕区消毒后,于患侧乳晕区四个象限皮下分别予以造影剂0.6 mL缓慢注射,同时开启造影成像模式,将探头在乳晕周围进行扫查,寻找引流淋巴管及造影剂聚集的SLN,对淋巴管及SLN增强模式进行动态观察,将显影SLN做好体表标记,观察淋巴结形态,测量其大小。对成功获取标记的SLN,追踪术中和病理结果,最终病理诊断以石蜡病理为准。
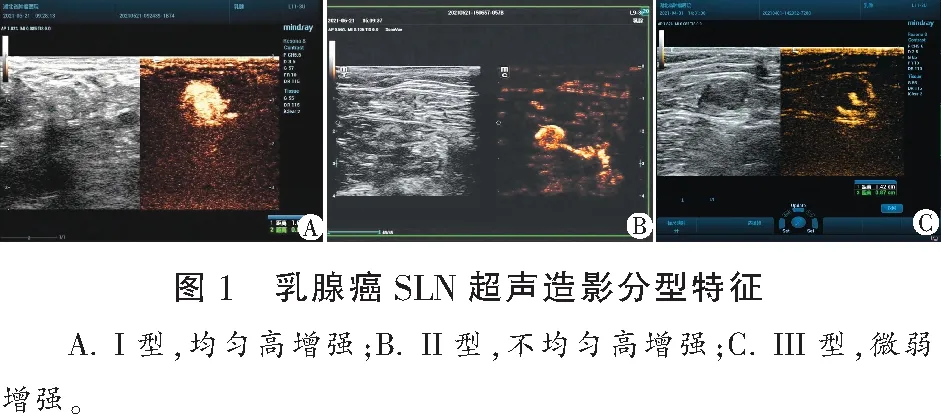
1.3 分型及定性诊断
增强模式分型分为3类。I型:整个淋巴结,造影剂呈显著、均匀分布,即均匀增强型;II型:周边及髓质显著、均匀增强,内部低或无增强,即不均匀增强型;III型:整个淋巴结微弱增强或无增强,均匀或者弥漫性不均匀,即微弱增强或无增强型。将I型判定为阴性,II型和III型判定为阳性。以手术病理为金标准,评价CEUS增强模式对SLN的诊断价值。见图1。
1.4 统计学分析
2 结果
2.1 一般资料
87例浸润性乳腺癌患者,SLN大小为0.5~3.2 cm(平均为1.4 cm)。共显示SLN 114枚,其中检出1枚者60例(52.63%),2枚者24例(21.05%),3枚者2例(1.75%);经病理证实,31枚(27.19%)为阳性,83例(72.81%)为阴性。
2.2 SLN阴性与阳性组淋巴结径线
CEUS术前诊断SLN阴性组的淋巴结纵径、横径短于SLN阳性组,差异有统计学意义(P<0.05);两组淋巴结纵横比较,差异无统计学意义(P>0.05)。见表1。
表1 SLN阴性与阳性组淋巴结径线比较
2.3 SLN的CEUS增强模式分型特征
阴性SLN与阳性SLN的CEUS增强模式三种分型分别比较,差异均有统计学意义(P<0.05),阴性SLN以I型为主,阳性SLN主要为II型,其次为III型。见表2。
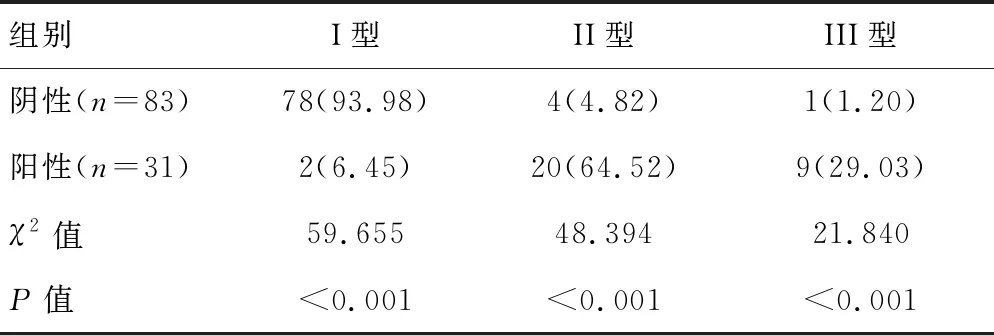
表2 SLN阴性与阳性组CEUS增强模式分型比较[n(%)]
2.4 经皮CUES对早期浸润性乳腺癌SLN的术前定性的评估效能
以术后病理为金标准,经皮CUES术前诊断浸润性乳腺癌SLN转移的敏感度为87.10%(27/31),特异度为91.57%(76/83),准确度为90.35%(103/114),阳性预测值为79.41%(27/34),阴性预测值为95.00%(76/80)。ROC曲线分析显示,经皮CUES术前诊断SLN的曲线下面积为0.893(95%CI:0.822~0.943)。见表3及图2。
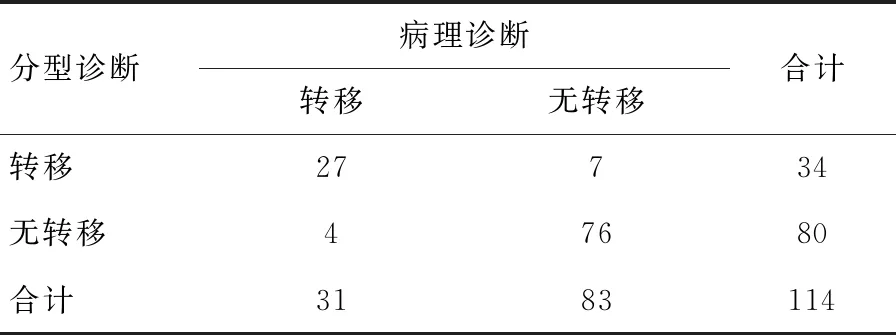
表3 CEUS术前诊断SLN性质与病理结果对照的四格表(枚)
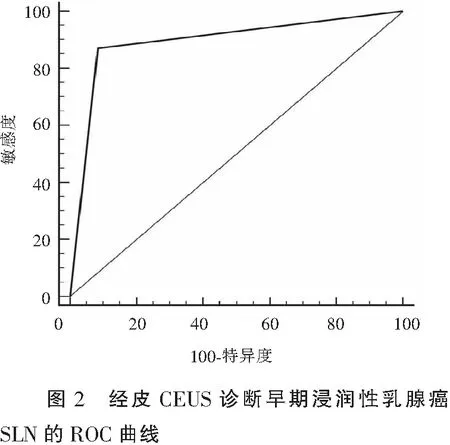
3 讨论
腋窝淋巴结病理状态的准确判断对于乳腺癌的治疗及预后有着重要意义[6]。SLN活检是评估早期浸润性乳腺癌腋窝淋巴结转移状态的可靠手段,能够准确识别区域淋巴结转移情况,但需在术中进行,且为有创操作[7]。术前SLN定性评估有助于避免或减少不必要的SLN活检,加速患者术后生活质量的改善。CEUS的原理在于通过多路径予以造影剂注射来增加病灶与正常组织的对比度,提高组织器官与病变显示。目前,CEUS已在腹部病变、浅表器官肿瘤等诊断中得到广泛应用[8-9]。在淋巴造影中,造影剂注射于含有丰富淋巴管网的乳晕周围皮下,微泡快速流至引流淋巴管及SLN。CEUS模式下,造影剂所处于的位置便是引流淋巴结及SLN的位置。淋巴造影显示乳腺癌SLN位置,对于确定乳腺癌SLN活检位置有重要作用。淋巴造影下导丝定位对乳腺癌SLN的检出率为89%~97%,是一项简便、无创的术前SLN定位方法[10]。
CEUS能够呈现通畅的淋巴结引流结构,但对于遭肿瘤侵犯的淋巴引流结构无法显示。这可能是因为肿瘤细胞侵犯使得淋巴结内引流结构遭到破坏,淋巴液无法到达肿瘤所处位置。因此,正常组织有显影与肿瘤侵犯组织无显影之间产生鲜明对比,这是CEUS评估SLN性质的病理生理基础。SLN的CEUS增强模式通常包括均匀增强型、不均匀增强型、微弱或无增强型,均匀增强型定义为阴性,不均匀增强型或微弱/无增强定义为阳性。本研究显示,阴性SLN主要表现为均匀增强(93.98%),提示均匀增强是SLN良性的CEUS表现,与先前报道[11]一致。本研究基于肿瘤侵犯淋巴结阻断其引流的病理生理基础,也将造影剂局部缺失以及无造影剂灌注作为CEUS诊断SLN转移的特征,结果显示,CEUS评估浸润性乳腺癌SLN转移的敏感度为87.10%,特异度为91.57%,准确度为90.35%,与既往报道[12]接近,同时ROC分析显示诊断的曲线下面积为0.893,提示术前经皮CEUS对乳腺癌SLN定性评估有较高价值。
然而,术前经皮CEUS评估SLN状态仍存在一定的假阴性率与假阳性率。在本研究中,经皮CEUS术前评估的假阴性率为12.90%,原因可能在于:(1)SLN转移包括宏转移、微转移以及单个细胞转移,对于一些微小转移或者单个细胞转移的患者而言,其淋巴结常未发生明显的解剖结构改变,CEUS难以显示淋巴结引流等异常;(2)SLN出现宏转移时,虽然淋巴管出现阻塞,造影剂难以到达SLN,但可经旁支通路抵达未受到肿瘤侵犯的淋巴结,进而造成先显影淋巴结为SLN的错觉,进而造成漏诊。本研究中,经皮CEUS术前评估的假阳性率为8.43%,出现假阳性的原因可能与淋巴结所处位置较深、淋巴管分散引流、组织压力及良性淋巴结的炎症反应有关。部分良性淋巴结也存在着不均匀增强,因此不能简单地将不均匀增强判定为转移淋巴结。徐玉瑞等[13]研究表明,CEUS联合多点注射亚甲蓝定位能够提高对乳腺癌SLN的诊断效能,因此在CEUS中可通过联合其他示踪方法,以尽可能发挥诊断优势。此外,本研究还显示,SLN阳性组淋巴结纵径、横径均大于SLN阴性组,这与郝蕾娜等[14]报道一致,提示淋巴结径对于SLN性质评估有一定参考意义。
综上,经皮CEUS诊断浸润性乳腺癌SLN转移的准确度较高,由于其具有无创、简便的优点,可作为术前定性评估乳腺癌SLN的有效手段。但是,本研究为单中心小样本量研究,关于CEUS诊断SLN转移的价值仍需多中心、大样本量研究进一步验证;此外,关于SLN增强模式与病理性质的关系仍需进一步探索,以为CEUS在乳腺癌SLN诊断中提供更可靠的指导。

