系统性红斑狼疮孕妇的早产结局分析
吕筱筠 史金凤*
系统性红斑狼疮(systemic lupus erythematosus,SLE)是一种好发于育龄期女性的慢性自身免疫性疾病,产科医师往往需要面对SLE 患者的生育问题。随着对该疾病认识的深入,诊疗技术的不断提高,如何减少SLE 孕妇的早产结局是产科和风湿免疫科的共同难题。通过回顾性分析本院近7 年收治的妊娠合并SLE 孕妇的临床特点及早产不良妊娠结局,旨在探讨发生早产的危险因素以避免早产结局。
1 资料与方法
1.1 临床资料 选取2012 年1 月至2018 年12 月于本院住院并分娩的204 例SLE 合并妊娠患者。纳入标准:符合1997 年美国风湿病学会SLE 的诊断标准;妊娠首发SLE,既往无SLE 病史、特异性皮疹、关节炎、口腔溃疡及脱发等临床表现,在妊娠期或产褥期首次确诊为SLE 者;非妊娠首发SLE,妊娠前已确诊为SLE 者。所有患者SLE 的发病年龄为(23.84±5.04)岁;终止妊娠的年龄为(29.41±3.92)岁;妊娠首发SLE 有44 例(21.57%),非妊娠首发SLE 有160 例(78.43%);非妊娠首发SLE 既往最常见的受累器官:皮肤50 例,狼疮肾炎43 例,血液系统17 例,关节31 例,浆膜炎、脑炎、口腔溃疡等19 例;并非所有孕妇在孕期均进行药物治疗,使用最多的药物为激素如甲泼尼龙片(80.8 %)、羟氯喹(45.2%)、阿司匹林或低分子肝素(19.2%)、硫唑嘌呤(5.8%),使用他克莫司4 例。
1.2 研究方法 收集患者的一般情况、发病特点、妊娠期用药情况、妊娠结局,以及自身抗体、血沉、补体、24 h 尿蛋白、血色素、血小板等实验室指标。
1.3 统计学方法 采用SPSS 20.0 统计软件。计量资料以(±s)表示,采用t检验;计数资料以[n(%)]表示,采用χ2检验或χ2检验校正法;多因素分析使用二元Logistic 回归模型。以P<0.05 为差异有统计学意义。
2 结果
2. 1 分组 根据妊娠结局将所有SLE 孕妇分为早产分娩组和足月分娩组。早产是指妊娠满28 周且不足37 周时进行分娩者,有自发性早产与治疗性早产之分,前者包括早产和胎膜早破后早产,后者是因妊娠合并症或并发症,考虑到母儿安全需要提前终止妊娠。本研究早产分娩组86 例,平均孕周(34.16±3.88)周,其中远足月(28 周~33+6周)早产占比47.7%,近足月(34周~36+6周)早产占比52.3%;足月分娩组118 例,平均孕周(37.70±0.85)周。
2.2 早产原因分析 早产分娩组,自发性早产14 例(16.3%),治疗性早产72 例(83.7%)。治疗性早产发生的原因:胎儿宫内窘迫(20 例),重度子痫前期(19例),SLE 控制欠佳(16 例),胎儿生长受限(4 例),血小板减少(4 例),心衰(2 例),感染(2 例),前置胎盘(2 例),狼疮脑病(1 例),羊水过少(1 例),肺动脉高压(1 例)。
2.3 早产分娩组与足月分娩组的临床特点比较 两组的年龄、孕产次及服药情况比较,差异均无统计学意义(P>0.05)。ANA 抗体在孕期有所波动,分娩前行最后一次ANA 抗体检测,结果见表1。实验室指标中,两组的Ro-52 抗体阳性、抗磷脂抗体阳性及低补体情况有统计学差异,提示Ro-52 抗体阳性、抗磷脂抗体阳性、低补体的孕妇更易出现早产,见表2。早产分娩组出现血小板减少、蛋白尿、高血压的概率均高于足月分娩组,差异有统计学意义(P<0.05),见表3。
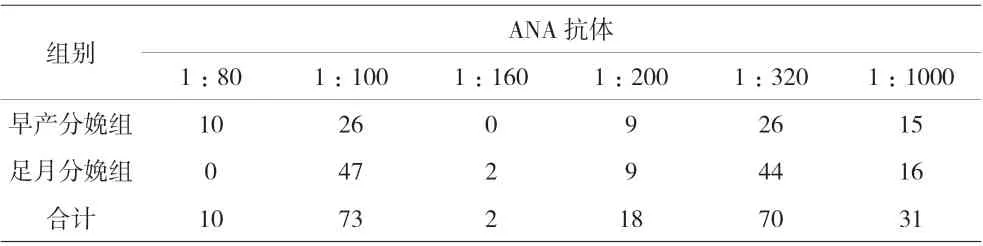
表1 两组分娩前ANA抗体检结果(n)
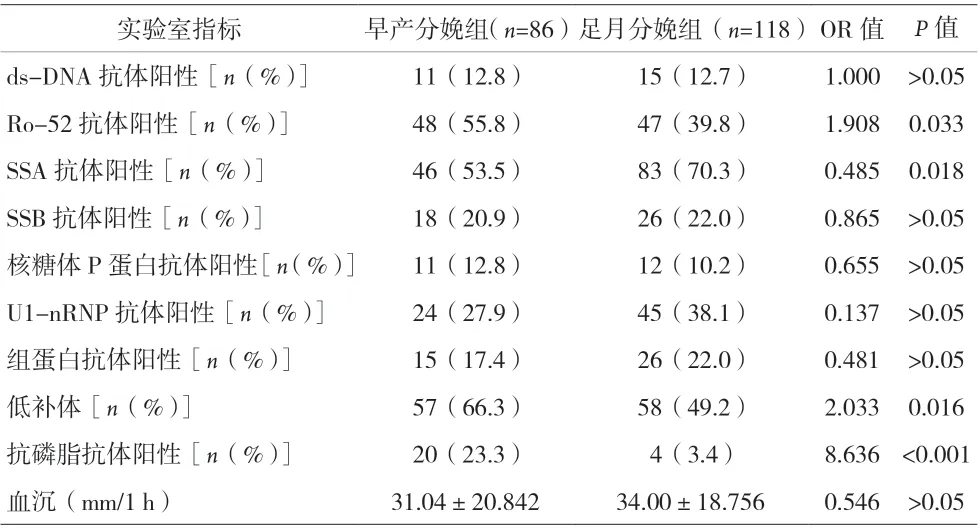
表2 两组实验室检查指标比较

表3 两组SLE孕妇的临床特点比较[n(%)]
2.4 妊娠首发SLE 与非妊娠首发SLE 患者早产率比较 160 例非妊娠首发SLE 患者中有58 例早产,102 例足月分娩;44 例妊娠首发SLE 患者中28 例早产,16 例足月分娩。妊娠首发SLE 患者的早产率为63.64%,非妊娠首发SLE 患者的早产率为36.25%,差异有统计学意义(P=0.002,OR=3.078,95%CI:1.538~6.158)。
2.5 SLE 孕妇早产危险因素分析 早产的危险因素可能是Ro-52 抗体阳性、低补体、抗磷脂抗体阳性、妊娠首发、蛋白尿、高血压及血小板减少(P<0.05)。通过二元Logistic 回归分析,排除相互之间的混杂因素,认为妊娠首发、蛋白尿及抗磷脂抗体阳性为独立危险因素。见表4。
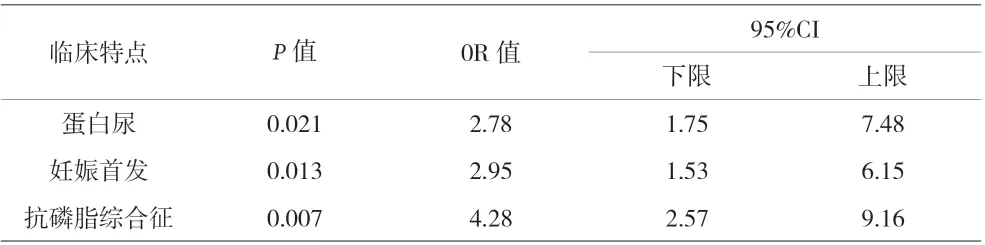
表4 SLE孕妇发生早产的危险因素Logistic回归分析
2.6 早产儿结局 终止妊娠前,有86.3%的患者接受激素(强的松或氢化可的松)替代治疗,用药时间在2~5 天。早产分娩组,新生儿体重830 g~2760 g,平均(1851.34±672.34)g。足月分娩组,新生儿体重2340 g~3980 g,平均(3072.07±378.17)g。两组的生长受限比例无统计学差异(P=0.781)。早产儿死亡3 例,均是由SLE 并发症导致的治疗性早产。出生时重度窒息者6 例,孕周均小于30 周。12 例出生时有轻度新生儿窒息。出生时1 min Apgar 评分,两组有统计学差异(P<0.001)。
3 讨论
目前,有关SLE 妊娠早产率的报道差异较大。美国SLE 妊娠的早产比例约33%,高于美国全国孕妇平均早产率(12%)[1]。BUYON 等[2]关于SLE 患者不良妊娠结局的多中心前瞻性队列研究显示,排除妊娠早期丢失,不良妊娠结局发生率为19.0%,其中早产发生率为9%。本研究单胎SLE 孕妇的早产率约42.1%,相较于国外更高,SLE 患者早产的主要原因是治疗性早产(83.7%),而非自发性早产。治疗性早产的主要原因是胎儿宫内窘迫、重度子痫前期,其次是狼疮病情活动。有研究证实,SLE 患者与对照组早产风险的相对危险度(RR)为2.05(95% CI:1.72~3.32),活动性SLE 患者与非活动性SLE 患者的RR 为2.98(95% CI:2.32~3.83),有狼疮性肾炎病史的SLE 患者与无狼疮性肾炎病史的SLE 患者的RR 为1.62(95% CI:1.35~1.95),故而认为SLE 疾病活动可能是早产的一个重要风险。因此,为了达到更好的SLE 妊娠结局,怀孕前后控制疾病活动至关重要[3],但孕期SLE 疾病变化迅速且复杂,难以与妊娠其他合并症区分,医师的临床判断是管理SLE 孕妇的黄金标准[4]。
笔者认为,尚不能依据抗体、补体等某个实验室指标来判断或预测早产风险,但一般情况下患者的aPL水平升高常常会出现不良妊娠结局(P=0.007),包括反复的自然流产、宫内生长迟缓和子痫前期。抗磷脂抗体家族主要包括aCL、LAC 和抗β-2 糖蛋白I(GPI)抗体[5],可能影响胚胎植入并诱发子宫胎盘血管血栓形成[6],下一步研究可探讨合并抗磷脂抗体SLE 孕妇的早产因素。本研究结果显示,妊娠首发SLE 患者早产发生率高于妊娠前已诊断为SLE 的患者(P=0.003)。妊娠期首发SLE 的首发临床表现为狼疮肾炎、血小板减少,与既往报道类似[7]。ZHAO 等[8]研究显示,妊娠首发SLE 患者的肾脏损害和血液系统损害发生率均高于非妊娠首发SLE 患者。考虑原因为妊娠期首发SLE患者多伴有新出现的症状以及实验室检查异常,而非妊娠首发SLE 患者多为达到妊娠标准的计划妊娠,此部分患者已排除重要脏器损害及病情活动,此时便需要临床工作者识别潜在的SLE 患者,积极给予孕前指导[9]。另外,研究显示服药情况不会影响早产,但之前有研究发现SLE 患者使用羟氯喹可延长妊娠期[10]。
综上所述,SLE 妊娠的早产率以及孕34 周内的早产死亡率均较高,治疗性早产是早产预防的重点。孕前给予妊娠计划建议,并在孕期严密观察病情,控制疾病活动,可降低早产的风险。临床医师应严格掌握SLE 患者终止妊娠的指征,权衡母儿风险,尽可能延长孕周,改善早产儿预后。后续还需进行大样本的研究以验证SLE 病情及用药与早产结局的关系。

