肌层浸润性上尿路上皮癌患者术后生存因素分析及预后模型构建
彭红亮,兰东阳,张学冲,杨 振,刘秉乾,武玉东
(郑州大学第一附属医院泌尿外科,河南郑州 450052)
上尿路尿路上皮癌(upper tract urothelial carcinoma,UTUC)是指起源于肾盂和输尿管的尿路上皮恶性肿瘤。上尿路尿路上皮癌在所有尿路上皮癌中的占比约为5%~10%[1-2],但60%的患者在诊断时已浸润至肌层[2],目前对于非转移性肌层浸润性UTUC,根治性肾输尿管切除术(radical nephroureterectomy,RNU)联合膀胱袖状切除术仍然是指南推荐的首要治疗方式[3],但是术后患者容易出现复发及远处转移[4],这严重影响患者的生存时间。尽管UTUC和膀胱尿路上皮癌(bladder urothelial carcinoma,BUC)在形态学及组织学有一定的相似性,但UTUC多数侵袭性更强,预后更差,无转移间隔时间更短。UTUC原发肿瘤出现肌层浸润往往提示预后更差,是影响患者生存的重要危险因素[5]。所以,本研究旨在探索肌层浸润性UTUC患者术后肿瘤特异性生存率(cancer specific survival,CSS)的独立预测因素,并绘制术后多因素生存概率列线图以评估患者生存风险及概率,为上尿路上皮癌患者实施个体化诊疗方案及干预措施提供参考。
1 资料与方法
1.1 资料来源通过美国国立癌症研究所建立的SEER (the surveillance,epidemiology and end results,SEER)数据库获得研究资料,SEER数据库收集了大约30%美国癌症患者的诊断、治疗及生存数据。本研究利用SEER*Stat软件(version8.3.9)检索收集到30 214例上尿路上皮癌病例信息(其中肾盂癌18 803例,输尿管癌11 411例)。每个病例的信息包括诊断年龄、种族、性别、婚姻状态、肿瘤原发部位及肿瘤最大径、病理学组织类型和分级、确诊方法、美国癌症联合委员会(American Joint Committee on Cancer,AJCC)第7版临床分期、手术方式、淋巴结活检情况、有无放化疗、生存时间及状态等。
1.2 纳入与排除标准病例纳入标准如下:①病例信息完整,排除信息模糊或缺失的病例;②病理组织学类型为ICD-0-3编码系统中的8120/3、8122/3、8130/3、8131/3(分别对应移行细胞癌、梭形细胞移行细胞癌、乳头状移行细胞癌、微乳头状移行细胞癌);③原发肿瘤部位仅为单侧;④确诊肿瘤的性质为病理学诊断方法;⑤采用第7版AJCC-TNM分期系统对病例进行分期,仅纳入T2、T3、T4期病例;⑥手术方法均为RNU联合膀胱袖状切除术,淋巴结活检及数目确定;⑦死亡原因为UTUC,其他原因导致死亡的病例排除。其中将从未婚、离婚、丧偶及分居的患者定义为无配偶状态,阳性淋巴结比值(lymph node ratio,LNR)由术中阳性淋巴结数目/淋巴结活检数目计算得到。诊断年龄和肿瘤最大径基于样本等百分数转换为分类变量处理;LNR根据是否淋巴结活检及LNR中位数转换为分类变量处理。
1.3 统计学处理利用SPSS软件(version 25.0)及R语言软件(version 4.0.5)进行统计学数据处理分析。采用Kaplan-Meier法计算出中位生存时间和1、2、3、5年的CSS,先单因素分析并用Log-rank法检验组间生存率的差异;将有意义的单因素纳入多因素分析,运用R语言软件多因素逐步回归方法分析以确定CSS的独立预测因素;逐步回归过程中计算每一个预测因素的信息准则值(akaike information criterion,AIC),AIC值越小代表模型效果越好,此时模型在简洁性和精确性方面取得平衡。使用R语言分析并绘出列线图,计算C指数和NRI值评估模型区分度,绘制模型校准图(Calibration plot)、决策曲线(decision curve analysis,DCA)及决策树模型,评价模型临床有效性。以P<0.05为差异有统计学意义。
2 结 果
2.1 基本资料经过筛选本次研究共纳入988例患者的临床资料,T1期以上UTUC患者(肾盂癌698例,输尿管癌290例),在随访截止时存活和死亡的病例数分别为586例和402例;所有的患者均接受了根治性RNU联合膀胱袖状切除术;中位年龄为72岁,范围为34~95岁,中位肿瘤最大径为38 mm,范围为2~270 mm,T2分期患者238例,T3期患者646例,T4期患者104例;M0期患者933例,M1期患者55例。总样本的中位生存时间为51.44个月,1、2、3、5年CSS分别为82.3%、66.5%、60.3%、50.0%。
2.2 预后因素筛选通过Kaplan-Meier法分析变量并用Log-rank法检验组间生存率的差异,我们得到诊断年龄、性别、原发部位、组织学类型、病理分级、AJCC分期、T分期、N分期、M分期、放疗、LNR及肿瘤大小均与患者生存率存在相关性(P<0.05),见表1、2。R语言多因素分析可得与患者生存率相关的预测因素有诊断年龄、原发部位、T分期、M分期、肿瘤最大径及LNR,由AIC值计算公式可知模型复杂度越小的模型越优,且去除LNR因素对AIC值的增加影响甚微,故筛选出诊断年龄、原发部位、T分期、M分期、肿瘤最大径5个变量用于构建模型,通过验证,各变量之间不存在多重共线性现象。
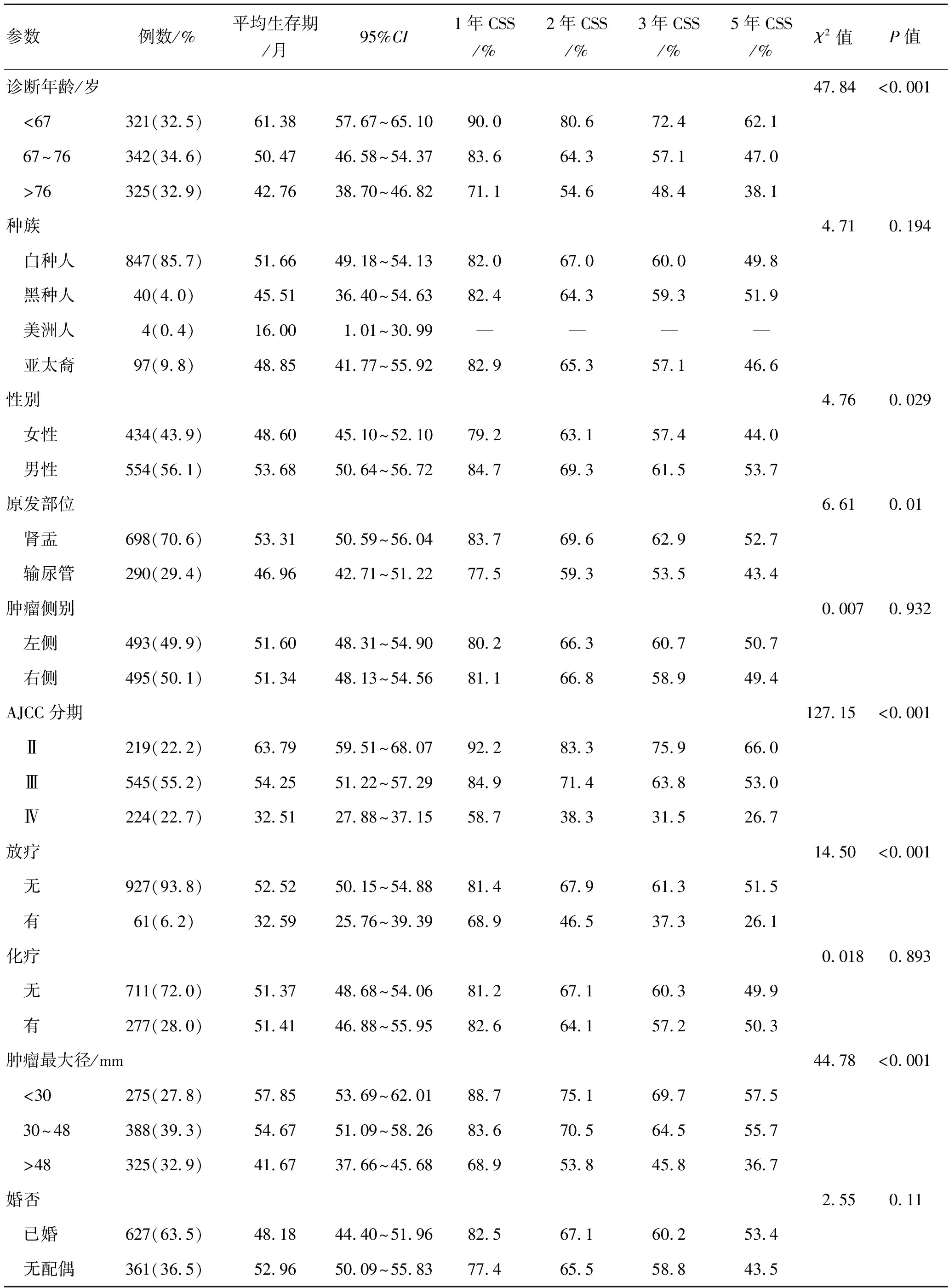
表1 UTUC患者术后生存率与临床参数的Kaplan-Meier单因素分析
2.3 Nomogram模型的构建与验证利用R语言构建肌层浸润性UTUC患者预后1、2、3、5年生存率的Nomogram模型(图1),将每个预测因素对应的分数相加即可得到总分数及相应生存概率。新构建模型的C指数为0.726,TNM分期模型C指数为0.661,C指数越接近1说明模型预测能力越好;NRI值也提示新模型预测能力相较于TNM分期模型有较大的提升,其NRI值如表3所示。此外,绘制出新模型的1、2、3、5年的校准图均直观显示预测结果与实际结果具有较好的一致性(如图2)。

表3 Nomogram模型相较于TNM分期模型的NRI值及其95%CI
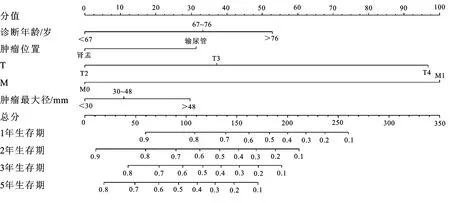
图1 UTUC患者术后1、2、3、5年CSS预测的列线图
2.4 Nomogram模型的临床获益分析在评价新模型的区分度后,研究组进一步评估新模型在临床实践中是否能使患者受益,DCA曲线可以评估患者的净获益率(图3),新模型相较于TNM分期模型能使患者受益更多。
2.5 UTUC患者预后生存决策树模型构建同时研究组绘制出列线图的决策树模型,更直观的显示出各风险因素对患者生存影响的重要性(图4);决策树模型第1级节点是T分期,第2级节点是M分期,第3级节点是诊断年龄,第4级节点是肿瘤最大径,第5级节点是肿瘤位置,并且绘制了相应的生存曲线,以便于直观地做出对比及分析。

表2 UTUC患者术后生存率与临床病理的Kaplan-Meier单因素分析

A、B、C、D:分别代表1、2、3、5年校准图,灰色实线表示模型预测的生存结果与实际生存结果完全一致的理想情形,黑色实线表示模型的实际预测性能 bootstrap=200。n:样本总数,d:结局(死亡)人数,p:校准曲线拟合概率。

A、B、C、D:分别代表1、2、3、5年列线图与TNM分期系统的DCA曲线。

图4 UTUC患者术后预后风险因素决策树模型
3 讨 论
UTUC是一种相对少见的泌尿系统恶性肿瘤,约占所有尿路上皮癌的5%~10%,在过去的几十年里,其生存率没有显著的提高[6],目前AJCC-TNM分期系统为UTUC患者临床治疗及预后风险评估应用最广泛的系统,然而在相同分期情况下患者的预后生存状况仍有较大差异,这就表明还有其他因素在影响患者的生存状况。然而临床病理因素繁多,不可能全部纳入,我们首先对可能影响患者预后的风险因素进行了筛选,去除对模型影响较小的风险因素,保留对预后影响较大的5个因素进行模型构建,既保证了模型的精确性又减少了复杂性,力求简单而精确预测患者预后生存状况。多项既往关于UTUC患者预后的研究表明,将多个临床因素整合为列线图模型能较好的预测患者的生存状态,较单纯的TNM分期具有更精确的预测能力[7],并能在临床诊疗过程中提供预后生存风险评估和决策参考[8]。
通过研究发现诊断时年龄大小与预后生存比率成反比,这与WOODFORD等[9]的研究结果相一致,欧洲泌尿外科学会(European Association of Urology,EAU)指南也明确指出患者在行RNU时年龄越大,CSS就越低[2],列线图中年龄大于76岁患者的得分更高,预示着其CSS更低,这可能与高龄患者的免疫力下降和身体机能状态弱有关。在既往的很多临床研究中都表明肿瘤最大径与患者预后生存相关,刑云超等[10]发现肿瘤长径大于5 cm与术后CSS呈独立相关,PIERAS等[11]观察到肿瘤直径>4 cm的患者发生膀胱肿瘤复发的风险更高,MILENKOVIC-PETRONIC等[12]发现肿瘤大小与UTUC的生物侵袭性特征相关,如肿瘤分期、分级和淋巴血管侵袭,并且EAU和中国临床肿瘤学会在关于UTUC诊疗指南中都明确将肿瘤直径≥2 cm列为UTUC高危风险因素[2-3]。本研究结果也表明肿瘤最大径大于48 mm时预示更差的预后生存,可能导致肾积水继而引发肾功能不全。有关肿瘤定位和预后的研究表明,输尿管肿瘤的预后比肾盂肿瘤差,周围的肾实质和肾脏脂肪组织是肾盂癌扩散的壁垒,但输尿管周围有一层薄薄的外膜,其中包含广泛的血管和淋巴管丛,更易受到肿瘤侵袭[13-14]。而且袁易初等[15]研究发现肿瘤为平坦状形态比乳头状形态具有更高恶性程度和侵袭性,而平坦状肿瘤多见于输尿管,乳头状肿瘤多见于肾盂,另外输尿管肿瘤也是UTUC术后局部复发的独立危险因素[16],本次研究结果与这些结论相契合。列线图模型既引入了3个新的临床因素,同时又保留了T分期和M分期,说明TNM分期在预测患者预后生存依然处于重要地位,列线图模型在原有TNM分期系统上进一步提高了预测的精确性, C指数分别为0.726 和0.661,NRI值也分别有很大程度的提升;通过列线图模型能更好预测患者预后生存率,并且其校准图显示预测结果与实际结果具有良好的一致性,DCA曲线也提示相较TNM分期,患者在诊疗过程中能受益更多,绘制的决策树模型展示了不同预后因素下的生存曲线图,可为临床诊疗决策提供参考。
本研究尚存在一些不足,首先本研究为回顾性研究,数据筛选方面会出现一定程度的偏倚,致放化疗因素、N分期、病理组织类型和分级等因素对患者预后影响较小。放化疗患者肿瘤分期较晚及病情已经发生进展,故预后更差,生存时间更短;既往研究也表明病理组织类型中的微乳头成分提示患者预后生存较差[17-18],病理学分级信息与目前常用的分级系统不同,故不再讨论;另外本研究的局限性之一是并非所有患者都接受了局部或扩展淋巴结清扫术,尽管有相关研究表明阳性淋巴结数目与UTUC肿瘤特异性死亡率独立相关[19],越来越多的研究对肿瘤分期T2及以上的患者行RNU联合LND的价值持肯定态度[20],但相关指南并未给出明确方案,期待进一步相关的研究结果,故本研究未将LNR因素纳入预后风险预测模型。尽管本研究证实新模型的预测能力比TNM系统有显著提升,仍然需要大量临床数据进行验证和改进。目前越来越多的研究和诊疗指南将临床病理高危因素用于评估UTUC患者的预后,AJCC-TNM分期系统在过去的几十年是临床常用的预后评估体系,但随着临床研究的深入,证实某些临床病理因素对UTUC患者的预后同等重要,以后的临床研究将会越来越重视患者的个体化特征,为医患双方提供更多参考和益处。