N端脑钠素前体联合自主呼吸试验对机械通气撤机结局预测价值
吴文杰, 童朝晖, 刘 领, 杨 霁, 赵惠敏, 李秀业, 薛 兵
1.清华大学附属垂杨柳医院 呼吸与危重症科,北京 100022;2.首都医科大学附属北京朝阳医院 呼吸与危重症科,北京 100027
机械通气是病情危重患者生命支持的重要手段之一,一旦撤机失败,会引起病情反复并增加患者死亡风险。因此,撤机时机的把握、撤机方法的选择与撤机成功与否密切相关,即与机械通气的疗效及并发症等密切相关。目前,对机械通气患者的呼吸机撤离较为通行的办法是当患者临床指标达到停机指征时,对其进行自主呼吸试验(spontaneously breathing trial,SBT),并依据SBT结果指导临床撤机实践,SBT的采用大大提高了呼吸机撤离的成功率[1]。然而,有许多患者虽然通过了SBT试验,却仍然无法成功撤机。因此,成功预测脱机仍然是临床上的一大挑战。近年来,有研究报道,由于心肺之间存在天然的解剖联系以及正压机械通气工作原理等原因,机械通气患者容易出现心功能不全,而且,心功能不全的存在常常是导致撤机失败的重要原因之一[2]。N端脑钠素前体(N-terminal-pro-brain natriuretic peptide,NT-proBNP)可直接反映心血管系统负荷变化,是心血管功能的调节因子,对于诊断心力衰竭的死亡和再住院判断具有重要价值。近年来,有大量研究报道,将NT-proBNP纳入停机考量指征,并取得乐观的撤机指导成果[3-4]。为观察NT-proBNP水平与撤机成功率之间可能存在的关系,及其与SBT联合对于指导临床撤机的价值,本研究对100例呼吸科重症监护病房机械通气患者的相关资料进行了回顾性分析。现报道如下。
1 对象与方法
1.1 研究对象 回顾性分析自2009年1月至2010年12月于首都医科大学附属北京朝阳医院呼吸科重症监护病房内行机械通气的100例患者的临床资料。其中,男性65例,女性35例;年龄16~91岁,平均年龄(65.69±14.59)岁;病因:慢性阻塞性肺疾病急性加重期50例(50.0%),肺部感染24例(24.0%),心功能衰竭13例(13.0%),急性呼吸窘迫综合征5例(5.0%),外科术后5例(5.0%),其他3例(3.0%)。经治疗后满足中华医学会重症医学分会发布的《机械通气临床应用指南(2006)》[5]中的撤机筛查试验条件。根据撤机是否成功将患者分为撤机成功组(n=68)与撤机失败组(n=32)。本研究经医院伦理委员会批准。患者或家属均签署知情同意书。
1.2 研究方法 收集并比较所有患者的一般临床资料,包括年龄、性别、NT-proBNP值、SBT试验结果、撤机结局、失败原因等。
1.2.1 SBT试验的实施及判定 达到脱机条件的患者,给予低水平持续气道内正压(5 cmH2O,1 cmH2O=0.098 kPa)和低水平压力支持通气(5~7 cmH2O),观察30~120 min,密切监测患者血氧饱和度(SPO2)、通气功能(呼吸频率、潮气量)和循环功能(心率、收缩压)等客观测量指标,以及患者主观感受、精神状况、出汗情况、辅助呼吸肌参与和胸腹矛盾运动等主观评价指标。在预定的试验持续时间内,如出现下列任何一项试验终止标准即表示试验失败:SPO2<85%或肺泡氧分压<50 mmHg(1 mmHg=0.133 kPa);pH值<7.32或动脉血二氧化碳分压增加≥10 mmHg;心率>140次/min或变化≥20%;收缩压<90 mmHg或收缩压>180 mmHg,或增加≥20%;呼吸频率>35次/min或变化≥50%;主观感受明显不适;精神状态明显恶化,如焦虑、躁动、嗜睡或昏迷;出汗明显;呼吸作功明显增加,如出现辅助呼吸肌参与或胸腹矛盾运动。在预定的试验持续时间内,患者并未出现试验终止标准表示试验成功。
1.2.2 撤机结局判定 撤机成功:拔除气管插管后无通气支持达48 h。撤机失败:包括SBT试验失败及在拔管后重新插管和(或)再次恢复通气支持。
1.2.3 NT-proBNP的检测 在患者达到撤机条件时取静脉血标本,采用Roche NT-proBNP试剂盒,用电化学发光法在Roche Elecsys 2010全自动分析仪上进行测定,同时建立参考值范围。

2 结果
2.1 不同撤机结局患者一般资料及NT-proBNP水平比较 两组患者的年龄、性别比例比较,差异无统计学意义(P>0.05)。撤机成功组NT-proBNP水平明显低于撤机失败组,差异有统计学意义(P<0.05)。见表1。
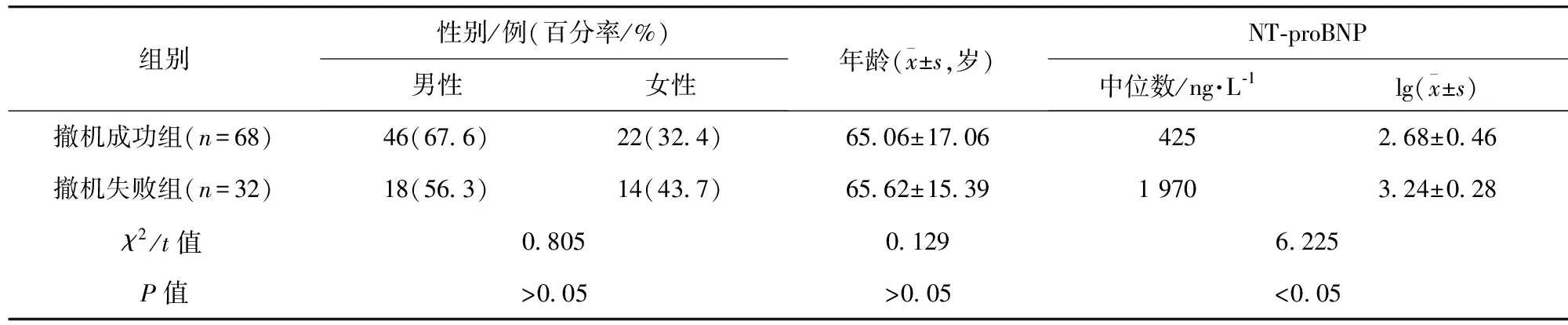
表1 不同撤机结局患者一般资料及NT-proBNP水平比较
2.2 ROC曲线 撤机成功组患者的NT-proBNP为86~22 956 ng/L,撤机失败组为409~4 506 ng/L。总体撤机患者NT-proBNP的AUC为(0.858±0.039),95%可信区间为0.780~0.935。以灵敏度和特异度之和的最大值1.684确定NT-proBNP预测机械通气患者撤机失败的截断值(cut-off)为873.35 ng/L,在此截断值下的灵敏度为87.50%,特异度为80.88%。见图1。

图1 NT-proBNP预测100例机械通气患者撤机结局的ROC曲线
2.3 脱机成功率比较 NT-proBNP≤873.35 ng/L患者(n=59)的脱机成功率为91.5%(54/59),高于NT-proBNP>873.35 ng/L患者(n=41)的34.1%(14/41),差异有统计学意义(P<0.05)。NT-proBNP≤873.35 ng/L同时通过SBT试验患者的撤机成功率为100.0%(47/47),明显高于单纯NT-proBNP≤873.35 ng/L患者的91.5%(54/59)及单纯通过SBT试验患者的80.3%(61/76),差异有统计学意义(P<0.05)。
2.4 影响撤机成功因素的Logistic回归分析 进一步行影响撤机成功多因素Logistic回归分析显示,单独NT-proBNP≤873.35 ng/L或SBT试验成功均不能独立预测最终撤机是否成功,仅有两者联合,即NT-proBNP≤873.35 ng/L且通过SBT试验是撤机成功的独立预测因素(P<0.05)。见表2。
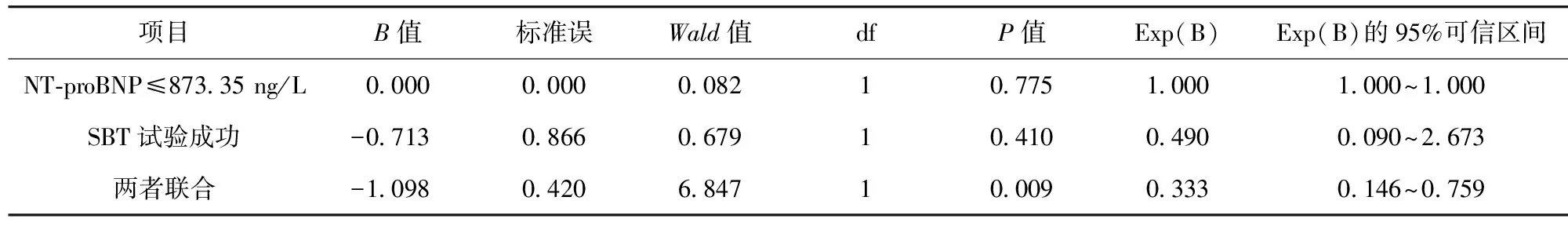
表2 撤机成功的Logistic回归参数估计
3 讨论
机械通气的撤机是一个重要的临床问题,从呼吸力学角度分析,由于各种病因导致呼吸中枢驱动力下降,以及呼吸相关肌肉群功能的减弱,从而使呼吸系统的泵功能下降,无法满足相应增加的呼吸负荷,即需要外界的正压辅助才能让呼吸泵功能和负荷之间达到新平衡[6-8]。随着各种病因的去除,患者自身呼吸泵功能逐渐能够满足自身的呼吸负荷,则可以去除外界压力辅助,此时应尽早考虑拔除气管插管,脱离呼吸机[9]。
为了解患者的血流动力学、氧动力学和呼吸力学是否达到良好状态,目前,较为通行的办法是在脱机前行SBT试验[1]。SBT试验可为临床判断患者能否成功撤机提供信息,能耐受SBT试验的患者撤机成功率较高,可考虑撤机,且SBT的实施非常安全。多项研究证明,SBT试验在实施撤机中具有较可靠的指导意义,可以显著降低相关并发症的发生率及临床费用[10-13]。本研究结果发现,通过SBT试验的患者中,多达80.3%(61/76)最终成功脱机。SBT试验在2016年已被美国胸科学院和美国胸科医师学会联合推出的指南中明确推荐[14],但SBT试验实施过程中存在一定的主观影响因素,导致对试验结果的判定出现相应差别,可能进一步影响撤机的成功率。因此,一些患者虽然能通过SBT试验,但仍然未能成功撤机。本研究影响撤机成功的多因素分析发现,SBT试验虽然有较高的指导意义,但并不是预测撤机成功的独立因素。
在氧动力学和呼吸力学状态基本正常的情况下,血流动力学可能是导致撤机失败的关键因素。因此,在原发病得到积极治疗的条件下,患者本身的心功能水平是不容忽视的因素。NT-proBNP由心脏分泌,NT-proBNP水平异常可作为心脏功能衰竭与否的重要指标[3,15]。本研究结果发现,撤机成功组与撤机失败组撤机前NT-proBNP水平即存在显著的差异,其中,撤机失败组NT-proBNP水平中位数达到了1 970 ng/L,显著高于撤机成功组,差异有统计学意义(P<0.05)。因此,笔者推断,撤机前患者心功能水平的差异是导致撤机结局不同的重要原因之一。然而,在本研究中,诊断为心力衰竭的患者仅占总体病因的13.0%(13/100),表明撤机前患者心功能的低水平并非完由于其本身有原发基础心脏病,这一现象国内外其他学者也有类似报道[2,16]。本研究中更多的病因是慢性阻塞性肺疾病急性加重期、肺部感染等,在感染应激、手术、液体负荷过多、某些药物等刺激下,原本正常的心功能可能出现损伤,这是临床上的一个普遍现象。此外,在机械通气过程中,患者胸腔内压由负压逆转成正压,进而限制右心室负荷、降低左心室后负荷压力梯度;加之治疗上液体的限制等,心力衰竭症状往往被掩盖,此时这种心力衰竭矛盾短暂的相对平衡,使得患者极有可能耐受SBT试验,导致临床医师误认为患者心功能是良好的。然而,在撤机时,由于胸腔内压由正压转为负压,全身静脉回流增加,短时间内大量血容量进入肺循环,构成了形成肺水肿的条件,原本相对稳定的心力衰竭平衡很容易被打破,从而直接影响撤机结局。对于心肺功能正常的患者,这种变化可由于强大的心肺代偿能力而迅速适应,但在患者心功能受损时,可加重吸气胸膜腔压力负压,明显增加右室后负荷[17]。脑钠肽浓度升高提示患者心功能不全,NT-proBNP浓度异常升高时也提示患者心脏储备功能下降[18],心力衰竭或者非心力衰竭患者在撤机时,NT-proBNP异常升高可预测撤机引发的心血管风险[19]。因此,本研究通过对NT-proBNP与撤机结局ROC曲线的绘制发现,NT-proBNP水平在873.35 ng/L时,AUC达(0.858±0.039),对撤机结局的预测效能最好,其预测的灵敏度为87.5%、特异度为80.88%。本研究结果显示,NT-proBNP≤873.35 ng/L患者的脱机成功率为91.5%,明显高于NT-proBNP>873.35 ng/L患者的34.1%。因此,依据本研究结果推算出,血浆NT-proBNP≤873.35 ng/L可以初步预测撤机结局。
在进一步对可能影响撤机结局的多因素Logistic回归分析中显示,单独NT-proBNP≤873.35 ng/L或SBT试验成功均不能独立预测最终撤机是否成功,而将两者联合起来以后,即NT-proBNP≤873.35 ng/L且通过SBT试验是撤机成功的独立预测因素(P<0.05);而且,联合NT-proBNP水平与SBT试验结果来预测撤机成功率优于单独应用NT-proBNP或SBT预测的撤机成功率。所以,在临床撤机工作中,将NT-proBNP水平和SBT试验对于撤机的临床意义联合起来考虑,可进一步提高预测撤机的成功率。
本研究的不足之处在于:(1)入组患者数量较少,样本量有限,可能对患者分布有一定影响。同时,也可能是导致部分数据无统计学差异的原因。(2)应进一步行相关前瞻性研究,将上述结论应用于今后临床脱机工作中,才能进一步体现出NT-proBNP联合SBT试验对于能否撤机成功的预测价值。
综上所述,呼吸泵功能、氧合功能及心脏泵功能恢复是达到呼吸机成功撤离的先决条件,而SBT试验及NT-proBNP水平是评价呼吸功能及心功能状态的有效指标。联合NT-proBNP水平与SBT试验结果来预测撤机成功率优于单独应用NT-proBNP或SBT试验预测。对各种原因所致呼吸衰竭机械通气患者,改善心功能对于顺利撤机均有十分重要的意义。

