骨质疏松与肩袖术后再撕裂的相关性临床研究
陈胜,魏合伟,郑维蓬,刘治军,廖志浩
(广州中医药大学第三附属医院,广东 广州 510000)
肩袖撕裂是目前临床上常见的肩关节疾病,发病率随着年龄的增长而增加,多表现为肩关节疼痛、无力或活动受限[1-2]。如果病情继续发展,可引起肩关节稳定性下降及肱骨近端废用性骨质疏松[3]。肩袖撕裂常伴有肱骨大结节骨密度(bone mineral density,BMD)的下降,而BMD下降又会影响肩袖术后的腱-骨愈合,容易引起术后再次撕裂[4]。有大量研究证实肱骨近端的骨质状态与肩袖愈合之间存在显著的相关性,骨质疏松被认为是影响肩袖损伤术后恢复的重要因素[5]。目前大多数促进腱骨愈合的方法仍停留在动物试验阶段,本课题通过对74例患者的肩袖愈合情况进行临床疗效评估,发现肱骨近端的骨质状态可影响肩袖术后的愈合修复,现报告如下。
1 资料与方法
1.1 一般资料 纳入标准:(1)参照2007年人民卫生出版社《骨与关节损伤》第4版中符合肩袖损伤的诊断标准。(2)由同一运动医学专业高级职称医师通过术前MRI检查及术中镜检提示肩袖撕裂在3~5 cm(大型肩袖撕裂),肩袖无缺损,无大面积脂肪浸润。(3)由同一医师团队实施全关节镜下肩袖修补术。(4)能够配合医生完成骨密度测定、肩关节临床疗效评分等工作、依从性好,并自愿签署知情同意书。排除标准:(1)不符合纳入标准者;(2)合并肱骨大结节骨折、严重盂肱关节退变、上盂唇损伤需要固定及肩锁关节炎需要切除锁骨远端的患者;(3)合并臂丛神经、腋神经损伤及肩胛上神经卡压,影响肩关节功能评分者;(4)依从性差,主动退出临床研究者;(5)并发症影响到关节者,如类风湿性关节炎、骨肿瘤、创伤性关节炎等;(6)合并有心脑血管等严重原发性疾病及精神病患者。
选择2019年8月至2020年10月在我院行肩关节镜肩袖修补术治疗的74例退变性肩袖损伤患者作为本次临床研究的观察对象。采用术前测量腰椎BMD评估肱骨近端BMD的方法,根据BMD值将患者分成3组,A组25例为骨量正常组(T>0),其中男13例,女12例;平均年龄(62.56±4.03)岁;病程(8.20±2.24)个月。B组25例为骨量减少组(-2.5

表1 三组患者一般资料比较
1.2 BMD测量 Park等[6]对175例患者(101例女性,74例男性)的肱骨大结节、肱骨头、解剖颈进行骨密度测量,得出肱骨近端的骨密度和腰、髋骨密度高度相关。因此,本研究应用双能X线吸收骨密度测量仪(dual energy X-ray absorptiometry,DEXA)测定腰椎BMD来评估肱骨近端BMD,再由1名运动医学专业的中级职称以上医师对术前骨密度值进行评价及记录。
1.3 方法
1.3.1 手术方式 所有手术均由同一组医师完成,采用气管插管全麻,患者取侧卧位,常规后侧入路置入关节镜,探查盂肱关节,处理伴随病变及肩袖下表面。关节镜转入肩峰下间隙,建立外侧入路,清理关节滑囊,显露肩峰下表面。肩峰如有撞击或肩峰下表面明显磨损,则行肩峰成形术,继而探查肩袖上表面,找到撕裂口(见图1),判断撕裂类型及肩袖质量(见图2),规划修补方案,再建立前外入路,使肩袖撕裂缘及足印新鲜化(见图3),于肱骨头软骨缘拧入2枚内排可吸收骨锚钉,再将2枚外排可吸收骨锚钉拧入肱骨大结节外缘下方约1.5 cm处,以双排缝合技术修补肩袖撕裂(见图4)。如遇骨质疏松症严重患者,可选用较粗直径的可吸收带线骨锚钉,以增加锚钉抗拔出力。镜下确认修补效果满意,冲洗关节腔,缝合伤口。

图1 肩峰下间隙探查见巨大肩袖撕裂 图2 判断肌腱张力及撕裂形态 图3 冈上肌腱足印区新鲜化 图4 可吸收锚钉缝合固定冈上肌腱
1.3.2 康复锻炼及注意事项 术前对患者进行康复训练的健康教育,术后1~6周,指导患者进行被动关节活动度的训练。术后6~12周,进行主动关节活动训练。术后12~16周,在主动关节活动训练的基础上加以负重训练(0~3 kg)。术后16周以后,逐渐增加训练强度,进行肩关节的耐力及力量训练。骨质疏松及骨量减少患者在研究期间均未服用抗骨质疏松药物治疗,建议患者通过充足的日照和规律性的运动强壮骨骼。
1.3.3 疗效评价指标 术后定期对患者进行随访,根据疼痛视觉模拟评分(visual analog scale,VAS)、Constant-Murley肩关节功能评分、美国肩肘医师协会评分(American shoulder rlbow scale,ASES)标准对患者进行疗效评价。定期复查患肩MRI,对缝合的肩袖愈合情况进行观察评估。

2 结 果
2.1 三组患者术前、术后各评价指标比较 69例患者术后获得12个月随访,5例失访(A组1例,B组2例,C组2例)。三组患者术前、术后VAS、Constant-Murley、ASES评分比较,差异均具有统计学意义(P<0.05)。三组患者的Constant-Murley、ASES评分在手术后都有明显的提高,VAS评分在术后有明显的降低趋势,说明手术治疗对所有患者均有较好的治疗效果(见表2~4)。
术后12个月三组患者VAS、Constant-Murley、ASES评分比较,差异均有统计学意义(P<0.05),除B、C两组Constant-Murley评分以及A、B两组ASES评分两两比较,差异无统计学意义(P>0.05)外,其余各评分两两比较差异均具有统计学意义(P<0.05)。术后12个月,A组较C组患者的治疗效果更为理想,预后情况更好,说明骨质疏松是影响肩袖损伤患者预后的恢复因素(见表5)。
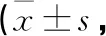
表2 三组患者手术前后VAS比较分)
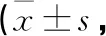
表3 三组患者手术前后Constant-Murley比较分)
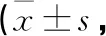
表4 三组患者手术前后ASES比较分)
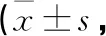
表5 三组术后12个月各评价指标比较分)
2.2 三组患者术后再撕裂比较 术后12个月,A组有1例(4.2%),B组有6例(26.1%),C组有9例(40.9%)患者发生术后再撕裂(χ2=8.863,P=0.012)。且两两比较,除B、C两组比较差异无统计学意义外(χ2=1.112,P=0.292),A、B与A、C两两比较差异均有统计学意义(χ2=4.452,P=0.035;χ2=9.108,P=0.003)。说明随着骨量的减少,术后肩袖再撕裂的风险也越高。
2.3 肩袖术后结构完整性观察 术后12个月对69例患者行MRI检查以判断肩袖愈合情况。结果显示53例患者肩袖组织结构完整,愈合率达76.8%(53/69),16例出现组织结构失败,但失败患者功能恢复良好,6例患者偶尔出现夜间静息痛,予对照治疗后症状可缓解,因此未行翻修手术治疗。
2.4 典型病例 (1)62岁男性患者,因“右肩反复疼痛、活动受限1年”入院,诊断:右肩袖损伤,行右肩关节镜下肩袖修复术治疗。术后12个月随访,右肩无明显疼痛,功能恢复接近正常。手术前后影像学资料见图5~6。(2)55岁女性患者,因“左肩疼痛、活动受限4个月余”入院,诊断:左肩袖损伤,行左肩关节镜下肩袖修复术治疗。术后12个月随访,左肩偶有夜间疼痛、力弱,上举、外旋功能部分受限。手术前后影像学资料见图7~8。

图5 术前MRI示右肩袖全层撕裂 图6 术后12个月MRI示右肩袖组织重建,未发生撕裂

图7 术前MRI示左肩袖全层撕裂 图8 术后12个月MRI示左肩袖组织重建失效,发生再撕裂
3 讨 论
肩袖撕裂是引起肩关节疼痛、活动受限的常见肩关节疾病。随着关节镜微创技术的发展,全关节镜下肩袖修补术已取得较满意的疗效[7]。有研究发现单纯修复冈上肌术后再撕裂率约为25%,而巨大肩袖撕裂则高达70%[8],居高不下的术后再撕裂率一直困扰着我们,如何降低肩袖术后再撕裂依然是临床面临的一大难题。目前传统的肩袖修复术后无法重建正常腱骨界面组织,腱骨之间仅为瘢痕愈合,有研究证实修复的肩袖组织在低于正常应力强度下易发生再撕裂[9-10]。肩袖撕裂多发生在连接骨和肌腱的足印区,该部位血运差、再生能力弱,临床上肩袖损伤后愈合缓慢且术后再撕裂率高[11]。近年来,越来越多的学者发现足印区腱-骨界面的愈合不佳是导致术后再撕裂的主要原因,其中肱骨近端骨质疏松是影响肩袖修复的独立危险因素[12]。腱-骨界面软骨下骨区域内富含血管、细胞及相关因子,在肩袖的损伤修复进程及营养代谢方面发挥着十分重要的作用[13-14]。有研究表明腱-骨愈合质量与损伤处新生软骨下骨的面积、长度和骨矿含量密切相关[15]。骨质疏松症和肌腱-骨愈合之间可能存在着一种生物学机制。骨质疏松或骨质减少引起过度的破骨细胞活动可能会损害肌腱与骨骼附着部位的骨生长,从而导致腱骨愈合界面相对的薄弱及乏力[16]。在局部骨质疏松的情况下,容易出现骨床松动和肩袖附着点固定强度下降,无法提供良好的微环境来促进腱-骨愈合。同时肱骨近端特别是大结节的骨质疏松又会导致肩袖修复过程中锚钉固定不牢靠、拔出率增加等,不利于术后肩袖愈合[17]。
本课题通过相关临床疗效研究,探讨术前的骨量大小对患者术后疗效的影响。笔者根据术前腰椎BMD来评估肱骨近端BMD的方法将患者分为三组:骨量正常组、骨量减少组及骨质疏松组,采用VAS、Constant-Murley、ASES评分标准对患者术前、术后肩关节功能进行评估。三组患者Constant-Murley、ASES评分在手术后都有明显的提高,VAS评分在术后都有明显降低的趋势,说明手术治疗对所有患者均有较好的治疗效果,此结果与之前的相关研究结果一致[18]。对不同骨质状态的患者进行术后疗效分析发现:三组患者的术后恢复存在差异,两两比较结果显示术后恢复情况的优劣与骨质状态存在明显的联系,尤其是骨量正常患者与骨质疏松患者相比,前者术后各项功能指标都优于后者,进一步说明骨质疏松是影响肩袖损伤患者预后恢复的危险因素。术后12个月,A组有1例(4.2%),B组有6例(26.1%),C组有9例(40.9%)患者发生术后再撕裂(χ2=8.863,P=0.012),可见随着骨量的减少,术后肩袖再撕裂的风险也越高。Charousset等[19]将88例采用肩袖修复术的肩袖患者分为骨质疏松组和对照组(骨密度正常)进行2年随访,结果发现骨质疏松组术后不满意率达66.7%,而对照组术后效果不佳为36.4%。另一研究[20]表明,伴有骨质疏松的肩袖损伤患者手术失败率是骨密度正常患者的7.5倍。由此他们认为,术后疗效的差异与术前肱骨近端的骨质状态存在着不可忽视的联系。不同的骨质状态影响患者的术后疗效,本课题发现骨质疏松或骨量丢失不利于肩袖损伤的治疗及术后恢复。
骨质疏松增加了肩袖修复术后的失败率,可能与术后破骨细胞增多及机械力学的降低有关[21]。目前大多研究还是来源于动物试验。国内相关学者通过小鼠试验发现局部注射降钙素基因相关肽能提高损伤处骨钙素的表达及新生骨的形成,可促进肩袖术后的早期愈合[22]。另外有研究通过大鼠试验发现缺乏维生素D会影响肩袖术后的腱-骨愈合[23]。理论上肩袖修复术后应用抗骨质疏松药物改善骨质疏松可有效促进腱骨愈合,但由于大多数药物伴有全身性的并发症而限制临床使用。因此,探寻一种安全有效治疗肩袖术后骨质疏松的方法,然后将研究的成果广泛地运用于临床,将是本课题下一步的研究重点。
骨密度可作为预测肩袖愈合的独立因素[24],笔者采用测量腰椎BMD来评估肱骨近端BMD。但有研究认为,腰、髋的BMD来预测肱骨近端是不可靠的,虽然在解剖上肩、髋的结构类似,但肩关节为非负重关节,这一点可能决定了其骨密度和腰、髋骨密度无明显相关[25]。Almeida等[26]通过对比应用腰、髋骨质疏松指数来估计肱骨近端骨质疏松的方法及直接测量肱骨近端骨质疏松后认为,两种方法会得到不同的测量结果。目前测量肱骨近端局部骨密度的方法很多,但众多研究结果仍存在争议,因此在后期的研究工作中我们仍需探求一种能准确测量肱骨近端,尤其是大结节骨密度的方式。
从上述研究结果我们可以发现,骨量正常和骨量疏松患者的各项资料比较中,前者的恢复效果明显优于后者。因此改善骨质疏松或骨量减少症状,可有效提高肩袖修复术后的成功率。理论上术后应用抗骨质疏松药物可促进腱-骨愈合,有效降低术后再撕裂率,其具体的机制仍需要进一步研究。

