鼻内窥镜下低温等离子辅助切除腺样体及扁桃体治疗儿童鼾症的临床疗效
孙展
儿童鼾症发病时会导致患儿在睡眠期间呼吸受到阻碍,同样也被称之为阻塞性呼吸睡眠暂停低通气综合征,如果长期无法得到有效治疗,会使患儿出现慢性缺氧,对身体的发育极其不利[1]。就当前来看,选择手术治疗是此病的首选方案,以往多选择扁桃体切除术为主。传统的扁桃体切除术虽然从大量应用来看的确可以缓解病症,但由于此术耗时较长,在手术结束后容易出现感染、出血等并发症,所以安全性无法得到保障,这就需要对其他手术措施进行深入研究,在确保疗效的同时提高治疗的安全性[2]。本文讨论鼻内窥镜下低温等离子辅助切除腺样体与双侧扁桃体在儿童鼾症患儿中的应用效果,现报告如下。
1 资料与方法
1.1 一般资料 选取2020 年1 月~2021 年1 月本院收治的52 例儿童鼾症患儿,以掷硬币法分为治疗组和对照组,每组26 例。治疗组男11 例,女15 例;年龄2~11 岁,平均年龄(7.62±1.88)岁;病程5 个月~4 年,平均病程(2.63±0.47)年。对照组男10 例,女16 例;年龄3~12 岁,平均年龄(7.71±1.58)岁;病程6 个月~4 年,平均病程(2.52±0.68)年。两组一般资料比较,差异均无统计学意义(P>0.05),具有可比性。纳入标准:所有患儿符合鼾症诊断标准;患儿对此治疗药物无过敏史;家属知情研究内容并签署同意书。排除标准:合并其他部位严重感染;对此次研究持反对态度;不耐受本治疗方法;已被纳入其他研究项目者。
1.2 方法 对照组采取常规治疗,选择传统扁桃体腺样体切除术。首先引导患儿选择平卧体位,对其全身实施麻醉,然后经口置入戴维式开口器,使扁桃体充分暴露。然后将其剥离,再套出后进行切除,予以电极止血。同时拉出软腭,暴露腺样体,将肥大组织予以切除,并进行压迫止血,充分观察无残留组织后行抗感染治疗。
治疗组采取鼻内窥镜下低温等离子辅助切除腺样体与扁桃体治疗,首先引导患儿取平卧体位,同样对其予以全身麻醉,全身麻醉后钳住扁桃体上部舌腭弓黏膜组织,距舌腭弓外侧3 mm 处自上而下切开组织黏膜,予以止血并逐步切除双侧扁桃体,置入鼻内镜,在内镜引导下将肥大腺样体切除,充分暴露鼻孔及双侧咽鼓管咽口,予以止血确认无残留后退出操作器械,给予抗感染治疗。
两组患儿在治疗1 周后对效果展开比较。
1.3 观察指标及判定标准 比较两组手术耗时、术中出血量、疼痛持续时间、最低动脉血氧饱和度、睡眠呼吸暂停通气指数、睡眠质量、并发症发生率。睡眠质量采取匹兹堡睡眠质量指数量表展开评估,此量表由18 个自评条目(参与评分)和5 个他评条目构成(不参与评分),18 个参与评价的自评条目分为睡眠质量、入睡时间、睡眠时间,睡眠效率、睡眠障碍,安眠药物和日间功能7 个因子,每个因子按0~3 分计分,评分范围0~21 分,得分越高提示睡眠质量越差。并发症包括出血、水肿、感染。
1.4 统计学方法 采用SPSS20.0 统计学软件处理数据。计量资料以均数±标准差()表示,采用t检验;计数资料以率(%)表示,采用χ2检验。P<0.05 表示差异有统计学意义。
2 结果
2.1 两组手术情况对比 治疗组手术耗时、疼痛持续时间均短于对照组,术中出血量少于对照组,差异均具有统计学意义(P<0.05)。见表1。
表1 两组手术情况对比()

表1 两组手术情况对比()
注:与对照组对比,aP<0.05
2.2 两组患儿治疗前后最低动脉血氧饱和度、睡眠呼吸暂停通气指数、睡眠质量评分对比 治疗前,两组患儿最低动脉血氧饱和度、睡眠呼吸暂停通气指数、睡眠质量评分比较,差异均无统计学意义(P>0.05)。治疗后,治疗组患儿最低动脉血氧饱和度、睡眠呼吸暂停通气指数、睡眠质量评分均优于对照组,差异均具有统计学意义(P<0.05)。见表2。
表2 两组患儿治疗前后最低动脉血氧饱和度、睡眠呼吸暂停通气指数、睡眠质量评分对比()
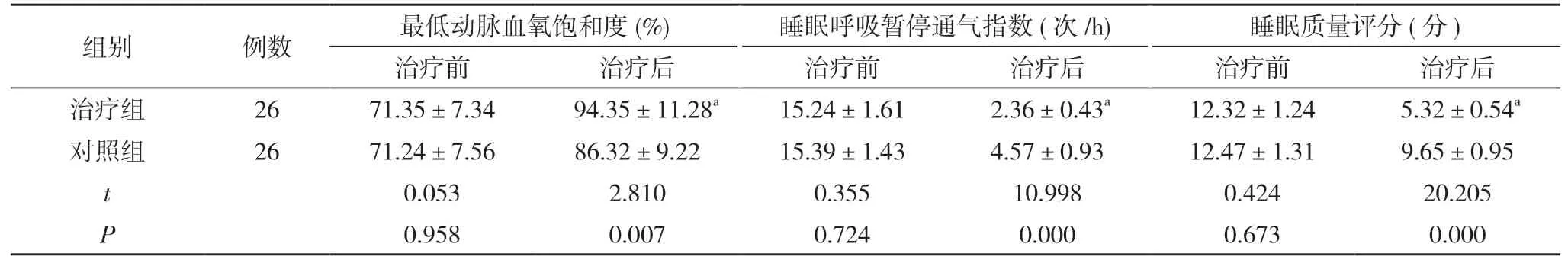
表2 两组患儿治疗前后最低动脉血氧饱和度、睡眠呼吸暂停通气指数、睡眠质量评分对比()
注:与对照组治疗后对比,aP<0.05
2.3 两组并发症发生率对比 治疗组并发症发生率低于对照组,差异具有统计学意义(P<0.05)。见表3。

表3 两组并发症发生率对比[n(%)]
3 讨论
儿童鼾症主要是由慢性扁桃体炎和腺样体肥大引起,症状表现为睡眠时对呼吸道造成一定阻塞,致使氧气和二氧化碳交换受阻,血氧饱和度下降,间接导致全身多个组织器官缺氧,患儿往往无法集中注意力,记忆力也有所减退[3-5]。除此之外,长时间的张口呼吸,会导致患儿上颌骨和额骨发育呈现失调状态,使得面部形状发生改变,即腺样体面容。更为严重者,可能伴有分泌性中耳炎,最终对听力造成影响。由此可以看出,儿童鼾症会引起一系列连锁反应,对于患儿的智力和全身发育都会造成影响[6]。传统腺样体切除术虽然从应用范围来看较为广泛,但是近年来其施术的安全性和有效性受到多方质疑,因为传统模式并非在直视下完成手术操作,所以对于医师自身的感觉要求极高,且盲目性较大,在施术过程中,难免对腺样体周围组织造成较大创伤,甚至使肥大的腺样体无法切除干净,后期遗留较多并发症。在鼻内镜下完成切除时,最直观的优点便是避免了手术的盲目性,施术的视野更加充分。所以在切除过程中,对于切除部位的把握更为准确,能够彻底切除病灶,并降低并发症发生率[7]。
本研究中,所选择的低温等离子腺样体切除联合扁桃体切除术在应用期间获得的效果极佳,主要需考虑到以上两种术式在联合情况下可以充分切除腺样体和周围组织,同时降低术后疼痛。另外,采取联合治疗时,手术切除扁桃体的方式为锐性分离,因此有效防止对周围肌肉和黏膜的牵拉[8,9];尤其在鼻内窥镜指导下完成操作时,其精准性得到保障,医师在手术过程中也更加清晰明确,有效防止了常规施术时使用器械因手感问题而造成的组织创伤以及腺样体清除不彻底等不安全事件,所以在手术过程中出血量也有明显减少。在手术过程中使用低温等离子系统,主要以生理盐水作为递质,仅在电极和组织间形成等离子薄膜,所以有助于避免刀头和组织紧密接触,从而达到减少损伤的目的。
在儿童时期,有可能出现扁桃体和腺样体生理性肥大,在临床研究中指出,当腺样体的肥大堵塞鼻孔75%以上时,会诱发分泌性中耳炎以及呼吸障碍。因为腺样体和扁桃体在人体中对于免疫功能有较大影响,所以目前在选择腺样体及扁桃体切除术后是否会降低患儿免疫力,在临床中存在较大争议。但是就这一疾病来看,所引起的一系列病情反应如果无法得到及时解决,显然得不偿失[10]。因此在治疗中不能过于强调腺样体和扁桃体对于免疫功能的影响,而反对手术切除。此次研究中,从各项指标可以看出,实行低温等离子腺样体切除联合扁桃体切除术后,首先有助于缩短手术耗时以及疼痛时间,减少出血量,这是由于低温等离子刀头可将手术切割和吸引集于一体,在切割的同时,不仅有效分离扁桃体被膜,还能吸出血液,有助于缩短手术时间;而施术结束后,联合方式出现的并发症更少。在本次治疗中,需注意的是,部分患儿年龄小,不易与之交流,术后创面出血不易发现,术后检查不合作[11]。因此,术中止血尤为重要。腺样体手术容易出血的部位通常有两处,一处位于鼻咽顶后壁近后鼻孔处,该处两侧对称分布有腺样体小动脉,如切除过深易出血;另一处位于鼻咽与口咽交界处的咽后壁上,由于此处与活动的软腭相对应,故对鼻咽通气影响不大,该部的腺样体组织不必过多过深切除[12]。术中应避免损伤咽侧壁或软腭的鼻咽侧面,以免引起鼻咽狭窄或闭锁。
综上所述,鼾症患儿在采取鼻内窥镜下低温等离子辅助切除腺样体及扁桃体治疗时,可显著改善临床效果,且治疗安全性高,值得推广。

