院前救治的儿童意识障碍浅析
纪学颖,樊冬雪,陈志刚,吴 敏,章 衡
有研究表明,超过60%的儿童在接受紧急医疗服务(Emergency Medical Service,EMS)中至少会有一项初始生命体征表现异常[1]。然而,绝大多数儿童患者都是因为普通和良性疾病而接受EMS治疗[2],这些疾病通常不需要/或很少需要院前干预[7]。但是对于患有严重疾病的儿童群体来说,临床救治结果很差[2-3]。意识障碍是判断疾病或损伤严重程度的一个标志,本研究旨在探讨分析院前救治意识障碍儿童的病因特点。包括概述这些患者的院前救治情况。
1 资料与方法
1.1 基础资料 选取镇江市急救中心在2019-01-01至2019-12-31救治的儿童病例(≤14岁),收集病历中记录的患者的临床数据,包括生命体征和患者病史等,对以上数据进行回顾性分析。
1.2 纳入和排除标准 纳入标准:格拉斯哥昏迷评分(Glasgow Coma Scale,GCS)≤9且年龄≤14岁的患者,选择GCS≤9作为临界值,仅纳入意识障碍严重的儿童,是因为该值被视为某些临床情况下气管插管的指征[4-5]。排除标准:(1)>14岁的患者;(2)有脑瘫或先天性认知障碍等神经系统疾病的患者;(3)排除医院间转移的患者。
1.3 病例性质分类 分为抽搐、呼吸系统、外伤、溺水、原发性心脏骤停,中毒和其他。年龄组被定义为婴儿(<1岁)、学龄前儿童(1-4岁)、幼儿(5-8岁)和学龄儿童(9-14岁)。对于≤4岁的儿童,意识状态的评估遵循GCS的修订版,而标准版本用于4岁以上的儿童,详见表1[6]。鉴于高级气道管理是病情急性和严重性的重要参数,故将院前高级气道管理的必要性作为关键干预措施。响应时间为从接到紧急呼叫到第一辆救护车到达的时间,现场时间为从到达时间到离开现场将儿童运送医院的时间。
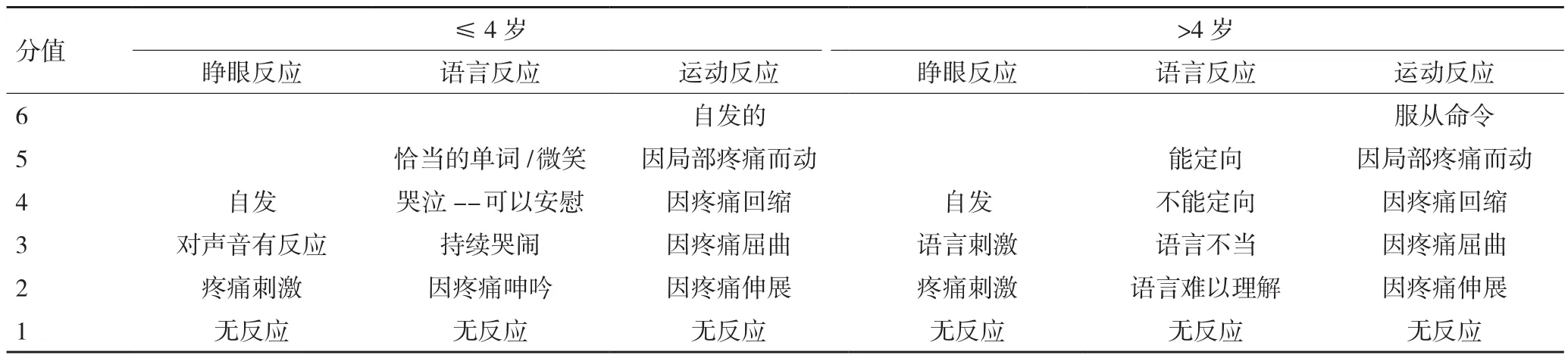
表1 意识状态评估(GCS评分)
1.4 统计学方法 所有数据采用SPSS 19.0软件进行统计分析。分类数据采用频率和比例的形式进行描述。连续数据以中位数和四分位数间距(Inter Quartile Range,IQR)表示。组间比较采用Fisher确切概率法,Wilcoxon符号秩检验用于初始生命体征和送到医院时的生命体征作比较。P<0.05为差异有统计学意义。
2 结 果
2.1 一般性特征 在研究期间,共有133名儿童符合纳入标准(占当年度救治患者总数的0.83%)。其中77例为男性患者(57.9%)。1-4岁的儿童患者人数最多(64例,48.1%)详见表2。

表2 儿童的一般特征(n=133)
2.2 病因分类 抽搐是所有年龄组中最常见病因,共54例(40.6%),但其在不同年龄组别中分布差异明显(P<0.001),1~4岁年龄组涉及人数最多。导致意识障碍(GCS≤9)的呼吸系统急症在婴儿组中未出现,其余年龄组中人数大致相当。心脏骤停仅2例,均发生在婴儿。中毒儿童随着年龄增大有更常见趋势。不能按具体类别分类的病例在学龄儿童组中比其他年龄组更常见(P=0.36),详见表3。
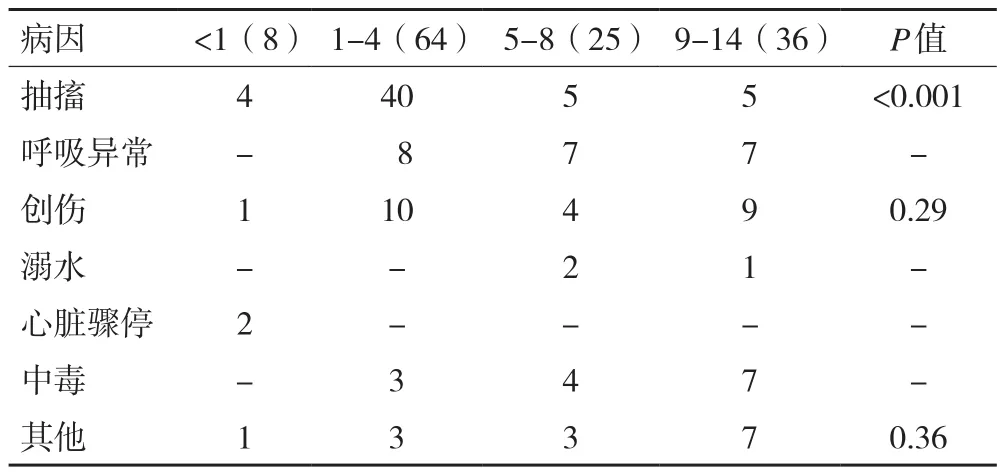
表3 不同年龄段儿童的病因分布(n )
2.3 生命体征 除婴儿外,所有年龄组的中位心率从初始评估到医院交接时均明显下降。所有儿童的血氧饱和度均有统计学意义的增加。所有年龄组的GCS中位数从首次出现到抵达医院的时间都有所改善(所有年龄组的P<0.05),详见表4。

表4 患儿的生命体征
2.4 气道管理 31例(23.3%)使用了口咽气道辅助装置,57例(42.9%)通过球囊面罩通气,没有儿童采用声门上气道装置、喉罩、气管插管和快速诱导气管插管。
2.4 现场时间 不同患者组的现场救治时间不同。溺水现场时间救治最长,心脏骤停救治最短。溺水时间为24 min,IQR为16~42;创伤时间为16 min,IQR为8~23;其他紧急情况时间为18 min,IQR为13~24;中毒时间为16 min,IQR为11~24;呼吸急症时间为13 min,IQR为7~21;抽搐病例时间为12 min,IQR5~18;心脏骤停最短2例,时间分别为4 min和6 min。
3 讨 论
在EMS中,儿童患者相对少见,仅占EMS日常服务的4~13%[7]。由于对儿童病例的接触较少,院前急救人员在理论知识和实践技能方面可能存在着严重的不足。与成人相比,评估儿童意识障碍与否更有挑战性,但采用适当的方法仍然可对儿童进行可靠的准确的判断[8-10]。本次研究排除了14岁以上的青少年是因为在紧急情况下他们的判断依据/方法更趋同于成年人[11]。本组数据中显示1-8岁的儿童占所有病例的三分之二以上(66.9%),与其他研究报告基本一致[2,12]。其中1-4岁的学龄前儿童占了所有救治儿童人数的几乎一半(64,48.1%),而且抽搐是EMS服务的最常见原因(54,40.6%)。
结果表明EMS服务人群中,年龄在1岁以下的患儿较为少见,这突出表明院前急救人员缺乏对此类患者服务的临床经验。因此通过定期进行模拟训练或在临床儿科危重救治环境中进行训练是增加相关技能和提高服务水平的必由之路。平时需要多开展针对儿童急救的专门技能培训,如儿童插管、心肺复苏、止血包扎等[13]。其中特别需要强调的是,为了凸显针对儿童患者的持续培训的必要性,应尽早确定相关的首要任务,其中应将院前儿童气道管理确定为院前急救人员继续教育的首要任务之一[7]。在训练缺乏的情况下,如果能够直接与儿科医院或专门的儿科急诊进行电话咨询,会达到最佳的临床救治效果[14]。
在研究数据中,抽搐是导致意识障碍的主要原因,但是不同年龄组的发病率有显著差异。热性惊厥是儿童最常见的抽搐类型,其主要危险人群为3个月至5岁之间的患者,发病高峰为18个月[15]。这可能是结果中学龄前儿童组中观察到的抽搐发病率高的原因,但是,由于没有明确的医院诊断可供我们分析,故所救治的抽搐不能进一步具体化分,例如划分为创伤性或癫痫等。同样的,部分儿童的疾病被归类为“其他”,这一类别包括了内分泌和代谢紊乱,例如血糖紊乱等很难归类的广泛的医学问题[1]。然而,院前只是根据已有病史及典型临床表现进行的假设,可能存在一定的错误或误判,虽然根据GCS判断其评分≤9,但仅根据GCS可能尚不能确定此类特定的患者临床问题的严重程度和紧急程度。因此笔者认为,院前急救人员单纯依靠GCS评分来确定疾病的严重程度,并以此对儿童患者进行临床干预需要慎重斟酌。
在所有年龄组中,从急救人员到达现场到送达医院的时间内,GCS中位数都有明显的改善。儿童的心率正常值随着年龄的增长而不断变化。因此,看趋势比看绝对数字更有用,结果显示,从临床相关性的角度来看,所有的生命体征在院前救治期间都得到了改善或保持稳定,这表明大多数患者在得到院前救治和转送医院期间没有恶化。但必须警醒的是,还无法推断这究竟是代表了疾病的自然过程,还是代表了院前医护人员的救治效果。因此,尽管此次针对的是意识障碍的儿科患者,其中危重病人的比例可能较高,但可能依然能够表明大多数EMS救治的患儿没有生命危险。
结果数据显示患儿的血氧饱和度在抵达医院时在统计学上具有有意义的改变,但由于没有关于氧气使用的具体数据,因此临床意义可能有限。31例(23.3%)使用了口咽气道辅助装置,57例(42.9%)通过球囊面罩通气,没有儿童采用声门上气道装置、喉罩、气管插管和快速诱导气管插管,这一事实可能表明在院前,需要对儿童进行高级气道管理的情况也很少见,但数据同时显示有2例心脏骤停儿童患者,在气道管理方面说明院前急救人员可能尚缺乏相应的技能,因此面对复杂和罕见的情况,如心脏骤停,溺水等,院前救治将更具有挑战性。
本次研究尚存在一定的局限。首先,选择的样本只局限于1年,由于意识障碍的儿科急症相对罕见,使得样本量偏少。其次,由于院前医护人员问诊不足、和/或对病人和病例细节的记录可能不够,例如既往史可能影响数据的筛选,因此对于描述性的、回顾性的数据分析可能存在偏差。再次,院前的诊断不是最终的确定性的诊断,可能导致对结果的判断存在一定的影响。总之,在研究中显示对于意识障碍的儿科患者,最常见的呼叫EMS紧急救援的原因是抽搐。这种情况最常见于1-4岁的幼儿。而在院前的救治过程和转运过程中,儿童的生命体征通常能够保持稳定或改善。

