时间导向流程管理在急性ST段抬高型心肌梗死中的应用效果
李艳芳,赵瑞珠,蔡洁红
急性ST段抬高型心肌梗死(Acute ST-segment Elevation Myocardial Infarction,ASTEMI)是指硬化斑块破裂后在冠状动脉内形成血栓,引发心脏供血骤降,导致心肌缺血、缺氧死亡。经皮冠状动脉介入治疗(Percutaneous coronary intervention,PCI)是ASTEMI的有效治疗方式,可迅速恢复缺血心肌血流灌注,预防心肌大面积坏死[1]。研究[2]发现,门诊-球囊扩张时间(Door-to-balloon time,D2B)延迟可影响ASTEMI患者PCI救治成功率。D2B时间决定了再灌注延迟程度,亦被作为衡量医疗机构对ASTEMI救治能力的重要指标[3]。因此,如何缩短D2B时间是具备直接PCI技术医院的重要管理内容。时间导向流程管理是指以时间控制为导向,采用流程式的管理方式,将PCI各个环节的时间控制在设定范围内。为提升ASTEMI救治成功率,本研究回顾性分析了我院采用时间导向流程管理在ASTEMI患者行PCI救治的应用效果,现报道如下。
1 资料与方法
1.1 一般资料 选取2019-01至2019-12江门市新会区人民医院急诊科接收的ASTEMI患者46例作为对照组,2020-01至2020-12接收的ASTEMI患者52例作为研究组对照组。对照组患者中男28例,女18例,年龄42~77岁,平均(60.86±7.65)岁,急性胸痛发作时间1~8 h,平均(5.72±1.86)h;急性下壁梗死22例,前壁梗死18例,高侧壁心梗死6例;Killip心功能分级[4]:I级19例,II级18例,III级9例。研究组患者中男30例,女22例,年龄45~78岁,平均(61.32±7.98)岁,急性胸痛发作时间1~11 h,平均(5.96±2.02)h;急性下壁梗死21例,前壁梗死26例,高侧壁心梗死5例;Killip心功能分级:I级23例,II级18例,III级11例。两组患者一般资料比较,差异无统计学意义(P>0.05),具有可比性。纳入标准:(1)均依据病史、特征性心电图衍变及血清生物标志物的动态变化确诊为ASTEMI[5];(2)急性胸痛发病<12 h;(3)患者生命体征平稳。排除标准:(1)伴恶性肿瘤、重度慢性阻塞性肺疾病、急性脑梗死、严重创伤等其他类型危重症;(2)血液动力学、心电不稳或严重缺血症状者;(3)伴严重脏器官病变;(4)结缔组织性疾病;(5)临床资料缺失。所有患者及其家属均知情同意,本研究经医院医学伦理委员会审核批准。
1.2 方法 对照组实施常规急诊救治流程,入院后常规挂号,询问患者症状,评估病情,符合ASTEMI症状的患者分流至专科护士,专科护士完成患者病史询问、症状观察、生命体征监测,进一步引流至急诊医师,急诊医生按分诊顺序完成接诊、病史采集与心电图检查,确诊为STEMI后,与导管室医生联系会诊,并由导管室医生与家属谈话,待签署同意书后行PCI。研究组在胸痛中心指引下急诊护理人员采用时间导向流程管理,将患者入院至PCI的流程进行细分,并设定时间管理目标,优化护理流程,具体如下。
1.2.1 时间导向流程管理 设计《ASTEMI患者急诊PCI救治时间控制表》,该表包含急诊、抽血及ECG检查、急诊处理、PCI前准备、转运至导管室、导管室至球囊扩张共6个救治环节,每个救治环节均设定救治时间。其中接诊、抽血及ECG检查、急诊处理、PCI前准备、转运至导管室5个救治环节的填写,均由急诊科首诊护士填写;抵达导管室至球囊扩张救治环节由导管室手术护士填写,每位ASTEMI患者PCI救治后,由急诊科回收时间控制表,每个救治环节的时间填写均为北京时间。(1)接诊(5 min)。符合疑似ASTEMI标准立即启动绿色通道,全流程均实施“胸痛优先”原则,急诊科首诊护士接诊后快速评估患者病情,实施边观察(意识状况、呼吸状况、面色、触诊体温)、边问(了解患者既往病史、基础疾病、家族史、药物应用史)、边安慰(说明已开启绿色通道,优先处理,告知患者放松紧张情绪)、边分诊(由急诊首诊医师根据患者临床症状、查体,完成疑似诊断)的接诊思路。(2)抽血及ECG检查(6 min)。于急诊科内行ECG检查,急诊医师开具血常规、心肌酶谱、凝血功能化验单,首诊护士采血,送检验科。待明确ASTEMI诊断后,首诊护士立即与导管室联系,说明患者病情,提前启动导管室。(3)急诊处理(15 min)。急诊医生经微信群邀请专科会诊,并在急诊室内完成吸氧、生命体征监测(血压、脉搏、血氧饱和度、呼吸频率)、静脉通道开放、并指导患者口服阿司匹林300 mg、替格瑞洛180 mg、瑞舒伐他汀20 mg,伴左心衰采用硫酸吗啡5 mg静脉注射应急处理。首诊护士加强与检验科沟通,催促检查结果;与此同时,急诊护士与患者或家属耐心沟通解释病情,说明尽早开通梗死病灶对ASTEMI患者的转归积极作用,加强其对病情及PCI治疗效果的认知,缩短PCI术前谈话时间及知情同意书签署时间。(4)PCI前准备(8 min)。专科会诊期间,首诊护士继续做好与患者或家属的宣教,积极回答患者关于病情、治疗、预后的相关疑问。急诊科护士与导管室联系,将患者的基本信息、基础疾病、既往病史、既往胸痛史、既往用药史、首份ECG复印件、急诊处理措施、血常规、凝血功能结果及专家会诊结果等资料发送至导管室,请导管室做好患者的接收及急诊PCI准备工作,实现无缝连接。(5)转运(5 min)。首诊护士协同急诊医生将患者运送至导管室,患者妥善固定于推车上,送导管室中全程给予生命体征、心电监护,同时将简易呼吸囊、氧气装置、除颤仪、监护仪等妥善置放,运送患者中加强观察,确保平稳、安全、快速的运输;导管室安排1名护士于电梯旁等候,待推车抵达后,快速运送至介入治疗室,送抵介入治疗室后,首诊护士记录完成时间,并将《ASTEMI患者急诊PCI救治时间控制表》交付给导管室手术护士,由导管室手术护士完成最后环节的救治时间填写。(6)抵达导管室至球囊扩张(25 min)。由于此前首诊护士已将病情信息告知,患者抵达后立即开启急诊PCI术,加强术中协作,导管室手术护士记录患者抵达导管室至球囊扩张时间。
1.3 观察指标及评价标准 比较两组患者的各项救治时间、并发症、救治成功率。(1)各项救治时间比较。比较两组ASTEMI患者接诊时间、抽血及ECG检查时间、急诊处理时间、PCI前准备时间、转运时间、抵达导管室至球囊扩张时间及D2B时间。(2)并发症。心源性休克[6]:①SBP≤90 mmhg或平均动脉压下降≥30 mmhg,或高血压患者较原收缩压下降60 mmhg,持续30 min以上;② 心排指数≤2.2 L/(min·m2);③肺毛细血管楔压≥15 mmhg;④ 脏器低灌注:神态改变、发绀、肢体发冷、尿量减少;⑤胸片:肺淤血改变。心力衰竭[7]:心电图异常,超声心动图提示心脏结构或功能异常。意识障碍[8]:格拉斯哥昏迷指数≤8分。低血压[9]:收缩压<90 mmHg,舒张压<60 mmHg。(3)救治成功率。救治成功:入院3 d内生存。
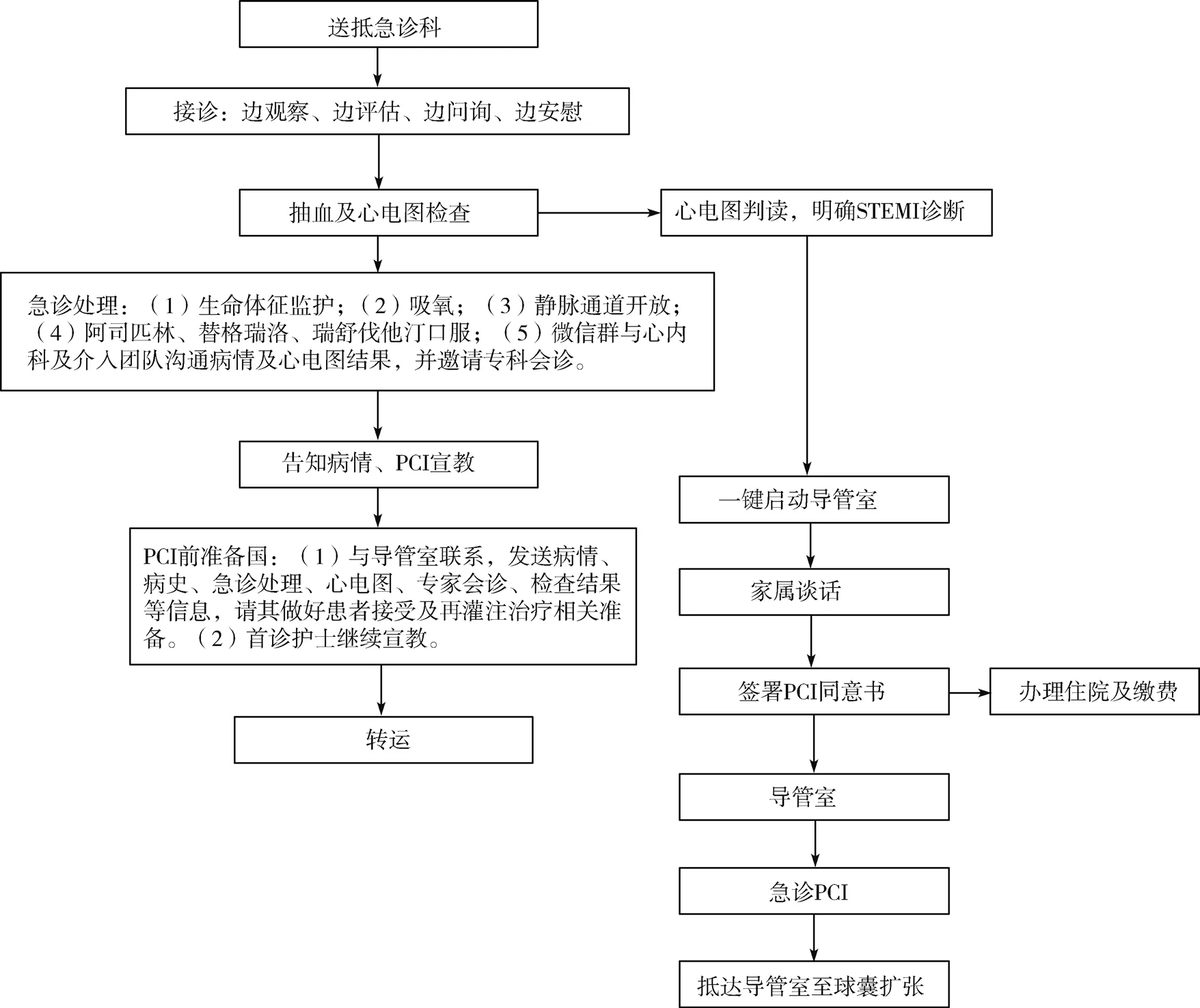
图1 ASTEMI患者院内PCI管理流程图
1.4 统计学处理 数据处理采用SPSS 19.0统计学软件,计量资料用均数±标准差(±s)表示,两组间比较采用t检验;计数资料用率表示,组间比较采用χ2检验,以P<0.05为差异有统计学意义。
2 结 果
2.1 两组患者的救治各项时间比较 研究组接诊时间、抽血及ECG检查时间、急诊处理时间、PCI前准备时间、转运时间、抵达导管室至球囊扩张时间及D2B时间均短于对照组,差异有统计学意义(P<0.05)。见表1。
表1 两组患者的救治各项时间比较(±s,min)

表1 两组患者的救治各项时间比较(±s,min)
组别 例数 接诊时间 抽血及ECG检查时间 急诊处理时间 PCI前准备时间 转运时间 抵达导管室至球囊扩张时间 D2B时间对照组 46 5.09±1.06 6.94±1.55 15.30±3.42 8.60±1.35 5.28±1.21 27.48±4.19 68.69±7.97研究组 52 4.22±1.18 5.68±1.41 12.72±3.05 7.12±1.64 4.08±0.96 23.62±3.26 57.44±6.12 t值 3.819 4.214 3.948 4.839 5.467 3.519 8.431 P值 <0.01 <0.01 <0.01 <0.01 <0.01 <0.01 <0.01
2.2 两组患者的并发症总发生率及救治成功率比较 研究组并发症总发生率低于对照组;研究组救治成功率高于对照组,差异有统计学意义,(P<0.05)。见表2。
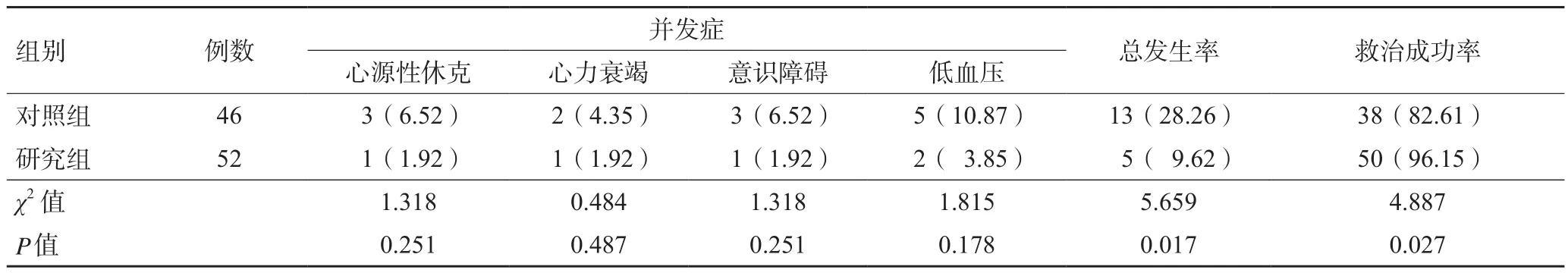
表2 两组患者并发症总发生率及救治成功率比较(n,%)
3 讨 论
随着我国老年人口的增加及不良生活习惯影响,ASTEMI发病率呈现逐年上升趋势。ASTEMI是在冠状动脉狭窄基础上,出现急性闭塞,引起心肌缺血、心肌坏死、心力衰竭,是导致死亡及致残的重要原因。ASTEMI后可进一步出现心律失常、心源性休克,导致梗死病灶面积增加;另外,ASTEMI还将诱发其他并发症,如心室壁瘤、乳头肌功能失衡,威胁患者生命。有报道[10]显示ASTEMI发作0.5 h后,心肌逐渐坏死,大约8 h后完全坏死。因此尽早疏通ASTEMI梗塞血管,可最大程度减少心肌梗死面积,减轻心肌坏死程度,降低致残率及致死率。但我国现阶段,对ASTEMI患者救治并不理想,一项对108所省、市、县级医院中ASTEMI患者大样本调查发现,直接PCI比例仅为42.6%[11];低于英国的53.8%[12]。
D2B时间是衡量ASTEMI救治水平的重要指标,亦是评估医院对ASTEMI救治水平的重要依据,相关指南[13-14]建议,对于直接PCI的ASTEMI患者D2B时间应短于90 min,甚至短于60 min。本院十分重视对ASTEMI患者的急诊管理,急诊科不断优化急诊程序,压缩D2B各环节救治时间,ASTEMI患者行直接PCI的D2B时间基本控制在90 min内。施鹏[15]对比分析了由胸痛中心实施的STEMI管理模式,待急诊科获取首份心电图后经胸痛中心微信群组上传心电图数据,实施院内非会面会诊;同时急救中心医师应急处理病情,符合PCI条件的,立即与家属沟通,取得签字后,将患者立即送达导管室行PCI;该模式与常规的院内急诊绿色通道比较,有效缩短了出诊反应时间、首份心电图完成时间及急救总时间。侯其刚[16]等强调了在获取疑似心肌梗死诊断后,应在开启绿色通道的基础上,立即完成心电图检查,待心电图检查明确后,立即通知心内医生做好PCI手术准备,无需等待患者或家属签署PCI同意书,启动导管室。本研究中的时间导向流程中延续了专科会诊思路,在流程上尚有进步的空间;但在流程衔接方面,本研究具有如下优势:(1)本研究导管室启动是在明确ASTEMI诊断后,即通知导管室启动PCI准备,报道[17]显示导管室启动在患者或家属签署同意书后,可导致导管室启动延迟,并延误ASTEMI患者的D2B时间;(2)充分利用专科会诊时间,护士做好病情的解释说明,强调病情的急迫性及尽早开通梗死病灶对挽救心肌缺血的意义,有助于缩短医生在PCI前的谈话与签字时间。本研究显示,研究组接诊时间、抽血及ECG检查时间、急诊处理时间、PCI前准备时间、转运时间、抵达导管室至球囊扩张时间及D2B时间均短于对照组,差异有统计学意义(P<0.05)。提示时间导向流程管理在ASTEMI患者应用可有效缩短ASTEMI患者入院至球囊扩张的各项时间。原因主要有:(1)时间导向流程对ASTEMI患者入院至PCI的各项流程加以梳理,参与救治的急诊医师、急诊护士、导管室医生及护士经该图可详尽了解“做什么”、“如何做”,提升了流程内的运行流畅度,流程间协作的密切度,这有助于缩短各项救治时间及D2B时间。(2)时间导向流程对各流程的时间控制加以明确,有助于减少救治环节,护士或医生对时间尺度把控不严,延误救治时间。
本研究显示,研究组总并发症发生率低于对照组;研究组救治成功率高于对照组,差异有统计学意义,(P<0.05)。说明时间导向流程可降低ASTEMI并发症,提升生存率。唐金玲[18]对122例ASTEMI患者行PCI术预后状况与D2B时间关联研究发现,D2B≥90 min治疗期间心源性死亡率高于D2B<90 min。刘光明[19]研究发现,D2B时间越短,患者治疗期间的死亡、心力衰竭、心律失常发生率越低。时间导向流程缩短了ASTEMI患者D2B救治时间,确保患者在抵达医院后,获得快速评估与诊断,并迅速给予阿司匹林+替格瑞洛+瑞舒伐他汀的双重抗血小板紧急用药方案,这对于降低患者并发症发生率有重要帮助;同时紧急处理及开通梗死病灶,有助于提升救治成功率。
综上,时间导向流程管理在ASTEMI患者院内救治应用,可缩短D2B时间,降低并发症发生率,提升救治成功率。

