管壁增厚型胆囊癌患者MRI影像学特征分析*
徐 燕,李啸天,刘 慧,陈渝晖
胆囊癌(carcinoma of gallbladder)为临床较少见的恶性肿瘤,发病率位列消化道肿瘤的第五位,占所有恶性肿瘤总数的1%左右,但位居肝外胆道系统肿瘤的首位[1]。胆囊癌起病隐匿,早期无明显的临床症状和体征,多因胆囊癌合并胆系结石、胆系炎症而就诊,绝大多数患者就诊时已处于进展期而失去最佳的手术时机,加之胆囊癌早期易发生周边脏器侵犯和邻近淋巴结转移,治疗预后较差。据报道,进展期胆囊癌患者5 a生存率不足5%[2,3],因此早期准确地诊断胆囊癌对患者预后的改善至为关键。目前,影像学检查技术仍是胆囊疾病患者主要的检查手段,其中磁共振成像(magnetic resonance imaging,MRI)因其具备较高的软组织分辨率和多方位成像的特点,且无需对比剂即可进行胰胆管成像等,成为重要的诊断和鉴别诊断胆囊癌及其侵犯转移征象的检查手段[4]。长期临床实践发现胆囊癌按影像学表现常被分为壁增厚型、肿块型和腔内型,其中壁增厚型占所有胆囊癌的13%~25%[5],但其与慢性胆囊炎易混淆,主要是因为慢性胆囊炎与壁增厚型胆囊癌患者的临床症状和体征较为相似且影像学表现存在部分重叠情况,两者的鉴别诊断仍是目前临床关注的焦点[6]。本研究总结了壁增厚型胆囊癌患者的MRI影像学特征,供临床诊断时参考。
1 资料与方法
1.1 一般资料 2019年1月~2020年12月我院收治的胆囊疾病患者60例,男性46例,女性14例;年龄为51~69岁,平均年龄为(61.1±6.5)岁。慢性胆囊炎的诊断符合2018年中华消化杂志编辑委员会和中华医学会消化病学分会肝胆疾病协作组修订的《中国慢性胆囊炎、胆囊结石内科诊疗共识意见》[7]的诊断标准,壁增厚型胆囊癌的诊断符合2019年中华医学会外科学分会胆道外科学组和中国医师协会外科医师分会胆道外科专业委员会修订的《胆囊癌诊断和治疗指南》[8]的断标准。排除标准:合并其他类型的恶性肿瘤、预计生存期<1个月。
1.2 检查方法 使用GE Singa HDx型3.0 T 超导 MRI成像仪和8通道相控表面线圈。上腹部扫描序列:采用屏气双回波扰相梯度回波序列(gradient echo sequence,GRE)行横轴位T1WI扫描检查,采用呼吸触发脂肪抑制快速恢复快速自旋回波序列(fast recovery of fast spin echo,FRFSE)行横轴位T2WI扫描检查,应用稳态静动平衡序列(fast imaging employing steady-state acquisition,FIESTA)行冠状位T2WI扫描检查,采用3D肝脏快速容积采集序列(liver acquisition with volume acceleration,LAVA)行增强扫描检查。应用对比剂为钆喷酸二甲基葡胺(Gd-DTPA)20 ml,用高压注射器经肘前静脉注射,速度为2 ml/s。在静脉注射对比剂后18~28 s、45~60s、90~120s 三个时间段采集图像信息。由 2 名经验丰富的放射科医师对MRI图像进行独立阅片。观察和测量胆囊大小(包括长度、宽度和厚度)、肝门区、胰头区等是否存在淋巴结肿大影(淋巴结长径大于10 mm);胆囊与邻近脏器(如肝脏、右上腹肠管等)交界面是否模糊;是否存在胆囊结石;有无胆系梗阻情况;胆囊壁是否出现僵硬;胆囊形态是否规则;胆囊黏膜线是否完整。
1.3 手术方法 对慢性胆囊炎患者,行胆囊切除术。对术中冰冻组织病理学检查提示为胆囊癌患者,依据肿瘤部位及进展程度决定手术类型:①胆囊癌位于胆囊底体,行胆囊床楔形挖除或4b段、5段解剖性肝切除;②胆囊癌位于胆囊颈部,依据术中浸润情况考虑行联合肝外胆管切除、尾状叶切除;③胆囊癌位于胆囊管,参照术中探查情况以明确是否联合胆总管切除。淋巴结清扫:沿肝十二指肠韧带骨骼化、清扫肝总动脉旁和(或)胰头后方淋巴结。对于术前全身状况良好且无手术禁忌、肿瘤无远处转移患者,行进一步根治性手术。术后,依据病理学类型及患者意愿给予氟尿嘧啶和(或)吉西他滨为基础的全身化疗。

2 结果
2.1 典型病例MRI表现 见图1。
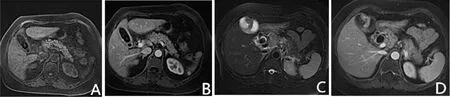
图1 慢性胆囊炎和管壁增厚型胆囊癌患者腹部MRI表现A:T1WI平扫显示胆囊壁弥漫性均匀增厚,与邻近的肝胆交界面清晰。术后组织病理学检查结果提示为慢性胆囊炎;B:MRI检查门脉期提示胆囊壁明显均匀强化;C:T1WI平扫显示胆囊形态失常,胆囊体部壁不均匀增厚,病理学检查证实为壁增厚型胆囊癌;D:MRI扫描门脉期显示胆囊壁延迟强化趋势,病理学检查证实为壁增厚型胆囊癌
2.2 临床资料和MRI影像学特征 壁增厚型胆囊癌患者胆囊宽度、胆囊壁厚度显著大于慢性胆囊炎患者,与邻近脏器界面模糊、胆系梗阻、胆囊壁僵硬、胆囊形态不规则、胆囊黏膜线不完整检出率显著高于慢性胆囊炎组(P<0.05),但胆囊长度和胆囊结石检出率与慢性胆囊炎组比较差异无统计学意义(P>0.05,表1)。
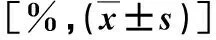
表1 两组临床和MRI特征比较
3 讨论
总体而言,目前临床对于胆囊癌的治疗效果并不乐观。近年来,尽管有关胆囊癌以转化医学为目标的研究取得了较大的进展[9,10],但据报道胆囊癌患者5 a预后生存率不足13%[11],与胆囊癌早期临床症状不典型且易与慢性胆囊炎混淆,导致胆囊癌的早期诊断仍面临较大的挑战。现代医学研究发现,原发性胆囊癌好发于胆囊体底部,常见分型有腔内型、肿块型和壁增厚型,其中由于前两者均具备肿块占位的影像学表现特征,与慢性胆囊炎的鉴别诊断难度不大,但厚壁型胆囊癌与慢性胆囊炎的影像学表现常存在交叉重叠情况,临床误诊漏诊率较高[12,13]。因此,本文重点探讨了厚壁型胆囊癌与慢性胆囊炎的MRI影像学特征差异及其MRI的诊断价值,对提高厚壁型胆囊癌的早期诊断准确率有积极的意义。
在实际临床工作中,影像学技术对壁厚型胆囊癌与慢性胆囊炎的鉴别诊断常会因多种原因而容易造成误诊,如壁厚型胆囊癌多合并胆囊结石,壁厚型胆囊癌患者的结石与胆囊炎的征象在很大概率上重合,会掩盖增厚强化的胆囊壁,并且有些壁厚型胆囊癌早期就出现了邻近脏器侵犯转移而胆囊病变并不明显。此外,呼吸运动对图像质量也可能造成影响而影响判断[14-16]。本研究结果显示壁增厚型胆囊癌与慢性胆囊炎在MRI影像学表现上存有明显的重叠情况,表现为两者在胆囊长度[(7.5±1.0)cm 对(7.1±0.9)cm]和胆囊结石检出率(42.9% 对28.2%)方面相当,这些特征易造成临床误诊,与目前研究显示,壁增厚型胆囊癌与慢性胆囊炎患者CT亦或超声特征也存在重叠情况[17],提示壁增厚型胆囊癌的早期鉴别诊断不容忽视。本研究结果还显示与慢性胆囊炎组相比较,壁增厚型胆囊癌组具有胆囊壁不均匀增厚、形态不规则、囊壁增厚、增厚胆囊壁稍长T1和T2信号影、增强扫描不均匀强化、胆囊窝脂肪间隙消失和与邻近脏器交界面模糊等典型影像学特征,其中胆周交界面模糊等特征提示侵犯和转移的恶性征象,为厚壁型胆囊癌与慢性胆囊炎的准确鉴别诊断提供参考,与相关学者的研究大体上一致[18]。另外,由于厚壁型胆囊癌组织侵犯胆囊壁的各层,易致固有层内丰富的毛细血管网被侵蚀和破坏[19],这也是本研究结果显示的壁增厚型胆囊癌患者胆囊黏膜线不完整检出率高达95.2%的原因,较慢性胆囊炎组(0.0%)显著升高,而这一MRI影像学特征或可作为厚壁型胆囊癌与慢性胆囊炎鉴别诊断的有效依据之一 。本研究以术后组织病理学检查结果为金标准,对MRI诊断壁厚型胆囊癌的价值进行了分析,结果显示MRI诊断较为准确。MRI检查对组织密度分辨率高,对软组织、纵隔、膈肌等十分敏感,且定位较准,具有显著的优势[20],为早期壁增厚型胆囊癌的早期有效诊治提供依据。
综上所述,本文初步总结了壁增厚型胆囊癌患者的MRI特征,其与慢性胆囊炎的鉴别诊断要点,其中壁增厚型胆囊癌的MRI恶性影像学征象有利于两者的鉴别诊断。MRI或可作为两者鉴别诊断的有效技术手段。鉴于本研究纳入的胆囊癌患者较少,患者年龄分布、基础疾病,尤其是是否合并肝胆疾病以及肿瘤临床和病理学分期都可能造成研究结果的偏倚。由于一些慢性肝胆疾病也可能造成胆囊的形态学改变,是否会影响影像学诊断,也值得探索。如何在临床做到既要早期诊断,又减少误诊,从而减少对患者的不适当诊治,是非常重要的,需要我们认真总结经验,从正反两方面研究影像学检查结果的判读意义,才能真正服务于临床,使患者获益。

