幼儿尿不湿依赖86例临床特征和治疗效果分析
李一冬,王一鹤,杨 静,吕 磊,李 琦,3,胡绘杰,李守林,孙雪蕊,文建国
(1.郑州大学第一附属医院河南省小儿尿动力国际联合实验室,河南郑州 450052;2.郑州大学第一附属医院接诊处,河南郑州450052;3.重庆医科大学儿童医院泌尿外科,重庆 400014;4.新乡医学院护理学院,河南新乡 453100;5.深圳儿童医院泌尿外科,深圳 518035)
尿不湿(disposable diaper,DD)指一次性纸尿裤、纸尿垫等婴幼儿用品。近年来,幼儿因为入托(幼儿园)仍无法摆脱DD依赖(disposable diaper dependence,DDD)并表现为停止使用DD后就哭闹、反抗、不能控制排尿和排便,由父母陪同来门诊就诊的病例越来越多[1-2]。现在对DD产生依赖并严重影响幼儿生活质量的现象是不是一种病症和是否需要治疗及如何治疗都是父母和临床医护人员关注的问题。本研究通过对86例门诊就诊的DDD幼儿进行了随机分组分别进行如厕训练(toilet training,TT)和6个月随访观察探讨这些幼儿的临床特征和治疗效果为临床提供参考。
1 资料与方法
1.1 临床资料门诊共收集符合DDD纳入标准的幼儿86例,年龄2~5岁,其中男53例,女33例。根据随机数字法分为治疗组和观察组。
1.2 DDD纳入标准DDD纳入标准为:①幼儿自出生即开始使用DD,2岁以后仍严重依赖DD;②如果不使用DD,幼儿则出现有哭闹、反抗和拒绝配合父母的指令,有不能控制大小便的情况发生(大、小便失禁现象);③恢复使用DD后幼儿恢复平静;④病史和体格检查未发现神经和泌尿系统等器质性病变。
1.3 治疗方法治疗组采用以TT(排尿排便训练)为主的治疗措施。TT具体步骤如下:家长示范,讲解如厕过程,然后把幼儿放在幼儿坐便器上或督促幼儿自主如厕进行排尿排便训练。每天训练2~5次,一般在睡觉醒来和餐后30~60 min内进行,每次10~20 min。本研究团队成员对其家长及照顾者进行如何进行TT的培训:包括门诊宣教、现场示范和后续遇到问题随时视频指导等。
1.4 排尿训练注意事项告知父母和幼儿,自主排尿排便需要充满信心,贵在坚持,不急于求成。父母要细心观察,采用以幼儿为中心的如厕训练方式,掌握幼儿大、小便规律,如睡觉醒来和餐后成功排尿排便的几率较高;注意排尿排便的特征,如愣神,即幼儿站在原地面部表情用力等常提示要发生排尿或排便。可为幼儿选择专属坐便器,养成幼儿自主排尿的习惯和乐趣。尽量减少大小便不能控制事件的发生提高孩子的信心。幼儿成功排尿和排便或能够独立上厕所时给予鼓励、表扬、拥抱,让其有成就感。
1.5 疗效判定参考遗尿治疗效果的标准对幼儿的TT治疗效果进行评估[3],治愈标准为日间能完全自主控制排尿及排便;部分治愈为日间不能控制排尿和排便的次数减少50%~99%;无效为日间不能控制排尿和排便的次数减少少于50%。治愈的幼儿日间基本可保持内裤干爽,能明确表达排尿和排便意愿,无父母协助可以顺利完成排尿排便过程[4]。
两组幼儿分别于治疗后3个月和6个月进行随访,分别记录随访前1周大小便未能控制的次数。

2 结 果
2.1 幼儿大小便失控情况总计纳入86例幼儿,治疗组有36例,观察组有50例;两组幼儿的月龄、性别组成差异无统计学意义(P>0.05)。幼儿中有小便不能控制30例,大便不能控制26例,大、小便均无法控制16例,14例伴有便秘情况。幼儿均于出生后开始使用DD,直到幼儿2~3岁入托时才决定停止使用。幼儿就诊前未进行过把尿和/或TT训练。两组幼儿大小便控制、便秘等症状构成比差异无统计学意义(P>0.05),组间具有可比性(表1)。
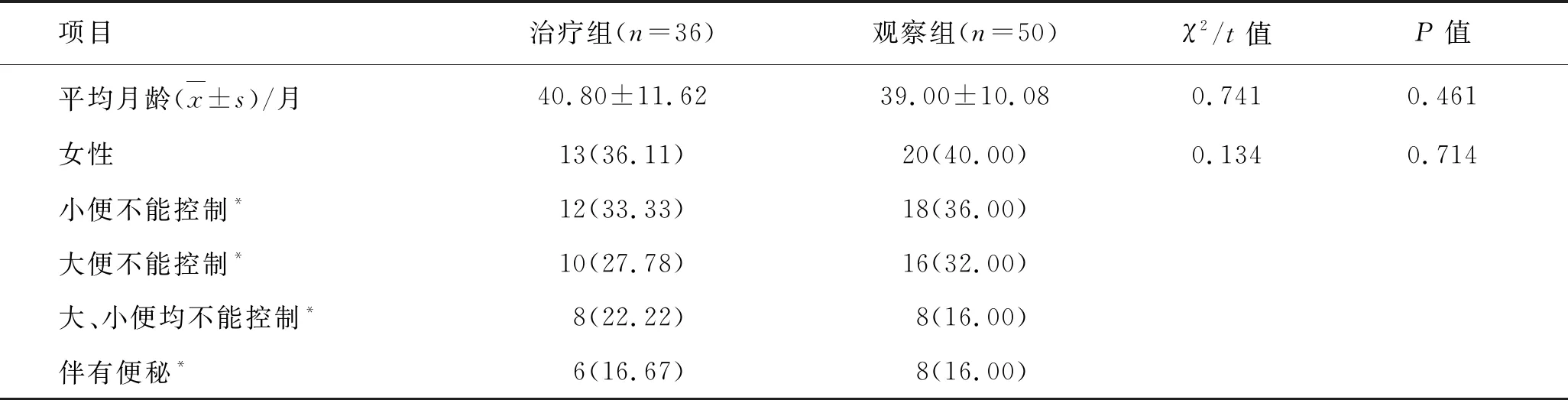
表1 两组幼儿基本情况 [例(%)]
2.2 治疗效果受试幼儿分别在3、6个月后门诊随访。第3个月时治疗组幼儿治愈率明显高于观察组[55.56%(20/36)vs.2.00%(1/50),χ2=32.527,P<0.001],治疗无效比例则明显低于观察组[16.66%(6/36)vs.80.00%(40/50),χ2=33.746,P<0.001];第6个月时,治疗组治愈率明显较观察组高[72.22%(26/36)vs.20.00%(10/50),χ2=23.454,P<0.001];治疗组治疗无效比例明显较观察组低[2.78%(1/36)vs.50.00%(25/50),χ2=22.128,P<0.001]。
3 讨 论
近年,随着尿不湿(DD)使用的普及[5-6],幼儿严重依赖DD的现象开始逐步受到关注[1-2]。本研究通过对DDD采用TT治疗取得了很好的效果,提示这些幼儿不能控制排尿排便是因为过度使用DD和缺乏如厕训练(TT)引起的一种排尿排便控制发育延迟现象。
DDD的临床表现符合综合征的定义,即在某种病理过程中,当出现一个症候时,同时会伴有另外几个症候,各种症状可看作是由一个基本原因所引起的本研究中观察的DDD临床症候群均与DD的过度使用有关,这些幼儿的临床表现能否称为DD依赖综合征(diaper dependent syndrome,DDS)有待进一步探讨。
国外的文献报道过类似的综合征[7-8],其中一个是拒绝厕所排便综合征(toilet refusal syndrome,TRS),由CHRISTOPHERSEN和EDWARDS[10]在1991年首次提出,指小儿常见的拒绝使用厕所而坚持要求使用DD排便持续1个月以上的异常情况。另一个是厕所恐惧症[8],指拒绝厕所排便和排尿。其中拒绝厕所综合症是指不去厕所大便,而厕所恐惧症是包括大、小便都恐惧去厕所,期间的研究有很多是有关其相伴症状,尝试分亚型以及他们伴随行为学上的特征[9]。TRS类似于本研究报道的DDD,但是前者多发生于学龄前甚至上学的年龄较大的幼儿。本研究观察的幼儿年龄小,以依赖DD为主要特征。本研究中幼儿发生DDD的原因可能是因为幼儿缺乏排尿和排便训练,2岁以后突然去掉DD很不适应,仍继续保留使用DD的排尿和排便习惯,临床表现为不能控制排尿和排便。本研究通过TT训练取得了显著的治疗效果,多数幼儿6个月症状完全消失,也证明了这一点。
不可否认DD的应用能让婴幼儿母亲有更多休息时间,但是DD过度使用对幼儿的身体发展却有一些副作用。FAHIMZAD等[10]发现DD使用会增加尿路感染的机会。作者团队调查发现DD的过度使用和把尿及TT延迟会增加患遗尿和尿失禁的风险[1-2,11-13]。但是,DD的过度应用引起DDD的现象文献未见报道。本研究发现所有DDD幼儿都有DD过度使用的病史,家长直到幼儿入托前才决定停止使用DD,在完全停止使用DD前也没有系统进行TT训练。这说明DDD的确与DD过度使用有关,和文献报道的DD过度使用能引起排尿排便异常有关一致[12-13]。
最近的研究显示,新生儿出生后与膀胱控制有关的神经通路已经存在,睡眠新生儿脑电图记录显示膀胱充盈可引起明显的大脑皮质放电增加[14-15]。这些观察结果挑战了传统认为新生儿靠简单的脊髓反射排空膀胱的概念,支持新生儿和婴幼儿排尿都有高级中枢参与。这为新生儿和婴幼儿期进行排尿训练提供了依据。中国的传统把尿训练是一种帮助幼儿建立排尿反射的过程。有研究表明把尿训练可减少残余尿[16],降低尿路感染的发生率[17]。如果长期使用DD,婴儿完全得不到这种条件反射的训练,但却建立了有尿就排的反射联系。
本研究发现,TT是DDD治疗的有效方法。中国儿童一般是2~3岁开始上幼儿园,如果大小便不能控制会增加幼儿园老师的照顾负担,也势必会遭到其他同学的嘲笑、孤立,甚至伤害到幼儿的自信心,时间长了会导致自卑和交流障碍等一系列问题。因此,幼儿要尽早进行排尿训练,促进幼儿尽早掌握如厕技能,避免DDD的发生,有利于幼儿身心健康发展。但是考虑到刚出生的新生儿身体尚未充分发育,颈软不宜控制身体姿势,此时进行把尿训练不切实际。XING等[12]研究证实婴儿在6~12月龄进行把尿训练有利于早期获得排尿排便控制。本研究中的病例治疗前均没有进行过系统的TT,诊断DDD后即开始进行TT,大多幼儿在半年内获得了有效治疗,提示TT是DDD幼儿治疗的有效方法。
DDD是近年DD过度应用后出现的现象,国内外尚未有研究报道,临床诊断和治疗经验缺乏,相关术语有待规范。如何定义婴幼儿的排尿排便控制异常也是有待解决的问题。本研究收集病例少,随访时间较短,后续研究需要更多病例与更长时间的随访。
总之,幼儿自出生即开始使用DD,2岁以后仍严重依赖DD,去掉DD后不能自主控制大小便,病史和体格检查未发现神经和泌尿系统等器质性病变,即可诊断为DDD。TT是治疗DD的有效方法。幼儿2岁之前开始进行TT可望避免2岁后DDD的发生。DDD能否作为一个综合征,如何规范其诊断和治疗方案有待进一步研究。

