全腔镜Ivor-Lewis术对食管癌根治术病人应激反应及胃肠功能的影响
杨晓光 苏鹏 陈海洋
食管癌是我国癌症死亡的主要疾病,年发病率正在增加[1-2]。McKeown术、Sweet术、Ivor Lewis术是常用的微创食管癌切除术,其中上腹部小切口辅助的胸腹腔镜Ivor-Lewis手术被临床广泛使用,其在治疗下食管或胃食管连接部肿瘤的效果已被临床认可[3-4]。有研究显示,全腔镜Ivor-Lewis手术在食管中下段癌根治术中的效果和安全性显著[5-6],但其效果是否优于上腹部小切口Ivor-Lewis手术仍不明确。本研究回顾性分析两种手术方式的效果及并发症。
对象与方法
一、对象
我院2017年1月~2019年4月收治的例食管中下段癌根治术病人86例。纳入标准:(1)病理检查确诊为食管中下段鳞状细胞癌;(2)临床病理资料及生化资料完整;(3)术前胸部、腹部及颈部CT检查提示肿瘤无外侵和转移,颈部及锁骨区无淋巴结转移;(4)均接受食管中下段癌根治术;(5)按AJCC食管癌TNM分期第八版标准,TNM分期均为Ⅰ~Ⅲ期;(6)术前未接受放化疗或免疫治疗;(7)年龄50~80岁;(8)无合并其他肺部疾病,如肺结核等。排除标准:胸部上段肿瘤、Ⅳ期食管癌者;上腹部手术史者;精神疾病者;合并内科疾病,如肺、脑、肝疾病;存在其他肿瘤疾病。86例病人根据手术方法分为全腔镜组(46例,行全腔镜Ivor-Lewis术)和腔镜联合切口组(40例,行腔镜联合上腹部小切口Ivor-Lewis手术)。两组基本资料比较差异无统计学意义(P>0.05),见表1。
二、方法
1.全腔镜组:(1)腹腔镜部分:采用五孔法。离断胃左动脉、脾胃韧带及胃结肠韧带;游离贲门、食管下段,夹闭胃右动脉主干;使用ECR60B或ECR60D钉仓制作管状胃(图1);空肠造口(图2),插入空肠营养管(深度约25 cm)。(2)胸腔镜部分:采用三孔法。游离胸段食管并清扫淋巴结,在瘤体上方约5 cm处正常食管上,使用7号丝线缝合荷包并收紧结扎荷包缝线(图3),错层剪去缝合处远端食管;切除肿瘤标本,置入管状吻合器将管状胃和食管侧吻合(图4),将管胃残端闭合并将加缝肌层。

图1 制作管状胃 图2 空肠造口 图3 加固缝合 图4 管状胃和食管侧吻合
2.腔镜联合切口组:胸部相关操作同全腔镜组。腹部操作与全腔镜组不同点如下:游离胃后在剑突下做5 cm左右的小切口,将食管下段切断,在直视下制作管状胃(图5),将管状胃放入腹腔后简单缝合上腹部小切口;胸腔内吻合完成后将小切口缝线拆开,手术医生手指扪及幽门判断鼻肠管插入位置(通过幽门至十二指肠水平段,深度约75 cm),不进行空肠造口,余操作同全腔镜组。

图5 在直视下制作管状胃
3.术后处理:两组术后处理相同。术后第1天开始肠内营养,第1天1 000 ml瑞素,每天1 500 ml瑞素;术后1~3天常规使用抗生素预防感染;术后第7天行上消化道造影观察吻合口情况、残胃排空情况。
4.观察指标:(1)住院费用、手术指标(包括手术时间、术中出血量、胸腔引流管留置时间、淋巴结清扫数目、术后住院时间、术后首次排气时间)。(2)并发症。(3)收集术前1天和术后3天病人的应激指标,包括血清丙二醛(MDA)、超氧化物歧化酶(SOD)。(4)收集术前1天和术后3天病人的胃肠功能指标(胃动素、胃泌素)资料。(5)手术1年后死亡、复发和转移情况。
三、统计学处理
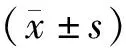
结果
1.两组手术指标及住院费用比较见表2。结果表明,全腔镜组术后住院时间及术后首次排气时间短于腔镜联合切口组,差异有统计学意义(P<0.05),两组住院费用、术中出血量、手术时间、淋巴结清扫数目比较差异无统计学意义(P>0.05)。

表2 两组手术情况及住院费用比较
2.两组手术并发症比较见表3。结果表明,全腔镜组并发症发生率与腔镜联合切口组比较,差异无统计学意义(P>0.05)。

表3 两组并发症发生情况对比(例)
3.应激指标和胃肠功能指标见表4。结果表明,治疗前两组MDA、SOD、胃动素、胃泌素比较差异无统计学意义(P>0.05)。手术后两组MDA较术前增高,差异有统计学意义(P<0.05)。SOD、胃动素、胃泌素较术前降低(P<0.05),全腔镜组MDA较腔镜联合切口组低(P<0.05),SOD、胃动素、胃泌素较腔镜联合切口组高(P<0.05)。
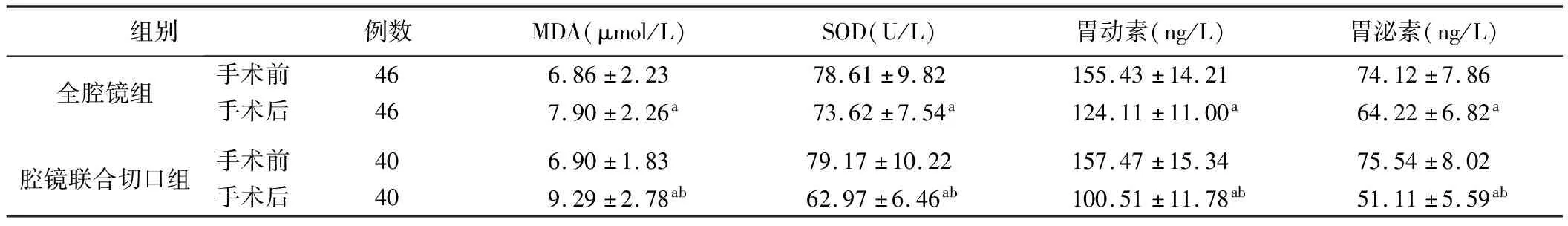
表4 两组治疗前后应激指标和胃肠功能指标比较
4.预后:1年后全腔镜组失访3例,腔镜联合切口组失访3例,两组复发率、转移率及死亡率比较差异均无统计学意义(P>0.05),见表5。

表5 两组预后对比(例)
讨论
腔镜技术的迅速发展使传统开胸手术被逐渐取代,微创食管切除术成为食管癌根治术的主流术式。目前食管癌微创切除术式较多,对于中下段食管癌,选取何种微创术式对病人获益更多仍需进一步研究。胸中下段的食管癌肿瘤无明显外侵,无颈部淋巴结转移,临床多采用Ivor-Lewis术治疗,胸腔镜联合腹腔镜Ivor-Lewis术的效果显著,在并发症、术后恢复、病死率、生存质量方面均优于传统开放手术[7-8]。本研究比较了两种胸腔镜联合腹腔镜Ivor-Lewis术的效果,证实两种手术方式的复发、转移及死亡率相当,提示两种术式的预后差别不大,但全腔镜Ivor-Lewis术在住院时间、术后胃肠功能恢复时间、住院费用、并发症及应激方面的效果均优于腔镜联合上腹部小切口Ivor-Lewis手术。
腔镜联合上腹部小切口Ivor-Lewis手术是国内早期开展的Ivor-Lewis术,优点为管状胃在体外制作,可直视下进行手术操作,虽操作容易但缺点显著:(1)由于胃提出过程需要在食管胃连接处切断,故该方法并不适合肿瘤靠近贲门的下段食管癌,此外食管胃连接处切断可导致消化液外流,导致术区污染。(2)此术式在腹部留下切口,增加术后疼痛,提高切口感染坏死风险。(3)在判断鼻肠管插入位置时,需要术者手指引导鼻肠管插入,对于肥胖、幽门粘连者操作困难,此外插入过程中可能导致组织损伤或鼻肠管位置不理想。(4)对于部分肥胖病人,5 cm左右的腹部切口不能得到理想操作空间和视野,需要扩大切口,增加组织损伤程度。全腔镜Ivor-Lewis术在胸腔镜和腹腔镜下进行,可获得更好视野[9-11]。
本研究证实,全腔镜组术后住院时间及术后首次排气时间短于腔镜联合切口组,并未增加住院费用、术中出血量、手术时间、淋巴结清扫数和并发症发生率。全腔镜组具有更短的住院时间及术后首次排气时间,提示全腔镜Ivor-Lewis术术后恢复更快。腔镜联合上腹部小切口Ivor-Lewis手术需要在腹部作5 cm切口,机体损伤大,且术后切口造成强烈疼痛,应激反应较大,此外,腹部切口容易发生感染、脂肪坏死,病原体更易进入体内,不利于术后恢复[12],而全腔镜Ivor-Lewis术切口小,损伤小,可避免切口过度牵拉、消化液外溢等发生,术后胃肠功能恢复更快。
氧化应激是机体受到有害刺激后产生高生物活性的含氧化物,引起机体抗氧化和氧化系统失衡的组织损伤过程,手术可造成机体组织损伤、出血,术中牵拉也可导致机体受到刺激,产生过量含氧化物。MDA是不饱和脂肪酸氧化分解的产物,被证实在氧化应激反应过程中增高,是反应氧化应激程度的有效指标。本研究选择MDA、SOD反应应激反应程度。本研究证实,手术后全腔镜组MDA较腔镜联合切口组显著降低,胃动素较腔镜联合切口组显著增高,提示全腔镜Ivor-Lewis术对机体应激的影响小于腔镜联合上腹部小切口Ivor-Lewis手术。胃泌素(促胃液素)和胃动素是反应胃肠功能的有效指标,两者均为重要的胃肠激素,前者由胃G细胞分泌,可促进胃肠道的分泌功能及胃窦、胃体收缩,增加胃肠道动力,后者由Mo细胞分泌,促进胃强力收缩和小肠分节运动,本研究中手术后全腔镜组胃泌素、胃动素较腔镜联合切口组高,提示全腔镜Ivor-Lewis术对胃肠道动力的影响小于腔镜联合上腹部小切口Ivor-Lewis手术。
全腔镜Ivor-Lewis术对胃肠功能及机体应激的影响更小,可能与以下原因有关[13-14]:全腹腔镜Ivor-Lewis术无腹部切开、缝合操作,无手指引导鼻肠管插入操作,故手术时间缩短,组织损伤降低;在制作管状胃时,无需食管胃连接处切断,无需过度牵拉组织可降低胃肠组织损伤;腹部操作完全在腔镜下完成,对腹腔干扰小;空肠造口对胃肠功能影响更小,且更能改善营养状况。
综上所述,全腔镜Ivor-Lewis术恢复快、对胃肠功能及应激反应影响小,近期效果显著。

