Charlson合并症指数对COPD患者住院时间、住院费用及院内死亡的影响
张 倩,李晶华,马天娇,张 莉,张瑞洁,李欣茹,邵玮娅,马京玉
吉林大学公共卫生学院,吉林长春,130021
慢性阻塞性肺疾病(Chronic Obstructive Pulmonary Disease, COPD)是一种常见的可预防、可控制的慢性疾病,以不完全可逆的气流受限为特征,同时伴有不同合并症[1]。据统计,全球COPD患者的死亡率呈上升趋势,与COPD有关的疾病经济负担也随着危险因素的持续暴露逐渐增加[2]。我国40岁以上居民COPD的患病率高达8.2%[3],合并症会增加COPD患者的急性发作频率及病死率,从而导致严重的疾病经济负担,对医保控费造成巨大压力[4]。Charlson合并症指数(Charlson Comorbidity Index,CCI)是基于患者所患疾病数目及严重程度对其合并症进行量化的合并症评分体系,临床上用来评估疾病预后、早期死亡率等[5-6]。国外有研究发现,CCI对卫生费用也有较强的预测能力[7],但目前国内将CCI应用到卫生费用的研究相对较少。本研究对吉林省某市2015-2017年COPD患者的住院病例进行分析,探讨CCI对住院时间、住院费用及院内死亡的影响,以期为促进CCI科学合理预测复杂疾病预后及卫生费用,医保精准付费和合理控费提供理论依据。
1 资料来源与方法
1.1 资料来源
资料来源于吉林省某市2015-2017年全部医院住院病案首页信息,以主要诊断为慢性阻塞性肺疾病(ICD-10编码为J44)的住院患者为研究对象,信息主要包括病案号、性别、年龄、婚姻状况等人口学特征;主要诊断、次要诊断、入院病房、住院次数、手术情况、转科情况、离院方式、住院天数、住院费用等患者住院特征。剔除主要变量缺失、重复记录、住院费用和住院天数为0等不符合逻辑的数据,最终纳入有效样本量13566例。
1.2 研究方法
本研究采用Charlson合并症指数(CCI),分析其对住院时间、费用及院内死亡的影响。CCI是一种应用比较广泛的合并症评分体系,Charlson合并症一共涉及17大类19种疾病,所涉及的具体疾病按照ICD-10疾病编码分别赋予1、2、3、6的权重,所有合并症的权值之和为每位患者的CCI总分[8-9],表示患者疾病的严重程度,用来评估患者的病情及预后负担。本次研究的COPD住院患者属于慢性肺部疾病类别,因此计算合并症指数时这一类别不计算。本研究以CCI值0-1分为低分组,≥2分为高分组[9-10]。
1.3 统计学方法
采用Excel 2010和SPSS 24.0对数据进行整理与分析。采用χ2检验和非参数检验分析COPD住院患者不同 CCI分组的人口学和疾病特征。采用多重线性回归分析CCI对住院天数和住院费用对数的影响,采用Poisson回归分析CCI对院内死亡的影响。以P<0.05为差异有统计学意义。
2 结果
2.1 COPD住院患者CCI评分权重、疾病编码及合并症分布情况
本研究采用的Charlson合并症指数评分权重、ICD-10编码见表1。13566例COPD住院患者中,排除COPD所在的慢性肺部疾病类别,患者合并充血性心力衰竭的人数最多,占45.17%,其次是脑血管疾病占11.81%,糖尿病(不伴合并症)占7.68%,轻度肝脏疾病占7.12%,心肌梗死占3.74%。
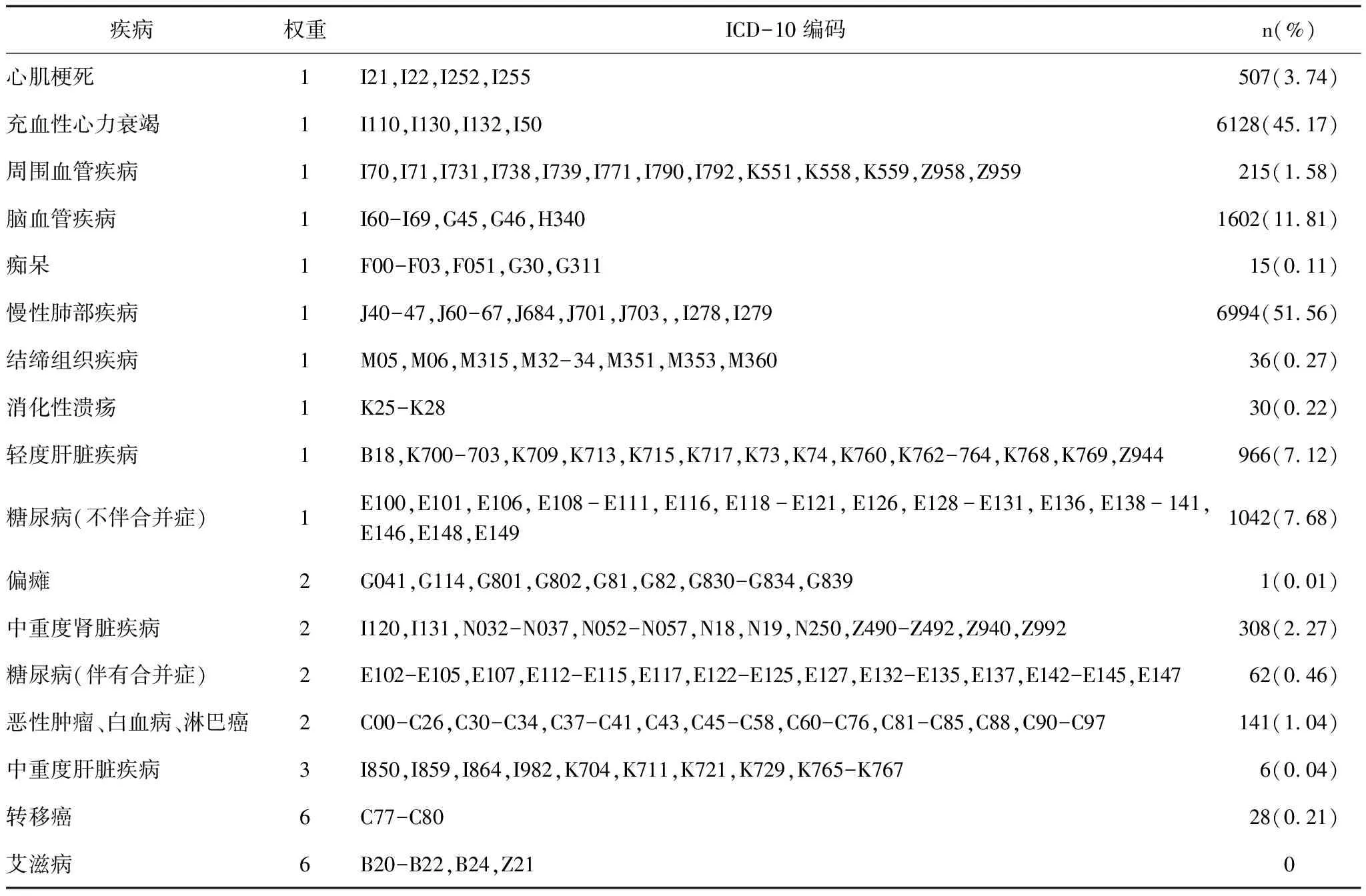
表1 Charlson合并症指数评分权重及其ICD-10编码
2.2.COPD住院患者不同CCI分组的人口学和疾病特征比较
本研究中,男性患者6867人(50.62%),女性患者6699人(49.38%);患者平均年龄为(69.81±13.43)岁,66-85岁的患者居多,占59.46%;已婚患者居多,占86.47%;汉族患者占98.97%。COPD住院患者中CCI值0-1分的患者占78.79%,≥2分的患者占21.21%。COPD患者住院天数为9.00(6.00,12.00)天,住院费用为 8090.57(5029.49,12775.58)元;COPD患者院内死亡率为1.40%,其中CCI为0-1分组的COPD住院患者院内死亡率为1.06%, CCI≥2分组的COPD住院患者院内死亡率为2.68%。分析结果显示,不同CCI分组的患者在婚姻状况、年龄、是否手术、是否转科、入院病房、是否首次住院方面存在显著差异。CCI≥2分组相比于CCI为0-1分组的COPD患者住院时间更长,住院费用更多,院内死亡率也更高。见表2。

表2 COPD住院患者不同CCI分组的人口学和疾病特征比较
2.3 CCI与住院时间、住院费用及院内死亡的关系
由于住院天数和住院费用呈偏态分布,对住院天数和住院费用进行对数转换。以住院天数的对数为因变量,CCI分组为自变量,经单因素筛选,以P<0.05为有统计学意义,性别、年龄、婚姻、民族、是否手术、是否转科、入院病房、是否首次住院为控制变量进行多重线性回归,结果表明,CCI高分是住院天数增加的显著影响因素,CCI≥2分组的住院天数比0-1分组更长,β=0.050;以住院费用的对数为因变量,CCI分组为自变量,经单因素筛选,以P<0.05为有统计学意义,民族对住院费用对数的影响无统计学意义,性别、年龄、婚姻、是否手术、是否转科、入院病房、是否首次住院为控制变量进行多重线性回归,结果表明,高CCI评分是住院费用增长的预测因子,CCI≥2分组的住院费用比0-1分组更高,β=0.044;以是否院内死亡为因变量,CCI分组为自变量,经单因素筛选,以P<0.05为有统计学意义,性别、民族对是否院内死亡的影响无统计学意义,年龄、婚姻、是否手术、是否转科、入院病房、是否首次住院为控制变量进行多因素Poisson回归,结果显示,CCI是院内死亡的重要影响因素,CCI≥2分组的COPD患者院内死亡率是0-1分组的1.672倍。见表3。
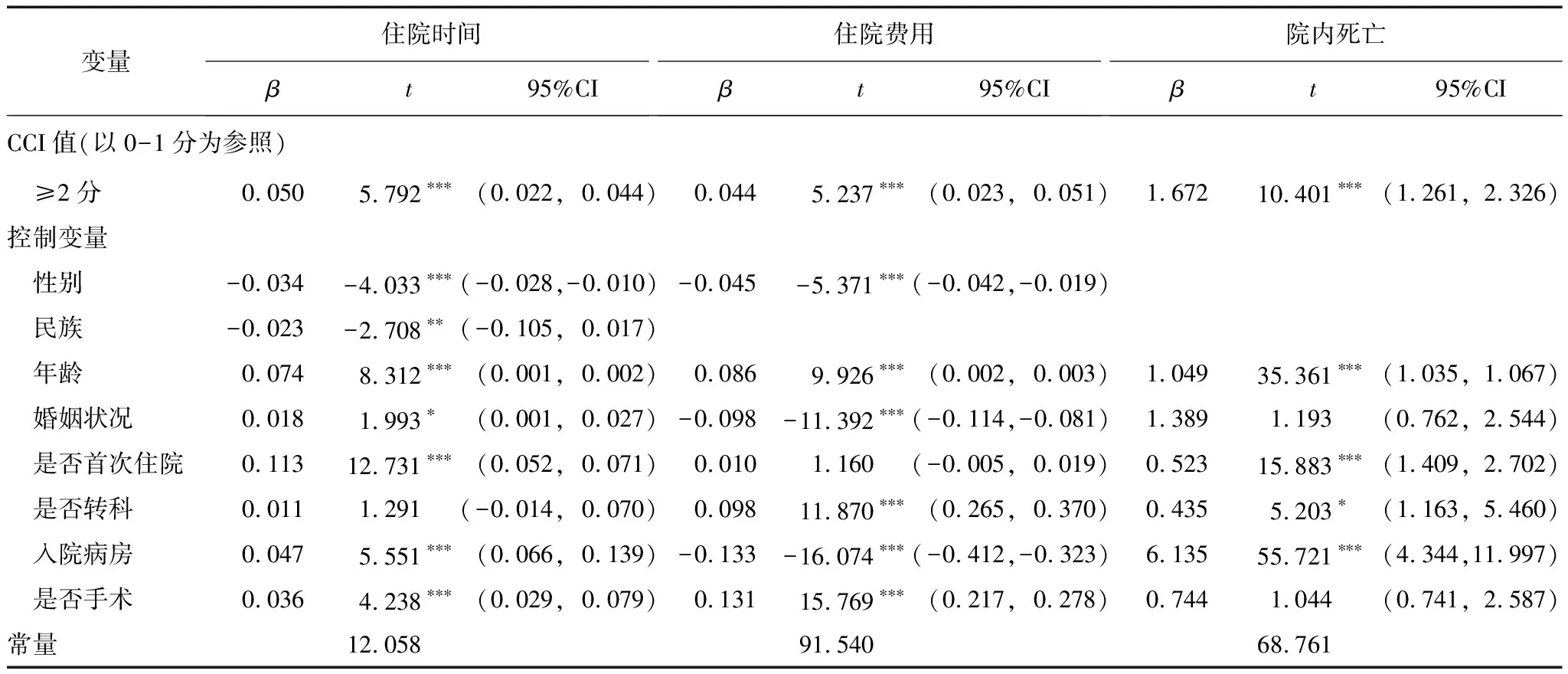
表3 CCI与COPD患者住院时间、住院费用及院内死亡的关系
3 讨论
3.1 不同特征COPD患者CCI评分存在差异
本研究的结果表明,COPD患者的CCI评分在婚姻状况、年龄、是否手术、是否转科、入院病房、住院次数方面存在显著差异,这与国外以往的研究相似[11]。国内有学者也指出,性别、年龄、吸烟、喝酒、疾病类型、临床表现等因素都会对CCI评分产生影响[12]。已婚患者较其他患者患有更复杂的合并症,可能由于本研究中其他患者平均年龄[(68.20±23.17)岁]相较于已婚患者平均年龄[(70.91±10.76)岁]偏低,患其它合并症的风险相对较低;老年患者相比年轻患者患合并症种类更多,病情更严重,住院以及死亡的风险更大;接受手术治疗、入院后转科、入院病房为ICU或抢救室,非首次入院的COPD患者CCI通常高于其他患者,提示具有这些特征的患者通常是CCI高值患者,病情通常较危急,属于高风险人群,这类患者通常会产生较长的住院时间、较多的住院费用,甚至较高的院内死亡率。因此,应加强对COPD的预防及早期干预,对COPD患者进行其他慢性病的筛查,对可能出现较差预后的患者给予更多监测和管理,为合并多种疾病的COPD患者制定综合的干预治疗方法,减轻合并症导致的COPD病情加重及所造成的疾病负担。
3.2 CCI是COPD患者住院时间和住院费用的预测因子
本研究的结果表明,CCI是COPD患者住院时间和住院费用的影响因素。CCI评分≥2分的COPD住院患者相比0-1分的患者住院时间延长,住院成本增加。国外有研究指出,CCI可以用来预测初级保健患者的慢性病费用,随着CCI的升高,费用逐渐增加[13]。彭浩等人指出,CCI评分与老年股骨转子间骨折住院时间及住院成本密切相关[14]。CCI评分高的患者,合并症数目多且患病情况更严重,可能需要更多的检查与诊疗,从而增加住院天数以及床位费、检查费、护理费等相关费用,导致住院总费用增长,加重患者的疾病负担。2017年一项欧洲的队列研究指出,COPD患者的合并症严重增加了患者的疾病经济负担,合并症产生的医疗成本大约是COPD本身的2倍[15]。因此,为了降低住院总费用,减少医疗资源浪费,根据COPD患者合并症的严重程度有针对性地进行医疗干预是必要的。
3.3 CCI与COPD住院患者院内死亡存在相关性
本研究的结果指出,CCI评分与COPD住院患者的院内死亡密切相关。CCI评分≥2分的COPD患者的院内死亡率显著高于0-1分的COPD患者。程兆辉等在对心肌梗死患者院内死亡影响因素的研究中指出,高 CCI 评分是心肌梗死患者院内死亡的主要危险因素[16]。Frenkel等在对急性老年住院患者死亡率的研究中表明,CCI是预测急性入院的老年患者死亡率的重要指标[17]。CCI评分高的患者病情更为严重复杂,增加了COPD患者急性发作的频率和严重程度,对患者的预后产生重要影响;另一方面,CCI高分组的高龄患者比例较低分组更多,年龄较大的患者在身体机能、恢复能力、认知能力等方面相对于较年轻的患者更差,且容易出现诊断不足、未能及时治疗导致病情加重等现象,从而导致死亡等不良临床结果的几率更高。有研究显示,超过一半的COPD患者的死亡是由于其他合并症造成的,合并症和COPD患者疾病的严重程度密切相关[18]。因此应重点关注高CCI评分的患者,提高对高危个体的护理质量,优化医疗资源分配,降低COPD患者院内死亡率。
4 建议
4.1 完善合并症量化评分制度,促进精细化医保付费和控费
合并症在COPD患者中十分常见,而不同合并症及合并症的数量对COPD患者造成的影响不同,采用CCI等工具对合并症进行评分量化有利于促进医保支付制度改革,推进DRG的有效实施,促进精细化医保付费和控费。应完善合并症量化评分制度,系统地识别COPD患者的合并症及严重程度,合理确定高危人群,从而尽早预防。根据COPD患者合并症的严重程度,有针对性地对住院费用进行干预,确定高额住院费用产生的重点人群以及高风险人群,合理配置医疗卫生资源,有效缓解COPD患者的经济压力,减少卫生保健支出,为医保支付制度的改革提供理论依据。
4.2 加强各临床科室的相互协作,给予COPD患者综合的多学科诊疗措施
应加强各临床科室的相互协作与沟通,积极对COPD患者进行其他慢性病的筛查,及时发现潜在合并症,从而进行有针对性的预防和治疗。研究发现,和COPD具有相似症状的合并症在临床上很容易被忽视,例如同样存在呼吸困难的心力衰竭等[19]。对有合并症的COPD患者应进行全面的管理和干预,应全面评价各类合并症对COPD患者本身的影响,针对不同类型的患者分别制定综合的多学科诊疗措施,减轻合并症导致的COPD患者急性加重,减少住院次数和住院天数,有效改善COPD患者的预后。
4.3 加强基层医疗卫生机构对COPD患者的慢性病管理,健全COPD分级防治网络
加强基层医疗卫生机构对COPD患者的管理,建立完善的慢性阻塞性肺疾病居民健康档案;提高基层医务人员的医疗技术水平和健康教育意识,加强COPD及其合并症知识的宣传,提高居民对COPD的知晓率,同时加强对COPD各类合并症的筛查和随访,早期认识和明确COPD患者的合并症,有效延缓COPD疾病进程。形成基层医疗卫生机构与上级医院的有效协作,从而促进分级诊疗和双向转诊制度的有效实施,使COPD患者获得可及性更高以及可负担的医疗服务,减轻COPD患者的疾病负担,提高医疗服务效率及服务质量。

