经腹部超声与经阴道超声在异位妊娠诊断中的价值
戴彩霞
武汉市新洲区中医医院超声科,湖北武汉 430400
异位妊娠(ectopie pregnancy,EP)属于常见妇科急腹症,以输卵管妊娠最为常见,一旦破裂流产,将会对患者生命安全构成威胁[1]。近些年来,我国EP发病率逐年升高,此病已成为引起孕产妇死亡的主要原因之一,而首次诊断对此病的后续诊疗意义重大。故如何提高EP首次诊断率是值得临床学者思考的问题。超声检查是目前诊断EP最简单的方法,包括经腹部超声和经阴道超声两种,前者能将盆腹腔结构清晰地显示出,而后者具有较高的分辨率,能将细微结构变化显示出[2]。临床研究发现,经腹部及经阴道超声结合诊断EP能取长补短,减少漏误诊,提高疾病的诊断效能[3]。为进一步提高EP的诊断准确率,现将新洲区中医院超声科2019年1月至 2020年10月拟诊为EP的100例患者纳为研究样本,探究经腹部超声、经阴道超声的诊断价值,现报道如下。
1 资料与方法
1.1 一般资料
选择2019年1月至2020年10月新洲区中医院超声科100例拟诊为EP的患者。入组标准:停经>30 d、HCG呈阳性、存在阴道流血、下腹部疼痛不适症状者;患者对研究知情,自愿签署同意书。排除标准:急性输卵管炎、宫内孕流产者;有肾脏系统、心脏病等疾病者;有精神障碍无法配合者。手术病理结果:77例输卵管妊娠,11例卵巢妊娠,5例宫角妊娠,1例宫颈妊娠,6例卵巢囊肿破裂。100例患者中,年龄20~42岁,平均(28.46±4.63)岁;其中54例初产妇,46例经产妇;体重44~71 kg,平均(61.24±7.30) kg。本研究经医院医学伦理委员会批准。
1.2 方法
患者均接受经腹部及经阴道超声检查,选择VolusonE8型彩色多普勒超声诊断仪(广州华腾电子有限公司),诊断内容如下。(1)经腹部超声。检查前1~2 h,告知患者饮用800~1000 ml温水,待其膀胱充盈后,再开展检查操作;检查时保持仰卧位,设定探头频率为3.5 MHz,于盆腔部位放置,探查不同方向,对患者子宫大小、形态、双附件、盆腔情况等进行观察,并对宫内妊娠囊、内部回声、双附件区包块和液性暗区进行探查。(2)经阴道超声。检查前告知患者排空膀胱,检查时保持截石位,将探头频率设置为7.5 MHz,对探头进行常规消毒,并涂抹耦合剂,采用无菌避孕套包裹,再经阴道后穹窿置入,行横向、纵向和多方位扫描,对子宫大小、盆腔、子宫内膜厚度、双附件及子宫内部孕囊等情况进行探查。EP诊断标准[4]:①子宫内无妊娠囊,宫外存在妊娠囊回声,且无回声层为强回声层环绕;②宫外存在完整妊娠囊,内部能见原始心管搏动与胚芽;③单侧附件存在不规则回声包块,或表现为实质不均回声的圆形暗区。
1.3 观察指标
①将手术病理作为金标准,比较EP不同检查方式的诊断结果和诊断效能:主要有灵敏性、特异度、阳性预测值、阴性预测值和准确率;②将手术病理结果作为金标准,比较单独与联合超声诊断的符合率:主要有输卵管妊娠、卵巢妊娠、宫角妊娠和宫颈妊娠。③比较单独与联合超声诊断EP图像表现的符合率:主要有附件区包块、胚芽、宫内假孕囊、卵黄囊和胎心搏动。
1.4 统计学方法
应用SPSS 20.0统计学软件进行数据分析,计量资料用()表示,组间比较采用t检验;计数资料用[n(%)]表示,组间比较采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 EP不同检查方式的诊断结果和效能分析
经阴道超声诊断灵敏性高于经腹部超声,差异有统计学意义(P<0.05);联合诊断准确率及灵敏性高于单纯经腹部、经阴道超声,且阴性预测值高于经腹部超声,差异有统计学意义(P<0.05)。见表 1~2。

表1 EP单独与联合超声诊断结果比较
2.2 不同类型EP采用不同检查的诊断符合率分析
联合超声诊断EP的总符合率高于单纯经腹部超声和经阴道超声,差异有统计学意义(P<0.05)。见表3。
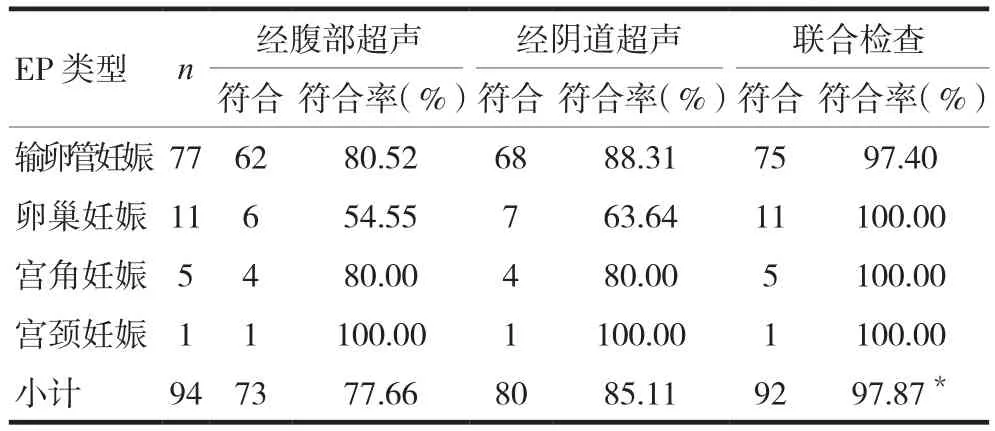
表3 不同类型EP经不同检查方法诊断的符合率比较

表2 EP单独与联合检查诊断效能比较[%(n/N)]
2.3 不同诊断方法图像表现诊断符合率分析
经阴道超声与联合检查对附件区包块、胚芽、卵黄囊、胎心搏动诊断的符合率高于经腹部超声,且联合检查对附件区包块的诊断符合率高于经阴道超声,对宫内假孕囊的诊断符合率高于经腹部超声,差异有统计学意义(P<0.05)。见表4。
3 讨论
EP是造成孕产妇死亡的主因,临床按照胚胎着床位置不同,通常可将其分成腹腔妊娠、卵巢妊娠和输卵管妊娠等[5]。有学者[6]研究认为,EP的高危因素有慢性盆腔炎病史、不孕史、流产史和既往异位妊娠病史等,并且盆腔粘连、妊娠次数、宫内节育器放置史等与EP的发生有一定关系。EP患者早期常合并不同程度腹痛、不规则阴道出血等症状,但多数患者并未重视,故就诊时病情较为危急[7]。由此可知,快速、准确对EP进行鉴别诊断具有重要意义。腹腔镜是诊断EP的金标准,但这种诊断方式存在创伤,患者依从性低,并且对部分非宫外妊娠患者来说,会提高妊娠风险[8]。
目前临床常采用超声诊断妇科疾病,其在EP诊断中具有重要作用。经腹部超声是诊断EP的手段之一,这种诊断方法探及范围广,探头灵活性佳,活动范围大,能将腹腔情况全面展示出[9],还能将疾病图像全貌清晰显示出,但经腹部超声诊断时也容易受到多种因素的影响。吴冬等[10]研究表明,经腹部超声诊断EP的准确率为77%~93%,通过这种诊断方法能迅速发现腹腔内积液,但诊断时部分患者受肠道内大量气体、膀胱充盈不足、分辨率差、肥胖和探头频率低等因素的影响,容易出现漏误诊现象,从而延误最佳治疗时间,对患者尽早治疗十分不利。随着医疗技术的逐渐提高,超声技术得到良好发展,经阴道超声逐渐被应用在妇科疾病诊断中,这种诊断技术能通过在阴道穹窿部位放置高频探头,避免外界因素的影响,在子宫内膜、附件包块和宫腔等检查中,准确率更高,>90%的患者能确诊,还可发现微小病灶,为临床医师制定治疗方案提供重要信息[11]。和经腹部超声比较,经阴道超声能提前一周确诊妊娠,这意味着能够更早地处理EP,进一步保障患者的生命安全[12]。本研究结果显示,经阴道超声诊断准确率高于经腹部超声,而联合诊断高于经阴道超声(P<0.05);特异度比较,差异无统计学意义(P>0.05),推测原因可能是研究真阴性样本过少,从而造成两组特异度结果接近,也表明在诊断EP时,经阴道超声的优势高于经腹部超声,且超声联合诊断的优势高于单一诊断。另外,研究显示联合诊断EP的准确率、灵敏性均>90%,且各类型EP诊断中,联合诊断的符合率也高于单独采用经腹部或经阴道超声诊断,提示EP经腹、阴超声联合诊断的效能最佳,能使临床诊断准确率大大提高。分析原因可能是:尽管经阴道超声不受腹腔内结构等因素的干扰,但受高频探头穿透力的限制,若远场显示不清,将无法将位置较高的肿块完全显示出[13];腹腔镜扫查范围大,能使经阴道超声诊断的缺陷得到弥补[14],故联合采用经腹部及经阴道超声诊断EP能由不同路径超声图像内更好地对盆腔各个结构进行观察,从而鉴别宫内真假孕囊、检出附件区包块,有效降低误漏诊率[15]。麦嘉雯等[16]研究中对48例EP患者分别采用经腹部超声诊断、经阴道超声诊断和经腹部联合经阴道超声诊断,结果显示诊断准确率依次为81.25%、91.67%和97.92%,与本研究结果对比一致性好。
综上所述,EP经阴道超声诊断的灵敏性高于经腹部超声,而联合检查诊断效能更高,值得临床运用推广。

