序贯康复护理在腹部带蒂皮瓣修复手部软组织缺损中的应用
朱琳怡,傅育红,毛雷音,徐颢庭,高丽婷
(无锡市第九人民医院,江苏 无锡214062)
腹部带蒂皮瓣修复具有皮瓣成活率高、供区隐蔽、手术操作简易且皮瓣切取面积大等优点,已经成为临床修复手部软组织缺损常用的治疗方式[1]。其治疗分为3期:Ⅰ期创面清创、Ⅱ期腹部带蒂皮瓣修复、Ⅲ期腹部带蒂皮瓣断蒂。其中,Ⅱ期术后约需3周左右再行Ⅲ期断蒂术,其间带蒂的髂腹股沟皮瓣将手与腹部连为一体,患者需将患肢持续固定于腹部,长时间处于限制体位,很多患者往往无法适应该体位而导致皮瓣蒂部扭曲、折叠、撕脱等影响皮瓣成活。此外,长时间的单一体位也容易使患者出现关节和肌肉疼痛,导致其生活自理能力下降,甚至断蒂后出现关节僵硬和功能障碍等并发症,严重影响患者生活质量[2-3]。因此,皮瓣修复的康复护理十分重要,如何提高健康教育效果、指导患者正确固定蒂部、提高皮瓣成活率、预防术后并发症、提高患者生活质量均是临床护理面临的重大挑战。本研究将序贯康复护理应用于腹部带蒂皮瓣修复手部软组织缺损患者,取得了良好效果,现报道如下。
1 对象与方法
1.1对象采用方便抽样法,选取2019年1—12月于无锡市第九人民医院手外科行腹部带蒂皮瓣修复治疗的手部软组织缺损患者71例为研究对象。纳入标准:①手指、手掌、手腕、手背侧大面积皮肤软组织缺损,符合腹部带蒂皮瓣手术适应证;②年龄18~60岁;③患者知情同意,病历资料完整,且自愿参与本研究;④麻醉方式、手术方式及手术医师均相同,且术中使用相同材料。排除标准:①有肩、肘关节疾患或功能障碍者;②有认知障碍或有精神疾病病史者;③有严重心肺疾病、贫血或糖尿病等影响伤口愈合的因素者;④生活不能自理或自理能力较差者。根据患者入院时间先后顺序将其分为对照组和观察组,其中2019年1—6月入院的35例患者为对照组,2019年7—12月入院的36例患者为观察组。对照组患者中,男23例(65.71%)、女12例(34.29%);平均年龄(41.40±11.26)岁;文化程度:小学3例(8.57%)、初中17例(48.57%)、高中13例(37.14%)、大学2例(5.71%);损伤部位:单指皮肤缺损6例(17.14%)、多指皮肤缺损11例(31.43%)、合并手掌及手背皮肤缺损12例(34.29%)、腕掌部皮肤缺损6例(17.14%);损伤类型:机器碾压伤9例(25.71%)、挤压伤7例(20.00%)、脱套伤13例(37.14%)、绞伤6例(17.14%)。观察组患者中,男25例(69.44%)、女11例(30.56%);平均年龄(44.89±10.17)岁;文化程度:小学4例(11.11%)、初 中19例(52.78%)、高 中10例(27.78%)、大学3例(8.33%);损伤部位:单指皮肤缺损5例(13.89%)、多指皮肤缺损13例(36.11%)、合并手掌及手背皮肤缺损14例(38.89%)、腕掌部皮肤缺损4例(11.11%);损伤类型:机器碾压伤11例(30.55%)、挤压伤5例(13.89%)、脱套伤10例(27.78%)、绞伤10例(27.78%)。两组患者一般资料比较,差异无统计学意义(P>0.05),具有可比性。
1.2方法
1.2.1干预方法两组患者均行腹部带蒂皮瓣修复治疗。治疗过程分3期进行,Ⅰ期:创面清创术;Ⅱ期:在臂丛+硬膜外麻醉下行“腹部带蒂皮瓣修复术”;Ⅲ期:Ⅱ期手术皮瓣成活后,在臂丛+基础麻醉下行“腹部带蒂皮瓣断蒂术”。对照组给予常规康复护理,具体内容如下。Ⅰ期清创术后嘱患者抬高患肢,观察伤口敷料渗血情况,定期换药。Ⅱ期带蒂皮瓣修复术后,嘱患者平卧,膝关节屈曲,膝下及肘关节下各垫一软枕,患肢抬高,使皮瓣蒂部处于放松状态;采用多头腹带将患肢持续固定于腹部,松紧适宜、露出健指,并指导患者合理使用腹带[4],如发现皮瓣蒂部扭曲、折叠、受压则立即通知医师处理;采取按摩和热敷肩、肘关节等方式缓解局部不适,指导患者自主活动各关节。Ⅲ期断蒂术后指导患者进行患肢各关节活动训练、手部精细训练和日常生活活动能力训练[5-7]。观察组给予序贯康复护理,即根据治疗过程将康复方案进行序贯划分而进行连续的康复护理指导。研究组建了由2名手外科医师、3名手外科护士和1名康复治疗师构成的康复团队,组员在查阅文献[8]的基础上结合临床工作经验讨论制订序贯康复护理方案,具体内容如下。
1.2.1.1Ⅰ期清创术后适应性康复训练行创面清创后,根据患者创面情况,在皮瓣修复术前3 d根据患者创面缺损范围和手术方案进行适应性康复训练。①模拟术后强迫体位,使用腹带或宽绷带固定患肢与躯干,使用2个软枕垫于膝下及肘下,嘱患者卧床屈膝、屈髋并抬高肘部,每天3次,每次1 h;②在强迫体位下行适应性康复训练,如床上抬臀、翻身,以及洗漱、穿衣、进食、如厕、上下床等日常生活活动。
1.2.1.2Ⅱ期腹部带蒂皮瓣修复术后渐进性康复训练腹部带蒂皮瓣修复术后第1天,即鼓励患者开始行卧位患肢肌肉练习和关节功能锻炼。①肌肉练习。主要为患肢带肌、臂肌、前臂肌的等长收缩练习,以静力性收缩为主。每收缩和放松10 s为1次有效锻炼,10次/组,每天10组。②关节功能训练。主要为肩、肘、腕和指关节活动训练。肩关节:固定患肢掌骨近端,用健侧手托于患肢肘关节下方,做患侧肩胛骨的上抬下沉、内收外展、上下回旋和前倾后仰。肘关节:固定患肢掌骨近端,利用躯干的前屈和后伸行患侧肘关节屈伸运动,并在不影响皮瓣的情况下做前臂的旋前和旋后练习。腕关节:固定患肢掌骨近端,用健侧手托于患肢肘关节下方,行患肢腕关节屈、伸、尺偏和桡偏运动。指关节:被动活动未受限制的患侧手指各关节。其中肩、肘和腕关节运动每10次为1组,每天各10组。指关节运动每次持续5 s,每5次为1组,每天2组。运动过程中使用自制腹部带蒂皮瓣修复术后固定辅助恢复支具代替传统腹带固定患肢,以帮助患者进行康复运动。该支具包括手臂和手腕2个固定护套,护套内通过魔术贴粘贴有海绵内衬,方便清洁更换;护套使用螺母固定,下方设有固定爪,固定爪抓在螺杆顶部的球头上,球头可实现360°旋转,可根据患者皮瓣形状、位置和大小调整支具角度和方向,确保皮瓣蒂部始终处于拉伸放松状态(扫描文末二维码可了解“腹部带蒂皮瓣修复术后固定辅助恢复支具”的更多图文信息)。从术后第3天开始,嘱患者取半坐卧位,继续行患肢肌肉练习和肩、肘、腕及指关节活动训练,并逐步过渡到下床活动。①耸肩及肩部前后旋转运动。②患侧肩关节下沉,脊柱向患侧侧弯,最大限度屈曲肘关节;患侧耸肩,脊柱向健侧侧弯,最大限度伸展肘关节。③健侧手固定患肢掌骨近端,行患侧腕关节屈、伸、尺偏和桡偏运动。以上运动每20次为1组,每天各10组。④被动活动未受限制的指关节到正常范围,每次持续5 s,每组5次,每日3组。运动过程中使用自制医用手部护托固定带固定患肢,以减少运动时因自身重力产生的下坠感,从而更加安全、舒适地固定和保护患肢,让患者更安心地开展康复运动。固定带采用交叉双肩带加腰背环形固定带设计,肩带设有肩带垫和颈部软垫,可减轻悬挂时对肩背的压力,且可使悬挂固定更加稳定;环形固定带用于固定患肢上臂与腹部,可防止患肢移动及皮瓣蒂部撕脱(扫描文末二维码可了解“医用手部护托固定带”的更多图文信息)。
1.2.1.3Ⅲ期断蒂术后系统性康复训练腹部带蒂皮瓣断蒂术后,行患侧肩、肘、腕及指关节活动训练,持续2周。①肩关节:做钟摆及前屈上举运动,钟摆运动每天顺时针和逆时针各20圈;上举运动每次2 min,每组10次,每天2组。②肘关节:前臂屈伸和旋转运动,每日3次,每次10~15 min。③腕关节:屈、伸、尺偏、桡偏和旋转运动,每日3次,每次10~15 min。④指关节:拇内收、外展、旋转以及握拳、对指和对掌运动,每日3次,每次10~15 min。患者出院当天发放康复指导手册及个性化运动处方单,嘱咐患者坚持训练,责任护士每周进行电话回访,指导并督促患者运动。
1.2.2观察指标及评估工具①皮瓣恢复情况:责任护士于患者腹部带蒂皮瓣修复术后1周内每2 h评估皮瓣情况,记录并统计皮瓣受压、扭转、折叠和血运异常等情况。②患肢疼痛:责任护士分别于患者腹部带蒂皮瓣断蒂术后第7天及出院时采用视觉模拟评分法(Visual Analogue Scale,VAS)[9]进行疼痛评估。③肩、肘关节活动:康复治疗师于患者腹部带蒂皮瓣断蒂术后48 h测量患者肩、肘关节主动活动范围。④日常生活活动能力:责任护士于患者腹部带蒂皮瓣断蒂术后12 h采用日常生活活动能力(Activity of Daily Living,ADL)评分[10]对其穿衣、洗漱、进食和如厕能力进行评价,其中洗漱评分为0~5分,其余3项评分均为0~10分。⑤舒适度:责任护士于患者出院时采用舒适度状态量表进行评估,该量表共28个条目,包含生理、心理、社会文化和环境4个维度[11]。量表采用Likert 4级评分法,总分28~112分,总分得分越高表示被测试者舒适度评价越高。
1.2.3统计学方法采用SPSS 21.0软件进行统计分析。计量资料采用均数±标准差描述,组间比较采用t检验;计数资料采用频数、构成比描述,组间比较采用χ2检验;以P<0.05视为差异有统计学意义。
2 结果
2.1两组患者皮瓣恢复及患肢疼痛情况比较腹部带蒂皮瓣修复术后1周内,观察组患者皮瓣受压、扭转、折叠等发生次数低于对照组;腹部带蒂皮瓣断蒂术后第7天及出院时观察组患者VAS疼痛评分低于对照组,组间比较差异均有统计学意义(P<0.001),见表1。
表1 两组患者皮瓣恢复及患肢疼痛情况比较 (±s)

表1 两组患者皮瓣恢复及患肢疼痛情况比较 (±s)
组别观察组对照组t值P值例数36 35皮瓣异常情况(次)受压7.77±2.43 24.83±5.87 17.630<0.001扭转4.60±1.63 14.97±4.41 11.859<0.001折叠6.80±2.26 27.97±9.54 11.890<0.001血运异常1.43±0.93 3.46±3.20 3.452<0.001患肢疼痛(分)断蒂术后第7天1.74±0.82 3.11±0.90 6.203<0.001出院时1.46±0.85 2.86±0.70 8.759<0.001
2.2两组患者肩、肘关节活动情况比较腹部带蒂皮瓣断蒂术后48 h,观察组患者肩关节和肘关节的主动活动范围均大于对照组,组间比较差异有统计学意义(P<0.001),见表2。
表2 两组患者肩、肘关节主动活动范围比较 (°,±s)

表2 两组患者肩、肘关节主动活动范围比较 (°,±s)
组别观察组对照组t值P值例数36 35肩关节前屈166.20±9.23 115.86±14.22−18.915<0.001后伸48.86±6.16 36.03±1.62 11.244<0.001内收117.43±9.13 95.06±6.86 18.209<0.001外展159.14±13.80 101.20±6.53−18.855<0.001肘关节屈曲134.26±5.69 109.49±7.61 18.515<0.001旋前82.31±5.82 56.06±13.68 13.574<0.001旋后89.17±0.92 82.86±4.21−9.057<0.001
2.3两组患者日常生活活动能力恢复情况比较腹部带蒂皮瓣断蒂术后12 h,观察组患者穿衣、洗漱、进食及如厕等日常生活活动能力评分优于对照组,组间比较差异均有统计学意义(P<0.05),见表3。
表3 两组患者日常生活活动能力恢复情况比较(分,±s)
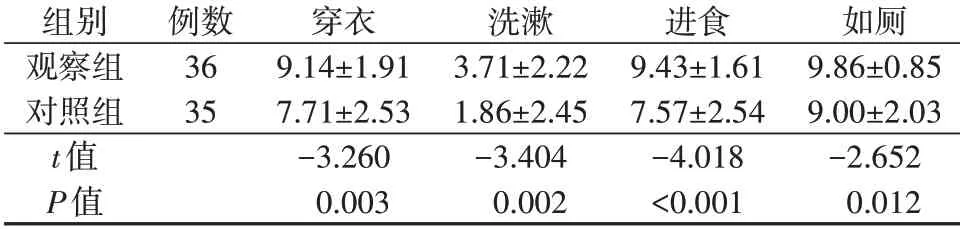
表3 两组患者日常生活活动能力恢复情况比较(分,±s)
组别观察组对照组t值P值例数36 35穿衣9.14±1.91 7.71±2.53−3.260 0.003洗漱3.71±2.22 1.86±2.45−3.404 0.002进食9.43±1.61 7.57±2.54−4.018<0.001如厕9.86±0.85 9.00±2.03−2.652 0.012
2.4两组患者舒适度评价比较出院时,观察组患者舒适度评分为(102.71±7.86)分,对照组为(70.83±17.22)分,观察组明显高于对照组,组间比较差异有统计学意义(t=−12.327,P<0.001)。
3 讨论
3.1腹部带蒂皮瓣修复手部软组织缺损患者康复护理的重要性日常生活离不开双手,手部软组织缺损常合并骨、关节和肌腱外露,手部损伤将严重降低患者生活自理能力和生活质量。为保留手指长度,手部软组织缺损患者多使用显微外科技术进行皮瓣修复,疗程短、疗效好且效果显著[12]。腹部带蒂皮瓣修复是指在腹部切取一块皮瓣移植到创面进行修复,在切取皮瓣过程中保留部分组织与自体相连,其被称为皮瓣的蒂,提供皮肤和皮下组织来源的区域称为皮瓣供区,接受皮瓣移植被覆盖的区域称为皮瓣受区,移植皮瓣断蒂前皮瓣受区营养通过蒂部进行输送,待皮瓣成活后再行断蒂术将患肢与腹部分离[13]。腹部带蒂皮瓣修复术较游离皮瓣修复术操作简易、皮瓣切取面积大、血运稳定、成活率高且供区隐蔽,已经成为临床手部软组织严重缺损修复的重要手段。但腹部带蒂皮瓣断蒂前,患肢需长期处于强迫体位,患者难以适应,进而容易引发蒂部扭曲、折叠等安全隐患,甚至发生皮瓣撕脱、血运坏死等影响手术进程[14]。而长时间的单一体位也容易导致患者出现关节和肌肉疼痛、生活自理能力下降,甚至在断蒂后出现关节僵硬和功能障碍等而影响日常生活。Andersen等[15]的研究显示,上肢制动3周,手部力量将下降18%~45%,不仅会引发肩周炎,也严重影响患者生活质量。因此,腹部带蒂皮瓣修复手部软组织缺损患者的康复护理十分重要。
3.2序贯康复护理在腹部带蒂皮瓣修复手部软组织缺损患者中的应用效果
3.2.1减少移植皮瓣异常,提高修复成功率表1显示,观察组患者在腹部带蒂皮瓣修复术后1周内皮瓣受压、扭转、折叠和血运异常发生次数明显低于对照组(P<0.001)。腹部带蒂皮瓣修复术后,为了防止皮瓣出现扭曲、折叠和撕脱需要长期限制患者体位,但患者往往难以适应而导致皮瓣异常,影响手术进程[14]。本研究采用序贯式康复护理,在Ⅰ期创面清创术后根据患者创面缺损范围和手术方案进行适应性康复训练,通过模拟腹部带蒂皮瓣修复术后强迫体位,并在强迫体位下行适应性康复训练,患者对术后限制体位的适应性增强;在Ⅱ期腹部带蒂皮瓣修复术后借助自制固定辅助恢复支具和医用手部护托固定带进行康复训练,固定辅助恢复支具可将患侧手臂稳定地固定于胸、腹部,可有效防止皮瓣撕脱,360°可旋转护套设计可让皮瓣蒂部始终处于拉伸放松状态,可保障皮瓣的正常血运,医用手部护托固定带进一步增加了固定的稳定性,故皮瓣受压、扭转、折叠等异常情况发生次数减少,血运异常发生次数也降低,进而提高了移植皮瓣的成活率,提高了手部软组织缺损修复成功率。
3.2.2减轻患肢疼痛,促进功能恢复表1显示,腹部带蒂皮瓣断蒂术后第7天及出院时,观察组患者疼痛评分均低于对照组(P<0.001)。表2、表3显示,腹部带蒂皮瓣断蒂术后,观察组患者肩关节和肘关节的主动活动范围均大于对照组(P<0.001);穿衣、洗漱、进食及如厕等日常生活活动能力评分优于对照组(P<0.05)。这提示序贯康复护理有利于减轻腹部带蒂皮瓣修复手部软组织缺损患者肢体疼痛,改善肩、肘关节主动活动,促进患者日常生活活动能力恢复。本研究在Ⅰ期创面清创术后指导患者行适应性康复训练,指导其在强迫体位下进行康复训练、日常生活活动能力训练,不仅能使患者认识到特殊体位的重要性,术后更能尽快适应该体位,及早开展康复锻炼;在Ⅱ期腹部带蒂皮瓣修复术后采取渐进性康复训练,借助自制固定辅助恢复支具和医用手部护托固定带,指导患者循序渐进地进行肌肉训练和关节功能锻炼,有利于减轻肌肉疼痛、预防关节僵硬,并促进其日常生活活动能力恢复;在Ⅲ期腹部带蒂皮瓣断蒂术后采取系统性康复训练,进一步锻炼患者肩、肘、腕及指关节,并发放康复指导手册及运动处方单,每周进行电话回访指导并督促患者运动,进一步提高了患者对皮瓣修复术后康复运动重要性的认识及运动依从性,促进患者康复。
3.2.3创新辅助工具,促进患者舒适随着现代医学及材料学的发展,医疗器械的进步日新月异,极大地提高了医疗水平,患者对医疗辅助器械的安全性、治疗效果和器具的舒适度等方面要求也越来越高。本研究对腹部带蒂皮瓣修复术后固定装置进行改良,自制固定辅助恢复支具和医用手部护托固定带,使固定更加可靠且更具适用性,更有利于患者进行康复训练,患者的舒适度得到显著提高。本研究结果显示,观察组患者舒适度评分高于对照组(P<0.001)。自制腹部带蒂皮瓣修复术后固定辅助恢复支具通过调节支具长度和高度,可使手臂处于合适且舒适的位置;医用手部护托固定带通过可调整长度的左右肩带和腰背固定带设计,使患者在固定手臂时既可以稳固手臂,又可以将手臂重量均匀分散到肩背,肩带上的肩带垫及左右交叉设计可以进一步分散肩部压力,颈部软垫可以有效防止肩带对颈部的磨损,这些均有助于提高患者的舒适度。
4 小结
在腹部带蒂皮瓣修复手部软组织缺损术后采取序贯康复护理,有利于提高移植皮瓣的成活率,减轻患肢疼痛,促进患者功能恢复,提高患者舒适度,值得临床进一步推广应用。但本研究样本量较小,今后建议扩大样本量,进一步验证序贯康复护理在腹部带蒂皮瓣修复手部软组织缺损中的应用效果。

